Воспаление с образованием полипов и кондилом

В процессе пролиферации могут участвовать, помимо камбиальных мезенхимальных и гематогенных клеток, камбиальные эпителиальные клетки, в результате чего образуются полипозные разрастания.
Такое воспаление наблюдается
на слизистых оболочках,
в зонах, граничащих с плоским эпителием.
На слизистых оболочках происходит разрастание железистого эпителия вместе с клетками подлежащей соединительной ткани, что приводит к образованию множества мелких сосочков или более крупных образований, называемых полипами.
Такие полипозные разрастания наблюдаются при длительном воспалении слизистой оболочки носа, желудка, прямой кишки, матки, влагалища и др.
В участках плоского эпителия, который расположен вблизи призматического (например, в анусе, половых органах), отделяемое слизистых оболочек, постоянно раздражая плоский эпителий, ведет к разрастанию как эпителия, так и стромы. В результате этого возникают сосочковые образования – остроконечные кондиломы
Они наблюдаются при гонореи, сифилисе и др. хронических воспалительных заболеваниях.
Полипы, особенно ЖКТ, являются облигатным предраком. Самый частый вид кондиломы – остроконечная – вызывается папилломавирусом, может сопровождаться дисплазией и является фактором риска развития плоскоклеточного рака.
21.Воспаление при эхиноккокозе (морфологические изменения, жизненный цикл).
Эхинококкоз – гельминтоз который характеризуется образованием эхинококковых кист в различных органах.
Жизненный цикл:
Облигатный хозяин половозрелого ленточного червя: в природе – плотоядные животные (волки, шакалы и др.), в культурных очагах – собака. У них паразит обитает в кишечнике.
Личинка альвеококка обнаруживается у грызунов и человека.
Заражение человека происходит в очагах инвазии
при тесном контакте с зараженными собаками,
при разделке туш грызунов и других пораженных животных,
при пользовании загрязненными природными водоисточниками.
Формы:
гидатидозная форма эхинококкоза
альвеолярная форма эхинококкоза (альвеококкоз)а
Гидатидозный эхинококкоз встречается чаще, чем альвеококкоз.
Патологическая анатомия. При гидатидозном эхинококкозе
в органах появляются пузыри (или один пузырь) той или иной величины (от ореха до головы взрослого человека). Они
имеют беловатую слоистую хитиновую оболочку и
заполнены прозрачной бесцветной жидкостью.
В жидкости белок отсутствует, но содержится янтарная кислота.
Ткань органа, в котором развивается однокамерный эхинококк, подвергается атрофии. На границе с эхинококком разрастается соединительная ткань, образуя вокруг пузыря капсулу, в ней обнаруживаются очаги клеточной инфильтрации с примесью эозинофилов, появляются гигантские клетки инородных тел, фагоцитирующие элементы хитиновой оболочки.
Чаще эхинококковый пузырь обнаруживается в печени, легких, почках, реже – в других органах.
При альвеококкозе онкосферы дают начало развитию сразу нескольких пузырей, причем вокруг них появляются очаги некроза. В пузырях альвеококкоза образуются выросты цитоплазмы, и рост пузырей происходит путем почкования наружу. В результате этого при альвеококкозе образуются все новые и новые пузыри, проникающие в ткань, что ведет к ее разрушению. Поэтому альвеококк называют также многокамерным эхинококком. Рост альвеококка имеет инфильтрирующий характер и подобен росту злокачественного новообразования. Выделяющиеся из пузырьков токсические вещества вызывают в окружающих тканях некроз и продуктивную реакцию. В грануляционной ткани много эозинофилов и гигантских клеток инородных тел, фагоцитирующих оболочки погибших пузырьков.
Первично альвеококк чаще встречается в печени: реже – в других органах.
Осложнения. При эхинококкозе осложнения чаще связаны с ростом пузыря в печени, очень опасен разрыв пузыря. При альвеолококкозе – с разрушением пораженных органов, метастазами альвеококка. Возможно развитие амилоидоза.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Продуктивное воспаление с образованием полипов и остроконечных кондилом. Такое воспаление наблюдается на слизистых оболочках, а также в зонах, граничащих с плоским эпителием. Для него характерно разрастание железистого эпителия вместе с клетками подлежащей соединительной ткани, что приводит к образованию множества мелких сосочков или более крупных образований, называемых полипами. Такие полипозные разрастания наблюдаются при длительном воспалении слизистой оболочки носа, желудка, прямой кишки, матки, влагалища и др. В участках плоского эпителия, который расположен вблизи призматического (например, в анусе, половых органах), отделяемое слизистых оболочек, постоянно раздражая плоский эпителий, ведет к разрастанию как эпителия, так и стромы. В результате этого возникают сосочковые образования – остроконечные кондиломы.
Остроконечные кондиломы представляют собой мелкие новообразования, располагающиеся на неизмененном основании в виде тонкой нити или короткой ножки, напоминая маленькую бородавку, малину, цветную капусту или петушиный гребень. Цвет их в зависимости от локализации может быть телесным или интенсивно-красным, а при мацерации – снежно-белым. По форме остроконечные кондиломы могут быть плоскими или экзофитными, иногда достигают размеров крупных опухолей; реже приобретают бородавчатую, нитевидную или висячую форму (последняя особенно характерна для кондилом, локализующихся на половом члене).
Остроконечные кондиломы чаще всего локализуются на местах, которые подвергаются травмированию при половых контактах: у мужчин – на уздечке, венечной борозде, головке и крайней плоти полового члена; реже – на стволе полового члена и мошонке, где нередко бывают множественными. Экзофитные кондиломы иногда поражают уретру (изолированно или в сочетании с экстрауретральными кондиломами). Они могут располагаться на протяжении мочеиспускательного канала и давать клиническую картину хронического уретрита; иногда кровоточат. У женщин остроконечные кондиломы обнаруживаются на наружных половых органах, в мочеиспускательном канале, влагалище, на шейке матки, примерно в 20% случаев – вокруг заднего прохода и в промежности. Нередко они локализуются только на губках уретры (внутренней ее стенке); в этом случае они могут давать картину хронического уретрита. На сводах влагалищной части матки остроконечные кондиломы наблюдаются преимущественно у беременных. Экзофитные кондиломы на шейке матки наблюдаются приблизительно у 6% больных женщин; они могут быть изолированными или сочетаются с поражением вульвы. Этиологически остроконечные кондиломы связаны с инфицированностью вирусом папилломы человека (ВПЧ) типов 6 и 1, реже типов 16, 18, 31 и 33 (последние четыре типа являются онкогенами).
Гранулематоз. Классификация гранулем. Причины и морфогенез развития гранулем.
Хроническое гранулематозное воспаление характеризуется формированием эпителиоидно-клеточных гранулем. Гранулема – это скопление макрофагов.
Различают два типа гранулем: эпителиоидно-клеточная гранулема, которая возникает в результате иммунного ответа, а макрофаги активируются лимфокинами специфических T-клеток; гранулема инородных тел, в которой осуществляется неиммунный фагоцитоз чужеродного неантигенного материала макрофагами. Эпителиоидно-клеточная гранулема – это совокупность активированных макрофагов. Эпителиоидные клетки (активированные макрофаги) при микроскопическом исследовании выглядят как большие клетки с избыточной бледной, пенистой цитоплазмой; они названы эпителиоидными из-за отдаленного сходства с эпителиальными клетками. Эпителиоидные клетки обладают повышенной способностью к секреции лизоцима и разнообразных ферментов, но имеют пониженный фагоцитарный потенциал. Скопление макрофагов вызывается лимфокинами, которые производятся активированными T-клетками. Гранулемы обычно окружены лимфоцитами, плазматическими клетками, фибробластами и коллагеном. Типичная особенность эпителиоидных клеточных гранулем – формирование гигантских клеток типа Ланхганса, которые образуются при слиянии макрофагов и характеризуются наличием 10-50 ядер по периферии клетки. Эпителиоидно-клеточная гранулема образуется, если имеется два условия: когда макрофаги успешно фагоцитируют повреждающий агент, но он остается живым внутри них. Избыточная бледная, пенистая цитоплазма отражает увеличение шероховатого эндоплазматического ретикулума (секреторная функция); когда клеточный иммунный ответ активен. Лимфокины, производимые активированными T-лимфоцитами, ингибируют миграцию макрофагов и являются причиной агрегации их в зоне повреждениия и образования гранулем. Эпителиоидные гранулемы возникают при различных заболеваниях. Различают инфекционные и неинфекционные гранулемы и гранулемы неустановленной природы. Кроме того, различают специфические и неспецифические гранулемы.
Специфические гранулемы – это разновидность гранулематозного воспаления при котором по его морфологии можно определить характер возбудителя, вызвавшего это воспаление. К специфическим гранулемам относят гранулемы при туберкулезе, сифилисе, лепре и склероме.
Неинфекционные гранулемы встречаются при пылевых заболеваниях (силикоз, талькоз, асбестоз и др.), медикаментозных воздействиях (олеогранулемы), вокруг инородных тел.
К гранулемам неустановленной природы относят гранулемы при саркоидозе, болезни Крона, гранулематозе Вегенера и др.
Первоначально микроскопические, гранулемы увеличиваются, сливаются друг с другом, могут приобретать вид опухолеподобных узлов. В зоне гранулемы нередко развивается некроз, который впоследствии замещается рубцовой тканью.
В большом количестве инфекционных гранулем (например, при специфических инфекционных заболеваниях) в центре развивается казеозный некроз. Макроскопически казеозные массы кажутся желтовато-белыми и похожи на творог; микроскопически центр гранулемы выглядит гранулярным, розовым и аморфным. Подобная форма некроза, названного гуммозным некрозом, происходит при сифилисе, он макроскопически сходен с каучуком (отсюда термин “гуммозный”). В неинфекционных эпителиоидных гранулемах казеоз не наблюдается.
Когда чужеродный материал настолько большой, что не может быть фагоцитирован одним макрофагом, инертный и неантигенный (не вызывает никакого иммунного ответа), проникает в ткань и там сохраняется, образуются гранулемы инородных тел. Неантигенный материал, например, шовный материал, частицы талька, удаляется макрофагами путем неиммунного фагоцитоза. Макрофаги скапливаются вокруг фагоцитируемых частиц и образуют гранулемы. Они часто содержат гигантские клетки инородных тел, которые характеризуются наличием многочисленных ядер, рассеянных по всей клетке, а не по периферии, как в гигантских клетках типа Ланхганса. Чужеродный материал обычно обнаруживается в центре гранулемы, особенно при исследовании в поляризованном свете, т.к. он обладает преломляющей способностью. Гранулема инородных тел имеет небольшое клиническое значение и указывает только на наличие плохо фагоцитируемого чужеродного материала в ткани; например, гранулемы вокруг частиц талька и хлопковых волокон в альвеолярной перегородке и портальных областях печени – признаки неправильного приготовления лекарств для внутривенного введения (тальк попадает при плохой очистке лекарств, а хлопок попадает из материала, используемого для фильтрования лекарств). Некроз тканей не происходит.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Этот вид воспаления характеризуется хроническим течением и типичной локализацией на слизистых оболочках. Покровный эпителий в этих случаях подвергается гиперплазии, возникают разрастания его в виде полипов, соединительнотканная основа которых диффузно инфильтрирована лимфоцитами, плазмоцитами, макрофагами и другими клеточными элементами. Такие образования особенно часто возникают в полости носа, верхнечелюстных (гайморовых) пазухах, бронхах, в слизистой оболочке желудка, кишечника, матки. Если подобный процесс развивается на стыке плоского и призматического эпителиев, то образующиеся выросты – кондиломы, покрытые с поверхности плоским эпителием, внешне напоминают папилломы. Такие разрастания особенно часто возникают в заднем проходе, половых органах. Самый частый вид кондиломы – остроконечная – вызывается папилломавирусом (HPV), может сопровождаться дисплазией и является фактором риска развития плоскоклеточного рака.
Значение продуктивного воспаления велико. Хронический характер течения и развитие в финале склероза или даже цирроза органов, обусловливают выраженные функциональные нарушения.
Лекция16
ВОСПАЛЕНИЕ, РЕГЕНЕРАЦИЯИДИСРЕГЕНЕРАЦИЯ
Взаимоотношения воспаления, регенерации и дисрегенерации изучаются на принципах системного анализа соединительной ткани [Серов В.В., Шехтер А.Б., 1981, 1991].
Системный анализ позволяет рассматривать соединительную ткань как саморегулирующуюся систему, функционирующую в норме и патологии на основе кооперативного взаимодействия клеток (фибробласты, макрофаги, тучные клетки, лимфоциты, эндотелий микрососудов) между собой, с межклеточным матриксом (коллаген, протеогликаны, фибронектин и др.), с клетками
крови и с паренхимой органов на основе обратных связей. Результаты этого анализа свидетельствуют о том, что в процессе репаративной регенерации проявляется единство воспаления, регенерации и фиброза, которые по существу являются неразрывными компонентами целостной тканевой реакции на повреждение. Эта реакция осуществляется с помощью динамической саморегулирующейся системы со стереотипной кинетикой (схема 23), причем она принципиально не зависит от типа повреждающего фактора (механическая или термическая травма, инфекции, экзо- и эндотоксины, циркуляторные нарушения), хотя он и определяет некоторое своеобразие реакции.
Схема23. Кинетикавоспалительно-репаративнойреакции
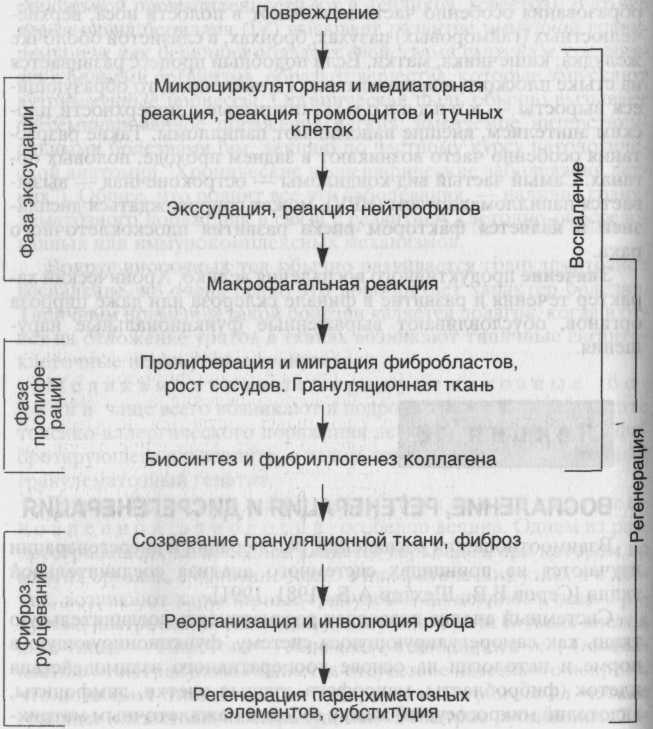
Каждая из фаз причинно-следственной цепи подготавливает и “запускает” следующую, определяя интенсивность и распространенность ее реализации. Непрерывно осуществляемая на каждом этапе ауторегуляции с помощью межклеточных взаимодействий обеспечивает в целом адекватность воспаления – повреждению, регенерации – воспалению, фиброзного этапа регенерации- ее пролиферативному этапу. Конечной целью этой “автоматической” реакции является ликвидация повреждения, т.е. максимальное анатомическое восстановление ткани с минимальными в данных условиях функциональными потерями.
Механизмы воспаления и репаративной регенерации эволюционно основаны на механизмах физиологического воспаления и физиологической регенерации. Репаративная регенерация является регенерацией при патологических состояниях. В неосложненных случаях она остается стереотипным, адекватным процессом защитно-приспособительного характера, т.е. адаптивной регенерацией, хотя и несет в себе элементы повреждения. Это распространяется на заместительную регенерацию путем рубцевания (субституцию), за исключением случаев, когда рубец (например, в проводящей системе сердца) резко нарушает функцию органа.
Соседние файлы в папке Лекции
- #
- #
Источник

Кондиломы доставляют неудобства и сильно пугают и мужчин, и женщин, т.к. многим кажется, что это онкологическое образование. Разобраться с истинной природой этих образований и назначить верное лечение вам помогут квалифицированные специалисты ЦМ «Глобал клиник».
Общая информация
Кондиломы – опухолевое доброкачественное образование, которое «располагается» на эпидермисе или слизистых тканях и выглядит как бородавки и сосочки.
Одиночные экземпляры (около 7 мм) или целые «колониальные образования» (до нескольких десятков мм) из кондилом поселяются на теле женщин и мужчин и часто внешне напоминают цветную капусту.
Цвет этих субстанций – от телесного до коричневого. Кондиломы носят вирусный характер, поэтому такие проблемы могут возникать и даже у детей (при родах от зараженной матери). Пока образование не добралось до эпидермиса, человек не представляет угрозы для окружающих, риск заражения увеличивается, если выросты располагаются в эпидермальном слое.
Кондиломы принято разделять на два типа:
- широкие;
- остроконечные.
В первом случае кондиломы у женщин и мужчин выглядят как подобие гриба со шляпкой и широкой ножкой и чаще всего являются следствием сифилиса вторичной стадии.
Кондиломы остроконечного типа передаются при сексуальных связях, к их появлению причастен вирус папилломы человека (ВПЧ), который активизируется при определенных условиях. Основное место локализации остроконечных кондилом – половые органы и ротовая полость.
Кондиломы у женщин поселяются на наружной и внутренней части половых губ, в области влагалища, клитора и ануса. Бородавочные и сосочные наросты у мужчин выбирают головку полового члена и уздечку крайней плоти.

Причины появления
«Из-за чего появляются кондиломы?» – вопрос, волнующий пациентов с подобной проблемой.
Пути заражения кондиломами – половые незащищенные контакты. Причем, это бывают традиционные интимные связи, а также оральные, анальные и гомосексуальные отношения.
Дети получают заболевание от больных женщин во время движения по родовым каналам.
Не стоит халатно относиться и к бытовым способам заражения. Не нужно рисковать и пользоваться личными вещами других людей, особенно банными принадлежностями (мочалкой, полотенцем, сланцами и т.п.)
Кондиломы активизируются под воздействием некоторых факторов:
- беспорядочный незащищенный секс;
- раннее начало интимных отношений;
- половые контакты с партнерами с кондиломами или с носителями ВПЧ;
- снижение иммунных способностей организма;
- перенесенные заболевания половых путей;
- частые стрессы, авитаминоз;
- неряшливость и несоблюдение правил личной гигиены.
Появление остроконечных кондилом часто связывают с ВПЧ. Папилломовирусная инфекция представляет большую опасность для развития онкологических заболеваний. Кондиломы такой этиологии являются объектом изучения и лечения врачами разной специализации: у женщин – гинекологами, у мужчин – урологами. Если расположение кондилом приходится на область ануса, то ведет пациентов проктолог.
Об остроконечных кондиломах следует консультироваться обязательно, ведь развитие болезни может протекать самым разным образом – от самоизлечения до перерождения кондилом в злокачественные образования.
У специалистов ЦМ «Глобал клиник» накоплен положительный опыт в решении таких проблем, поэтому обращение в клинику – обязательное условие для успешного лечения пациента.
Локализация
Кондиломы локализуются чаще всего в районе половых органов и промежностей. Привлекают эти образования места, где повышена влажность и присутствует трение.
Кроме этого кондиломы у женщин и мужчин поселяются в области подмышечных впадин, в ротовой полости, на лице, на слизистой гортани.
Прямая кишка, перианальная зона также могут стать местом обитания кондилом.
Симптоматика
Главное проявление наростов – их неприятный и отталкивающий вид. Но женщинам о кондиломах напомнят и другие неприятные моменты.
Время, прошедшее от первого контакта-заражения до того момента, когда кондиломы станут явно видны, может быть абсолютно разным. Иногда для появления кондилом достаточно недели или месяца, в других ситуациях могут пройти годы. Инкубационный период зависит от общего состояния здоровья женщины или мужчины, их иммунитета, образа жизни и др.
Кондиломы у женщин и у представителей мужского пола вызывают зуд, жжение в генитальной и около анусной области. Это происходит в период прорастания кондилом, в дальнейшем такие симптомы могут исчезнуть.
Увеличение количества беловатых выделений, иногда с примесью крови и неприятным амбре провоцируют кондиломы у женщин, которые локализуются на влагалищной слизистой или шейке матки.
При обосновании кондилом в анусе прохождение каловых масс может их травмировать и вызывать сукровицу.
Патогенез остроконечных кондилом
ВПЧ находится в клеточных структурах кожи и слизистых оболочек, поэтому может передаваться от мужчин к женщинам, от взрослых к детям.
Длительный скрытый период инфекции затрудняет раннюю диагностику заболевания. Кондиломы не сразу видны невооруженным взглядом. Для активации ВПЧ необходимо большое количество этих возбудителей, только тогда папилломовирус «выходит» наружу, представленный остроконечными кондиломами. Увеличение ВПЧ может возникать из-за снижения иммунитета женщин или мужчин.
К остроконечным кондиломам приводит процесс атипичного размножения папилломы вируса человека, под его воздействием эпителиальные клетки растут и развиваются с патологией. Кожные покровы и слизистые ткани видоизменяются и так появляются кондиломы.
Наросты в виде бородавочек и сосочков бывают единичными или массовыми, переходя в целые «конгломераты» кондилом.
Диагностика
Инфекцию папилломы вируса человека (остроконечных кондилом) диагностируют по-разному, начиная с визуального осмотра женщин и мужчин до проведения самых современных обследований.
ЦМ «Глобал клиник» имеет в своем арсенале новейшие методики для определения природы кондилом.
Диагностические способы, применяемые врачами:
- Клинический осмотр. Некоторые виды заболеваний женщин и мужчин могут маскироваться, принимая вид остроконечных кондилом, поэтому нужно обладать достаточной квалификацией для дифференциации разных проблем.
- Женщинам рекомендована кольпоскопия, мужчинам – уретроскопия.
- О кондиломах женщин, их природе расскажет много мазок, это цитоисследование поможет также для исключения дисплазии шейки матки.
- Гистология.
- Диагностика-ПЦР. Это обследование не только выявляет наличие вируса папилломы человека, но и определяет его тип.
- Иммунологическое исследование. Его применяют для того, чтобы обнаружить в крови антитела к ВПЧ.
Всех женщин, и мужчин, пораженных остроконечными кондиломами, обязательно проверяют на инфекционные заболевания половой сферы (сифилис, ВИЧ и др.)
Лечение
Кондиломы и ВПЧ требуют систематизированного подхода к лечению.
Медикаментозное
Для борьбы с кондиломами женщин и мужчин врачи действуют в трех направлениях:
- против вирусов;
- в целях повышения иммунитета;
- для витаминизации пациента.
Циклоферон, инозиплекс действуют против активации ВПЧ и его размножения. Инферон, аллокин-альфа купируют вирусы и помогают восстановить иммунную систему. Для улучшения общего состояния здоровья женщин и мужчин назначают иммунал, амиксин, полудан и др. Комплекс витаминов и минералов – также обязательный компонент лечения при кондиломах.
Местное
Кондиломы успешно лечат, используя мази и спреи противовирусного действия (эпиген-интим, кондилен и пр.) О кондиломах женщинам и мужчинам не придется вспоминать, если лечиться инквимодом, подофиллотоксином. Для беременных можно взять на вооружение трихлоруксусную и азотную кислоты.
Бороться женщинам с кондиломами нужно поэтапно: сначала удалить, а потом или параллельно – действовать на понижение количества вирусов.
Часто (у каждой третьей женщины) кондиломы вступают в стадию рецидива (особенно при несоблюдении профилактических мер и игнорировании рекомендаций лечащего врача).
Удаление
Методы удаления кондилом в современной медицине разнообразны:
- Коагуляция электротоком. В этом методе есть недостатки – много противопоказаний, болезненность процедуры и длительное восстановление.
- Криотерапия. Кондиломы убирают при помощи жидкого азота. Положительные стороны такой методики – отсутствие рубцов и шрамов, безболезненное воздействие, отсутствие использования анестезии.
- Хирургический метод. Наросты убирают во время операции, на место ран накладывают швы. Обезболивание врачи используют местное.
- Применение химических препаратов. Противопоказание этого метода – беременность и период лактации.
- Лазеротерапия. Кондиломы удаляют лазерным лучом, это лечения, который не затрагивает здоровые клетки и практически не оставляет рубцов.
- Радиохирургический метод. Применение специального прибора помогает убрать кондиломы без контакта с телом. Удаление наростов сопровождается одновременным запаиванием кровеносных сосудов. Эта методика – одна из самых современных и востребованных.
Осложнения и прогнозы
Прогрессирующие кондиломы могут вызвать различные осложнения:
- появление болезненных трещин с кровотечением;
- патологические роды;
- злокачественные образования.
Современные методики лечения приводят к хорошим результатам, но не исключают и рецидивы заболевания. Кондиломы возникают повторно, если пациент ослаблен, и защитные функции его организма истощены.
Профилактика инфекции ВПЧ
Кондиломы необходимо предотвратить профилактическими мерами:
- использование контрацептивов при половых отношениях;
- повышение иммунитета;
- правильное сбалансированное питание;
- прием витаминов;
- соблюдение норм гигиены;
- борьба с вредными привычками;
- повышение стрессоустойчивости.
Регулярное посещение врача – хорошее профилактическое действие. Применение противовирусных мазей, а также вакцинация против ВПЧ – профилактика, которая сделает жизнь людей полноценной.
Беременность и кондиломы
Кондиломы – тревожный сигнал для беременных. ВПЧ в организме будущей матери не оказывает вредного действия на плод, но такая дама должна все время находиться под контролем лечащего врача.
К удалению наростов можно прибегнуть только на 28-й неделе беременности, не раньше.
Если образования обосновались на половых органах, то велика вероятность приобретения ВПЧ младенцем при прохождении через родовые пути. Если инфекцию не лечить, то у беременных увеличиваются неприятные моменты, связанные с молочницей.
Лучший вариант – тщательное обследование до наступления беременности на ВПЧ и при его обнаружении обязательное и полное лечение.
Источник
