Воспаление седалищного нерва причины и последствия

Воспаление седалищного нерва, или ишиас – это поражение одного из самых протяженных нервных окончаний в пояснично-крестцовом отделе позвоночника, разветвляющегося на большеберцовые и малоберцовые структуры. Патология проявляется как самостоятельное заболевание или возникает на фоне других нарушений: недееспособности внутренних органов, патологий позвоночника. Ситуация в любом случае требует немедленной диагностики и лечения под контролем специалиста.
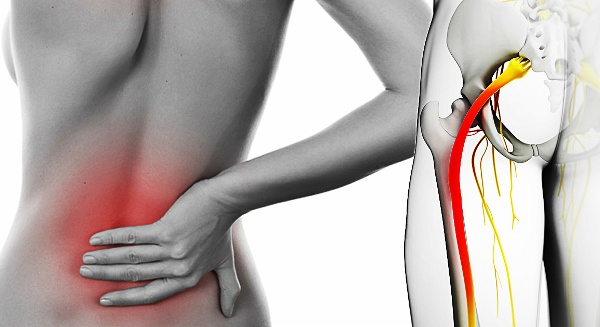
Механизм развития заболевания
Наибольшую нагрузку при ходьбе испытывает позвоночник. Под воздействием неблагоприятных фактов (ношение неудобной обуви, чрезмерные физические нагрузки, возрастные изменения) межпозвоночные диски подвергаются дистрофическим процессам.
В результате постоянного сдавливания нервных корешков спинного мозга развивается пояснично-крестцовый радикулит. Заболевание в запущенной стадии сопровождается острыми или приступообразными болевыми ощущениями. Ишиас развивается в результате вовлечения в патологический процесс не только корешков спинного мозга, но и седалищного нерва.
Причины и провоцирующие факторы
Самая распространенная причина защемления седалищного нерва – заболевания спины. К списку таких нарушений относят:
- смещение одного или несколько дисков позвоночника;
- туннельную невропатию;
- наличие костных наростов;
- межпозвонковые грыжи;
- сколиоз – искривление позвоночника;
- травмы спины.
Почему воспаляется седалищный нерв? К развитию нарушения приводят и другие факторы: интоксикация организма, перенесенные инфекционные заболевания, чрезмерные нагрузки, опухолевые новообразования в области поясницы или крестца.
Симптомы и виды
При ишиасе пациенты ощущают тянущие боли в тазобедренном суставе, крестцово-подвздошном сочленении и в области ягодичной мышцы. Дискомфорт усиливается при принятии позы «на корточках» и стихает в положении лежа. Боли могут локализироваться только в одной точке или распространяться на одну из нижних конечностей.
К характерным симптомам воспаления седалищного нерва относят:
- развитие вазомоторных расстройств;
- боли в области поясницы;
- нарушение функционирования тазобедренного, голеностопного или коленного суставов;
- повышенную потливость ног;
- невозможность полной опоры на стопу;
- гиперкератоз кожи на проблемном участке – утолщение рогового слоя дермы.
Симптоматическая картина заболевания во многом зависит от степени тяжести и места локализации патологического процесса.
Степень тяжести
Ишиас может протекать в трех формах: легкой, средней и тяжелой. Единственный признак воспаления седалищного нерва, который отмечается на начальных стадиях – болевые ощущения различного характера и интенсивности.
Среднетяжелая стадия нарушения дополняется потерей чувствительности нижних конечностей из-за разрушения вегетативных волокон седалищного нерва. Характерные признаки патологии – потемнение пальцев ног, ухудшение терморегуляции, потливость стоп и повышенная ломкость ногтевой пластины.
В запущенных стадиях ишиас становится причиной нарушения работоспособности мышц голени, бедер и стоп. У человека уменьшается длина шага, появляются проблемы при сгибании коленного сустава. Постепенно больному становится сложно опираться на полную стопу. Из-за тяжелой формы воспаления седалищного нерва появляется эффект «шаркающей» походки.
Локализация
В зависимости от места локализации, ишиас делят на 3 типа:
- Верхний. Воспалительный процесс распространяется на нервные корешки, расположенные в поясничном отделе.
- Средний. Проблемный очаг располагается в крестцовом сплетении.
- Нижний. Воспалительный процесс распространяется практически на весь седалищный нерв.
К какому врачу обращаться при воспалении седалищного нерва?
Лечением воспаления седалищного нерва занимается невролог. Он составляет схему терапии после получения диагностических данных и анализа общего состояния пациента. Для определения рефлекторных способностей пораженной области невролог использует специальные постукивающие молоточки.
Дополнительно невролог может назначить консультацию специалистов другого профиля: ревматолога, сосудистого хирурга, вертебролога. Врачи работают в тандеме во время составления схемы лечения запущенных форм ишиаса.
Диагностика
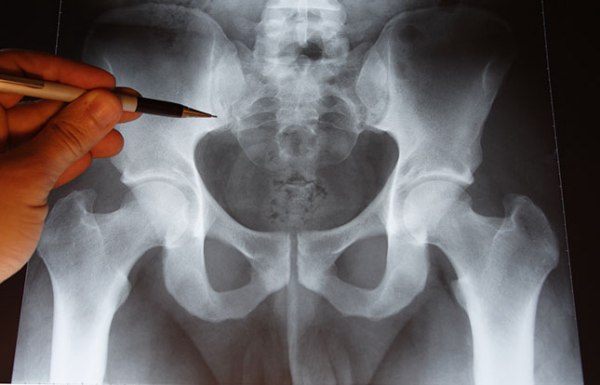
Самый доступный метод диагностики воспаления седалищного нерва – рентген. Инструментальное исследование позволяет определить наличие костных наростов в области позвоночного столба и дегенеративные изменения пояснично-крестцового отдела. Рентген выполняют в нескольких проекциях для того, чтобы выявить возможные патологии межпозвоночных дисков.
Исследование может быть дополнено компьютерной и магниторезонансной томографией в случае невозможности постановки точного диагноза. КТ и МРТ позволяют более точно установить причину нарушения и оценить состояние сосудов, расположенных с пораженной областью.
Радиоизотопное сканирование позвоночника выполняется при подозрении на злокачественное образование между позвоночными дисками. Электронейромиография назначается для оценки нервной проводимости пораженных мышечных структур.
Первая помощь
Что делать при воспалении седалищного нерва? Первое, что необходимо предпринять – обратиться к неврологу в поликлинику или вызвать неотложную помощь. До прибытия специалиста следует выполнять ряд рекомендаций, чтобы свести риск осложнений ишиаса к минимуму:
- сократить двигательную активность, приводящую к усилению болевого симптома;
- лечь на твердую ровную поверхность;
- положить ноги на подставку или высокую подушку и зафиксировать их в одной позиции.
С помощью перечисленных действий удастся разгрузить и расслабить мышцы спины. Для облегчения дискомфорта можно также обернуть поясницу шерстяным платком. Острые боли, связные с воспалением седалищного нерва, лучше устранять при помощи чередования холодных и горячих компрессов на пораженную область.
Лечение
Существует несколько способов борьбы с проблемой: прием медикаментов, проведение ЛФК и физиотерапевтических процедур, применение средств нетрадиционной медицины, хирургическое вмешательство. Каждый способ может использоваться в качестве монотерапии или быть дополнением другой методики лечения.
Немедикаментозная помощь при воспалении седалищного нерва
Эффективность в борьбе с ишиасом показали физиотерапевтические мероприятия с использованием электрического тока, магнитного поля, лазерного и ультразвукового излучения. Процедуры улучшают кровоснабжение в пораженном участке, что способствует снятию болевых ощущений и отечности мягких тканей. Физиотерапия показана и в стадии обострения, и в стадии ремиссии воспаления седалищного нерва.
ЛФК при воспалении седалищного нерва
Комплекс упражнений позволяет восстановить работу пораженных мышц. Рассмотрим один из вариантов гимнастики, выполняемой в положении на четвереньках:
- Медленные скручивания и распрямления спины в позвоночнике – 20 раз.
- Перемещение по полу с растягивающимся шагом – 20 раз для каждой конечности.
- Опускания корпуса к полу с согнутыми в локтях руками – 10 повторов.
- Подъемы таза вверх – 30 раз.
Движения оказывают благотворное влияние на организм в целом. Обычно ЛФК назначают в комплексе к медикаментозному лечению или для скорейшей реабилитации после операции.
Медикаментозное лечение ишиаса
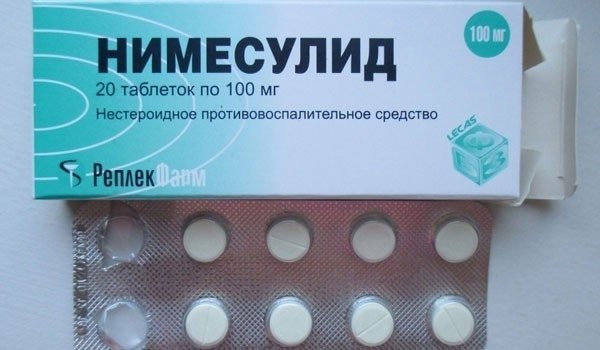
Для лечения воспаления седалищного нерва больным прописывают нестероидные средства с противовоспалительным и обезболивающим действием (НПВС) – Нимесулид, Кетанов, Пироксикам. Лекарства могут приниматься перорально или вводиться внутримышечно посредством инъекций. Препараты данной группы используют только по рекомендации врача, так как они плохо отражаются на работе ЖКТ.
В дополнение к НПВС пациентам рекомендуется прием витаминных комплексов (В1, В6). Обычно их назначают для внутримышечного введения по 1-2 мл. Витамины предупреждают повторное обострение воспаления седалищного нерва.
Если нестероидные препараты не помогают в купировании болей, то пациентам назначают гормональные препараты: Метилпреднизон, Преднизон, Дексаметазон. Средства не только уменьшают интенсивность дискомфорта, но и снимают отечность пораженных тканей.
Медикаментозную схему терапии дополняют миорелаксантами центрального действия. Их терапевтический эффект направлен на купирование спазма мышц в области воспаления. К списку миорелаксантов, назначаемых с НПВС, относят Мидокалм, Баклофен, Сирдалуд.
Хирургическое лечение воспаления седалищного нерва
При защемлении седалищного нерва операция проводится только в крайнем случае. Показания для проведения вмешательства:
- деформация межпозвоночных дисков;
- грыжа;
- злокачественные опухоли в пояснично-крестцовом отделе позвоночника.
Существует несколько способов проведения операции: микродисэктомия, фесэктомия, пункционное лазерное вмешательство, ламинэктомия. Метод оперирования подбирается с учетом тяжести заболевания и причины его появления.
Народные методы
Средства нетрадиционной медицины лучше использовать в составе комплексного лечения. Наилучшие способы борьбы с воспалением седалищного нерва в домашних условиях:
- Аппликации с пчелиным воском. Облегчают боль благодаря прогреванию пораженного участка и улучшению кровоснабжения в нем.
- Травяной бальзам, приготовленный из чистотела, горького перца и алоэ. Растительные компоненты берут в одинаковых пропорциях (по 1 ст. л.) и заливают 200 мл водки. Средство настаивают 7 дней, а затем используют для смачивания проблемного места. Курс лечения – 8-10 суток.
- Гирудотерапия. Больные чувствуют улучшение состояния через 2 сеанса после лечения пиявками. Положительный эффект достигается благодаря тому, что гирудотерапия улучшает обменные процессы в поврежденных тканях, что способствует скорейшему устранению воспалительного процесса.
Возможные осложнения
Серьезное последствие воспаления седалищного нерва – нарушение нормального функционирования опорно-двигательного аппарата из-за необходимости постоянного перераспределения физической нагрузки на нижние конечности.
К возможным осложнениям патологии также следует отнести:
- атрофию мышц ног;
- нарушение амплитуды движений в коленном суставе;
- утрату контроля над мочеиспусканием;
- недержание стула;
- снижение полового влечения;
- невозможность зачатия ребенка (у женщин).
Профилактика
Воспаление седалищного нерва с трудом поддается лечению, но можно предупредить его повторное обострение. Для этого необходимо придерживаться ряда профилактических правил:
- избегать переохлаждения;
- вовремя лечить инфекционные заболевания;
- избегать травмирования позвоночного ствола;
- минимизировать стрессовые ситуации.
Воспаление седалищного нерва чаще всего возникает на фоне заболеваний позвоночника: грыж, деформации дисков, образования костных наростов. К числу провоцирующих заболевание факторов относят: переохлаждения, перенесенные в прошлом инфекционные заболевания, а также малоподвижный образ жизни.
Терапия ишиаса проводится комплексно: с использованием медикаментов, ЛФК, физиопроцедур и средств нетрадиционной медицины. При несвоевременном лечении патология может осложниться инвалидностью. При грамотной терапии и соблюдении профилактических правил, напротив, удастся добиться стойкой ремиссии патологии.
Автор: Инна Гаранина, врач,
специально для Vertebrolog.pro
Полезное видео про лечение седалищного нерва народными средствами
Список источников:
- В. Михеев. Нейроревматизм. Государственное издательство медицинской литературы: 1960.
- Д. А. Шамбуров. Ишиас: Медгиз, М., 1954 г.
Источник
Воспаление седалищного нерва – указание на развитие ишиаса. Это заболевание требует незамедлительной консультации врача. Седалищные нервы – самые крупные и длинные в организме. Начинаются у крестцовых сплетений, опускаются через ягодицы на все нижние конечности, вплоть до ногтевых пластин. При защемлении седалищных нервов болевые ощущения поражают пояснично-крестцовую область и распространяются на заднюю поверхность бедер, голеней, стоп. Заболевание поражает одну или сразу обе конечности. В группу риска попадают пациенты старше 40 лет.
Симптомы

Основным симптомом заболевание является развитие болевых ощущений в области спины. На первом этапе воспаления болевые импульсы поражают поясничную область. Болевые ощущения разливаются в зависимости от того, какой слой нервов поразил воспалительный процесс:
- При поражении внешнего слоя говорят о развитии дизестезической боли. Она возникает, если поражены малые нервные волокна. Пациенты описают ее как стреляющую, жгучую, колющую, напоминающую удар током.
- Поражение внутреннего слоя указывает на трункальную боль. Она возникает при сдавливании спинномозговых корешков под воздействием остеохондроза, нейропатии. Пациенты описывают такую боль как давящую, тянущую, ноющую.
Прогрессирование патологического процесса приводит к распространению болевых импульсов вниз, по конечностям на область бедер, голеней, стоп, пальцев. При воспалении седалищных нервов наблюдается развитие:
- болевых ощущений в ягодицах, которые распространяются от поясничного отдела позвоночника к стопам
- боль усиливается, когда пациент сидит, стоит, кашляет, чихает
- онемения, слабости, жжения в конечностях
- интенсивной боли, спазмов мышц, похудения одной конечности
- стреляющей боли в пояснице, ногах
- повышение потоотделения или его отсутствие
- чувства холода в нижних конечностях
- локальное повышение температуры тела
- ощущение мурашек на нижних конечностях
У пациентов возникают жалобы на болевые ощущения различного характера: ноющие, жгучие, колющие, стреляющие, резкие, тупые. Иногда распространяются на всю поверхность конечностей, иногда – поражают отдельные участки. Периодически боль уменьшается, но снова возобновляется после небольшого перерыва.
Причины
Воспаление седалищных нервов возникает из-за поражения корешков в пояснично-крестцовых отделах позвоночного столба. Среди предрасполагающих факторов, которые могут спровоцировать заболевание, выделяют:
- развитие воспалительных процессов в нервных волокнах
- ущемленные корешки седалищных нервов в позвоночнике
- ущемление корешков седалищных нервов на фоне спазмов грушевидных или больших ягодичных мышц
Седалищные нервы защемляются, раздражаются и воспаляются под воздействием:
- остеохондроза поясничного отдела позвоночника
- травматических поражений
- стеноза позвоночных каналов
- патологий инфекционного происхождения: гриппа, ОРВИ, опоясывающего лишая, туберкулеза
- артрита
- алкоголизма
- отравления тяжелыми металлами
- спазмов грушевидных мышц
- межпозвоночных грыж, поражающих пояснично-крестцовый отдел
- радикулита
- стресса
- сахарного диабета
- подагры
- болезней позвоночника, которые сопровождаются воспалением и защемлением нервных окончаний
- беременности
- переохлаждения
- родовых травм
Нарушение также развивается в качестве осложнения перенесенной патологии инфекционного происхождения (гриппа). В группу риска попадают такие категории людей:
- пациенты, в анамнезе которых есть поясничный остеохондроз, обменные нарушения
- представительницы женского пола
- лица, чья профессиональная деятельность связана с избыточными нагрузками на спину
- пожилые люди
Повышение риска патологий седалищных нервов наблюдается у курильщиков, а также людей следующие профессий: фермеры, водители, операторы станков, лица, у которых отсутствует удобное, качественно оборудованное рабочее место.
Выбрать специалиста, прочитать отзывы и записаться на прием к неврологу онлайн
Смещение межпозвоночного диска

Межпозвоночные диска являются амортизаторами, локализованными между позвонками. Состоят из фиброзного кольца с вязкой жидкостью, которая обеспечивает позвоночному столбу гибкость и смягчает сотрясения при больших нагрузках. Смещение межпозвоночного диска – неврологическое нарушение, которое приводит к сдавливанию окружающих тканей и нервных корешков. Приводит к воспалению седалищного нерва с последующим развитием таких симптомов:
- интенсивных болевых ощущений в поясничном отделе позвоночника
- нарушений подвижности
- покалыванию, нарушению чувствительности, слабости в конечностях
- частичному параличу конечностей
- недержанию мочи
Боль отдает в одну или обе ноги. В зависимости от клинической картины и сопутствующих нарушений, может потребоваться хирургическое вмешательство.
Межпозвонковая грыжа
Межпозвонковая грыжа – патология позвоночного столба, при которой наблюдается выпячивание ядра за пределы межпозвоночных пространств. Патология развивается под воздействием возрастных изменений, повышенных нагрузок, травматических поражений, избыточной массы тела. Пациент жалуется на:
- болевые ощущения, которые усиливаются в вечернее время суток и после физических нагрузок
- иррадирующую боль в ягодицах, бедрах, голенях
- нарушения чувствительности в конечностях
- развитие головокружения и головной боли
- атрофию мышечных тканей
Прогрессирование патологического процесса приводит к воспалению седалищного нерва. Отсутствие своевременной помощи чревато дисфункцией органов малого таза: затруднениями мочеиспускания, запором, нарушением потенции. Для подтверждения диагноза проводят магнитно-резонансную томографию, КТ, рентгенографию.
В ходе терапии задействуют консервативные методы: массаж, лечебная физкультура, ограничение подвижности. Для уменьшения клинической картины врач рекомендует прием обезболивающих средств и миорелаксантов. При неэффективности консервативных мер задействуют хирургическое вмешательство. Врач удаляет пораженный межпозвоночный диск и проводит фиксацию при помощи специальных штифтов и болтов.
Остеофиты

Остеофиты – патологический процесс, поражающий костную ткань. Это ограниченные костные наросты, которые могут быть единичными или множественными. Заболевание возникает под воздействием:
- наследственной предрасположенности
- гиподинамии
- избыточного перенапряжения организма, обусловленного физической активностью (спорт, работа)
- травматическими поражениями
- нарушением осанки
- плоскостопием
- остеохондрозом
- избыточным весом
- обменными нарушениями
На начальных этапах болезнь не проявляется, поэтому своевременная диагностика затруднена. Неудачное расположение крупных остеофитом провоцирует компрессию сосудов и нервных окончаний. Прогрессирование болезни приводит к нарушениям подвижности, воспалительным процессам, поражающим седалищный нерв.
Туннельные невропатии
Туннельные невропатии сопровождаются поражением нервных окончаний, расположенных в туннелях суставов. В большинстве случаев болезнь поражает срединный, локтевой, малоберцовый нерв. Заболевание проявляется нарушениями чувствительности, ощущением бегающих мурашек, болевыми ощущениями в верхних и нижних конечностях. При длительной компрессии нервных окончаний возможна атрофия мышечных тканей. Болезнь часто сопровождается воспалением седалищного нерва. В том случае, если туннельные невропатии приводит к разрушению нервных волокон – это показание для проведения хирургического вмешательства.
Последствия инфекционных заболеваний
Воспаление седалищного нерва часто наблюдается в качестве осложнения воспаления седалищного нерва. Заболевание может быть спровоцировать вирусными, бактериальными, грибковыми патологиями, а также глистными инвазиями. В данном случае лечение воспалительного процесса, поражающего седалищный нерв, начинают с воздействия на первопричину нарушения.
Переохлаждение организма

Воспаление седалищного нерва часто наблюдаются у пациентов, которые подвержены регулярным переохлаждениям. При этом наблюдается снижение иммунитета, активизируется воспалительная реакция. Для уменьшения болевых ощущений пользуются обезболивающими мазями. Такие препараты усиливают кровообращение, насыщают кислородом пораженные участки тела. Препараты для локального нанесения также устраняют воспалительный процесс, обусловленный декомпрессией.
Чрезмерные физические нагрузки
Одной из наиболее распространенных причин воспаления седалищного нерва является развитие синдрома грушевидных мышц. Под воздействием избыточного физического напряжения передавливаются мышечные ткани нервов, которые локализованы в середине мышечных тканей. Для облегчения самочувствия рекомендовано воздерживаться от избыточных нагрузок, пользоваться мазями, кремами, гелями с обезболивающими и противовоспалительными свойствами. при интенсивной боли терапии дополняют обезболивающими и противовоспалительными средствами в форме таблеток, инъекций, рекомендованных врачом.
Травмы позвоночника или органов малого таза

Травмы позвоночного столба и органов малого таза могут спровоцировать воспаление седалищного нерва. Спинальные травмы могут быть открытыми, закрытыми. Повреждают шейный, грудной, поясничный, крестцовый отдел позвоночника. Травмы могут быть обусловлены ушибами, вывихами, растяжениями, переломами. Нарушение проявляется интенсивной болью, отеком тканей, нарушениями подвижности. Для оказания медицинской помощи рекомендовано доставить пострадавшего в травматологическое или хирургическое отделение.
Постинъекционные абсцессы
Постинъекционный абсцесс – осложнение, которое возникает после укола, прививки, постановки капельницы. В тяжелом случае приводит к воспалению седалищного нерва. Чтобы предотвратить такое осложнение необходимо придерживаться таких рекомендаций:
- Иглу для внутримышечной инъекции подбирать для каждого пациента в индивидуальном порядке
- Соблюдать особую осторожность при введении инъекций пациентам с иммунодефицитными состояниями
- Соблюдать особую осторожность при введении Баралгина, магния сульфата
Осложнения в виде постинъекционных абсцессов могут быть обусловлены антибактериальными препаратами, анальгетиками, инсулином. Нарушение проявляется болезненными уплотнениями, припухлостью, покраснением кожных покровов, повышением температуры тела, общей слабостью. Для уменьшения осложнения отменят лекарственный препарат, спровоцировавший абсцесс, используют лекарственные препараты с противовоспалительными и противомикробными свойствами. Задействуют физиотерапию: курс электрофореза, динамических токов.
Искривление позвоночника

Искривление позвоночного столба – одно из наиболее распространенных нарушений, которое часто диагностирует у детей и подростков. При отсутствии своевременной терапии может спровоцировать воспаление седалищного нерва. В ходе лечения задействуют физиотерапию, курс массажа и лечебной физкультуры. При развитии боли пользуются обезболивающими и противовоспалительными лекарствами. Рекомендовано воздерживаться от самолечения, чтобы не спровоцировать развитие осложнений. Тяжелое течение патологического процесса требует хирургического вмешательства.
Опухолевые процессы
Опухолевый процесс – заболевание, при котором наблюдается нерегулируемая гиперплазия клеток. В основе роста опухоли лежит нарушенное равновесие между процессами пролиферации и дифференцировки клеток. Воспаление седалищного нерва часто наблюдается у пациентов с опухолевым процессом. Терапию начинают с воздействия на первопричину, спровоцировавшей нарушение.
Сахарный диабет

У пациентов с сахарным диабетом повышается вероятность прогрессирования воспалительного процесса, поражающего волокна седалищных нервов. Подобное нарушение возникает в результате наследственной предрасположенности, избыточной массы тела, патологий поджелудочной железы, эндокринных нарушений, генетический патологий. Болезнь сопровождается жаждой, сухостью во рту, слабостью, повышением массы тела и потоотделения. Прогрессирование болезни приводит к регулярным жалобам на головную боль, дисфункцию органов зрения, сердечно-сосудистые нарушения.
В ходе терапии корректируют образ жизни: пересматривают рацион, вводят умеренные физические нагрузки, используют лекарственные препараты для нормализации сахара в крови. Пациенту рекомендовано находиться под постоянным наблюдением врача-эндокринолога, воздерживаться от самолечения.
Возможные осложнения
Отсутствие своевременной терапии чревато осложнениями: нестабильностью позвонков, отмиранием нервных окончаний, атрофией органов малого таза, параличом нижних конечностей. Воспалительный процесс провоцирует скованность движений при ходьбе. У пациента нарушена походка, отсутствует возможность совершать движениям пальцами ног или стопами: нет возможности поднять на носки или походить на пятках. Тяжелое течение болезни приводит к тому, что пациенты не могут встать на ноги, пройти несколько шагов или посидеть.
Интенсивная боль ухудшает качество жизни и провоцирует:
- неврозы
- стресс
- нарушения сна
- обмороки
Мышцы нижних конечностей атрофируются. При повреждении нервных отростков, которые отвечают за функциональное состояние органов малого таза, нарушено мочеиспускание и дефекация.
К какому врачу обратиться

При первых признаках воспаления седалищного нерва рекомендовано обратиться за консультацией к врачу-неврологу. В дальнейшем может потребоваться консультация врачей смежных специальностей.
Выбрать специалиста, прочитать отзывы и записаться на прием к неврологу онлайн
Диагностика
Пациенты подолгу живут с умеренными проявлениями воспаления седалищного нерва и откладывают визит к врачу. Для подбора подходящей стратегии лечения врач проводит очный осмотр и устный опрос пациента о возникающих жалобах. Воспаление седалищного нерва отличается характерными диагностическими синдромами:
- посадка – возникают затруднения при попытке сесть, разогнув при этом конечность
- Легас – пациент не может поднять прямые ноги, лежа на спине
- Сикар – возникают затруднения при сгибании стопы из-за развития болевых ощущений
Врач также собирает анамнез, в том числе, семейный. Чтобы подтвердить диагноз рекомендовано проведение дополнительных исследований:
- магнитно-резонансной томографии
- компьютерной томографии
- рентгенографии
- также исследуют общий и биохимический анализ крови
Описанные диагностические методики позволяют определить степень защемления нервных окончаний и распространение воспалительных процессов. Наиболее безопасная процедура – УЗИ, самая информативная – компьютерная томография. Воспаление седалищного нерва дифференцируют с болевыми ощущениями, которые вызывает миеломная болезнь, опухоль позвоночника, спондилит, болезнь Бехтерева.
Лечение

В зависимости от степени прогрессирования патологического процесса используют медикаментозные и немедикаментозные методы лечения. Схему терапии подбирают в зависимости от стадии болезни и причины, которая спровоцировала ее развитие. Терапия воспаления седалищного нерва – комплексная и подразумевает использование:
- нестероидных противовоспалительных средств
- мануальной терапии
- иглоукалывания
- точечного массажа
- электрической стимуляции мышц
- физиотерапии
При неэффективности консервативных мер показано хирургическое вмешательство. Если спустя 1,5-2 месяца облегчение не наступает пациенту рекомендуют микродискэктомию, поясничную ламинэктомию, пункционную лазерную дискэктомию.
К немедикаментозным методам относят мануальную терапию, проведение баночного и точечного массажа, иглоукалывания, озонотерапии, гирудотерапии, грязелечения. Однако, в основе базисного протокола лечения лежит использование лекарственных препаратов:
- анальгетиков для уменьшения боли
- витаминов и витаминных комплексов для нормализации функционирования нервной системы: Мильгаммы, Комбилипена, витаминов группы В
- нестероидных противовоспалительных средств для уменьшения боли и воспалительного процесса: ибупрофена, индометацина, ортофена, напроксена
- кортикостероидов для уменьшения выраженной боли и воспалительного процесса: Преднизолона, Дексаметазона
- миорелаксантов и спазмолитиков для уменьшения мышечных спазмов: Мидокалма, папаверина, дротаверина
Дозировку, кратность и длительность терапии определяет врач, учитывая возраст пациента, степень прогрессирования патологического процесса, сопутствующие болезни и осложнения, индивидуальные особенности организма. Самолечение описанными препаратами не рекомендовано и чревато серьезными осложнениями. При воспалении седалищного нерва также рекомендовано соблюдать диету. Рацион должен быть обогащен продуктами, богатыми магнием, клетчаткой, кальцием железом, витаминами А и Е, аскорбиновой кислотой. Рекомендовано убрать соленую, острую, жирную, жаренную пищу, а также сахар и простые углеводы, способствующие стремительному увеличению веса.
Профилактика
Для профилактики воспаления седалищного нерва рекомендовано:
- вести активный образ жизни, заниматься спортом: отдавать предпочтение упражнениям, укрепляющим мышцы спины
- нормализовать вес
- пересмотреть рацион питания: убрать рафинированные продукты, простые углеводы
- избегать избыточных нагрузок на позвоночный столб
- следить за осанкой, не сутулиться
- воздерживаться от переохлаждений
- для отдыха отдавать предпочтение жесткому матрацу
Женщинам не рекомендовано регулярно носить обувь на высоких каблуках. При первых проявлениях заболевания следует воздержаться от самолечения и обратиться за консультацией к врачу.
Видео: Что делать, если воспалился седалищный нерв
Источник
