Воспаление соединительной ткани ступни
Воспаление – патологический процесс, развивающийся при повреждении клеток и тканей. Воспалительные процессы сопровождаются изменением состава крови. Оно грозит повреждением отдельных органов, наносит ущерб организму.
Частым явлением становится воспаление суставов и сухожилий. Подобные процессы можно наблюдать при разнообразных болезнях, к примеру, при тендините, артрите (воспалении суставов), фасциите. Для облегчения распознавания названий заболеваний, сопровождающихся воспалением, к латинскому названию органа добавляют окончание «ит». Узнать, что воспаление сопровождает заболевание можно по названию, присутствуют исключения из общего правила.
Симптомы при воспалении мягких тканей стопы
Любое воспаление сопровождается общими симптомами: повышение температуры тела, припухлость, покраснение и боль в области воспалительного процесса, нарушение нормального функционирования повреждённого органа либо ткани. Воспаление мягких тканей стопы обнаруживает чёткие симптомы, его часто легко спутать с прочими патологическими процессами.
Причина покраснения – при раздражении слизистой оболочки либо мягких тканей осуществляется рефлекторное расширение кровеносных сосудов, кровь приливает к месту стопы с патологическим процессом. Местное повышение температуры тела объясняется тем, что приток крови увеличивает скорость обменных процессов в повреждённой ткани.
Покраснение стопы
Повреждённые ткани стопы на ощупь намного теплее, чем здоровые вблизи воспалившихся тканей. Стенки кровеносных капилляров начинают пропускать жидкую составляющую крови, в них проникают клетки крови. Из-за подобного вторжения появляется экссудат, определяющий припухлость. Причина, вызвавшая воспаление стопы, способна к раздражению местных нервных окончаний, приводя к болевым ощущениям. Боль вызывает давление, оказываемое притоком большого количества жидкости.
Этап патологии – альтерация или повреждение, носит разрушительный характер для клеток организма. Повреждённые клетки и клеточные структуры не способны к нормальному функционированию, наблюдаются нарушения нормальной работы органов или тканей.
Стадии и виды воспаления
Врачами всего мира принято выделять три основных этапа воспаления мягких участков тела: стадия альтерации (повреждение), стадия экссудации (реакция) и стадия пролиферации (восстановление). Этапы разбиты на стадии:
- Альтерация: первичная и вторичная;
- Экссудация и эмиграция;
- Пролиферация и репарация: пролиферация и окончание воспаления.
Воспаление стопы
Стадии воспаления протекают неодинаково по времени, не имеют чётких границ, плавно перетекая одна в другую. Симптомы на разных стадиях также отличаются. Лечение на каждой стадии бывает разнонаправленным. На первых этапах заключается в устранении первопричины заболевания, на последних сводится к восстановлению разрушенных клеток и тканей.
Профилактика воспаления мягких тканей стопы
К профилактическим мероприятиям по предупреждению возникновения и развития воспалительных реакций мягких участков относятся простые приёмы, легко выполнимые. Сюда относится устранение чрезмерных монотонных нагрузок на опорно-двигательный аппарат. Отсутствие физических нагрузок, отчего происходит застой крови и нарушается циркуляция, становится причиной воспаления.
Следует избегать открытых и закрытых травм нижних конечностей, вызывающих воспаление мягких тканей стопы.
Всегда начинайте курс физических упражнений с разогревающей разминки и растягивания групп мышц и сухожилий. Подобный подход позволяет избежать травм конечностей.
Большим риском получить травму стопы и воспаление для женщин становится ношение обуви на высоком каблуке. Узкая неудобная обувь может травмировать сухожилия и кожу ног.
Лечение мягких тканей стопы при тендините стопы
Тендинит – заболевание, при котором обнаруживается воспаление сухожилий. При несвоевременном лечении тендинита стопы воспаление приводит к повреждению мышечных тканей.
Причин воспаления сухожилий ноги известно множество. Сюда относятся:
- Повышенные физические нагрузки;
- Возрастные изменения в опорно-двигательной системе;
- Попадание инфекции;
- Механическое повреждение стопы;
- Врождённые аномалии в строении костей ног;
- Бесконтрольное применение препаратов, оказывающих негативное влияние на костную систему.
Лечение патологии сводится к применению противовоспалительных и обезболивающих препаратов. При заболевании назначаются лекарственные средства. Применяются инъекции кортикостероидов, которые ставятся в область сухожилия. Если обнаружилось воспаление, врач назначит применение нестероидных противовоспалительных средств.
Для устранения боли походят различные обезболивающие мази и гели, втираемые в кожу. Если воспаление спровоцировала бактериальная инфекция, попавшая в область мягких тканей, логично применить антибактериальные средства.
Следует избегать чрезмерных нагрузок на повреждённую конечность, обеспечить покой. После окончания резкой боли не лишними станут упражнения по лечебной физкультуре и массаж ноги.
Тендинит стопы
Лечение тендинита сгибателей и разгибателей пальцев стопы на начальных стадиях легко проходит при использовании мазей, имеющих в составе действующее вещество капсаицин. Упомянутые мази круговыми движениями втирают в болезненную область.
Лечение тендинита при помощи оперативного вмешательства крайне редко, применяется, если медикаментозная терапия не дала ожидаемого результата. Если разрушения слишком обширные, повреждённые участки удаляются.
Тендинит стопы – опасное заболевание, без лечения способное привести к тяжёлым последствиям. Своевременное обращение к специалисту позволит избавиться от болей и избежать грозящих осложнений.
Лечение при артрите голеностопных суставов
Артрит – группа заболеваний, сопровождающаяся воспалением суставов. Основные симптомы артрита суставов стопы аналогичны любому воспалительному процессу. Однако на ранних этапах протекания болезни большая часть признаков может не проявляться, и работа суставов ничем не затруднена. Слабый отёк свидетельствует о начале заболевания. Если удобная ранее обувь стала тесной, это повод задуматься.
Артрит голеностопного сустава бывает острым и хроническим. Воспаление межсуставного диска приводит к разрушению хрящевой ткани, процесс сопровождается сильной болью при сгибании и разгибании. Хрящи не имеют кровеносных сосудов, поэтому питание сустава полностью зависит от синовиальной жидкости.
Артрит голеностопа
Для восстановления утраченных функций суставов при остром артрите назначаются противовоспалительные препараты. Как лечение тендинита, артрит требует обезболивающих мероприятий в виде лекарств и обеспечения покоя пациенту. Если наблюдается жар, выписываются жаропонижающие средства, способные облегчить течение болезни.
Лечение хронической формы артрита обязано быть более глубоким, чем избавление от острой формы. Во-первых, следует употреблять в пищу продукты, богатые ненасыщенными жирными кислотами и витаминами, сюда относятся рыба, сырые фрукты и овощи. Здоровое питание ускоряет процесс заживления разрушенных суставов и мягких тканей. Во-вторых, следует обеспечить больному приём хондропротекторов – группа препаратов, обеспечивающая защиту хрящей суставов от разрушений, восстановление повреждённого хряща. Основными компонентами большинства хондропротекторов считаются хондроитинсульфат и глюкозамин. В-третьих, лечебный массаж мягких тканей и гимнастика предоставляют возможность суставу сохранить подвижность.
Особенности лечения воспалений при ранении мягких тканей стопы
Нередки случаи ранения мягких тканей стопы. Открытые раны крайне опасны, в организм проникает масса микроорганизмов, приводящих к воспалению. Также бактерии попадают при наложении нестерильной повязки.
Воспалившаяся рана промывается антисептическими веществами, гной и омертвевшие ткани удаляются. На место ранения накладывается ватно-марлевая повязка, пропитанная антибиотиками. Если рана свежая, лечение не должно задействовать применение мазей и кремов. Следует использовать ферментативные противовоспалительные препараты.
Гной или гнойный экссудат образуется при гнойном либо серозно-гнойном воспалении тканей. Основную массу гноя составляют нейтрофильные лейкоциты (нейтрофилы), которые фагоцитируют некрупные бактериальные клетки, а затем погибают. Чтобы извлечь гной из места ранения мягких тканей, применяется вакуум, который откачивает погибшие клетки, либо требуется хирургическое вмешательство. После подавления инфекции, снятия воспаления, следует направить лечение в сторону восстановления повреждённых тканей. На этом этапе восстановления допустимо применение бактерицидных мазей и кремов. На рану накладывается стягивающий пластырь, который сближает края кожи, мягких тканей и способствует быстрому заживлению.
Медикаментозное лечение воспалительных процессов следует сочетать с физиотерапевтическими процедурами, к примеру, используется ультразвук и магнитно-резонансная терапия.
Воспаление стопы без вмешательства специалиста приводит к тяжёлым осложнениям, доходя до невозможности наступать на больную ногу. Неправильное лечение может надолго растянуть течение болезни. Если появились первые симптомы заболеваний, своевременное обращение к врачу позволит снизить болезненные ощущения и избежать дальнейшего прогрессирования.
Источник
Воспаление связок стопы, или тендинит, характеризуется воспалением связочных тканей и постепенным их отмиранием. При такой патологии очень важно своевременно диагностировать заболевание и начать лечение. Если лечение отсутствует, со временем могут поражаться мышцы стопы, что приводит к проблемам при передвижении. Тендинит возникает в результате травм, частых физических нагрузок, под влиянием инфекционных недугов или особенностей пожилого возраста, вследствие приема некоторых лекарственных препаратов.
Болезнь проявляется резким болевым синдромом, гиперемией, хрустом, отечностью в пораженной области. Диагностируют воспаление связок стопы с помощью МРТ, УЗИ, рентгена, на основании анализов. При тендините поврежденную конечность фиксируют повязкой. Чтобы устранить боли, назначают обезболивающие препараты. Также помогают быстро купировать симптоматику магнитотерапия, ЛФК и удобная ортопедическая обувь. Избежать развития тендинита помогают расслабляющие ванночки, специальные стельки.
Что это такое
Тендинит стопы – это воспаление связки, которая размещена на стопе. Патология опасна тем, что воспаление разрушает сухожилия и вызывает дистрофию этих тканей. Патологии подвержены люди преклонного возраста и спортсмены, которые много двигаются – футболисты, бегуны.
Существует такое понятие, как биомеханика стопы – это сгибы и разгибы ступни при передвижении. Этот процесс регулируется мышечными тканями и сухожилиями. Когда человек идет или бежит, связки растягиваются и стягиваются. Следует отметить, что связочный аппарат стопы обладает своим запасом прочности, и при чрезмерной физической нагрузке ткань сухожилий может растягиваться настолько, что отрывается от костей, или просто нарушается ее структура. Как следствие начинается воспаление, а при отсутствии лечения – дегенеративно-дистрофический процесс.
Связки содержат большое количество коллагена, обеспечивающего их эластичность. С возрастом коллагена становится меньше, из-за чего теряется растяжимость сухожилий. Волокна, составляющие ткань, разрываются при растягивании, и возникает некроз, начинают откладываться кальциевые соли.
Причины возникновения

Главной причиной возникновения тендинита считается хроническая травматизация или регулярные физические нагрузки на ногу, а именно на стопу и голеностоп. К факторам, вызывающим воспаление связок голеностопного сустава, можно отнести:
- физическую нагрузку,
- пожилой возраст,
- инфекционные процессы,
- патологическое развитие скелета,
- негативное воздействие лекарств.
Часто тендинит стопы диагностируют у спортсменов, которые занимаются бегом. У таких людей часто происходят вывихи и другие повреждения стопы, что может спровоцировать начало воспаления и развитие дегенеративных процессов. Также при ушибах или ударах травмируются нервные окончания, волокна мягких тканей. Причем сила удара может казаться незначительной.
Неправильный метаболизм приводит к недостатку кальция для кости и суставов голеностопа. При этом возникают своеобразные наросты, мешающие правильному функционированию стопы. У пожилых людей из-за возраста начинают разрушаться костные ткани и хрящи. Не являются исключением и мышцы голеностопа. Чтобы избежать таких деструктивных изменений, необходимо пройти курс лечения витаминами и минералами, действие которых направлено на поддержание костной структуры. При наличии ран и ссадин на ступне под кожный покров проникают болезнетворные бактерии, вызывающие воспаление.
Симптомы

Воспаление сухожилия стопы в острой и хронической форме характеризуется выраженной симптоматикой. Главным признаком тендинита считается резкая боль в стопе. В зависимости от тяжести воспаления, она может возникать только при ходьбе или присутствовать все время, значительно усиливаясь при касании поврежденного места. Со временем боль становится постоянной.
Практически одновременно появляется болезненность в связках голеностопа. Это обуславливается тем, что при нарушенном функционировании стопы нагрузка усиливается на отделы нижней конечности, которые расположены выше. На кожном покрове в месте локализации воспалительного процесса отмечается гиперемия, что является признаком распространения болезни на хрящевую и костную ткань. Там, где локализован очаг воспаления, при движении слышится характерный хруст. В районе голени и стопы формируется отек.
Методы диагностики

При обращении пациента с характерными жалобами врач-травматолог проводит диагностику конечности для постановки диагноза. Комплексную диагностику тендинита стопы проводят с использованием таких методик:
- Лабораторные анализы – дают возможность выявить наличие инфекций в сухожилиях суставов. Зачастую достаточно сдать кровь, кал и мочу на анализ, чтобы получить результат.
- Рентгенография – считается наиболее эффективным методом диагностики воспаления сухожилий стопы. Также при помощи рентгенологических снимков можно выявить наличие костных наростов и дегенеративно-дистрофических патологий в костных тканях.
- Компьютерная и магнитно-резонансная томография – с их помощью определяется место разрыва сухожилия. Также благодаря этим методам обнаруживаются повреждения или растяжения мышечных тканей, полученных во время чрезмерной физической нагрузки.
- Ультразвуковое исследование – этот метод назначается, когда необходимо комплексное обследование костных и хрящевых тканей. С помощью УЗИ обнаруживаются изменения структуры связок и сухожилий.
Лечение
Если был поставлен диагноз тендинит – воспаление сухожилий стопы, лечение нужно начинать незамедлительно. При незначительных травмах, таких как растяжения связок, назначается консервативное лечение. Стопу полностью иммобилизуют, для уменьшения отека накладывают холодные компрессы. Для иммобилизации, как правило, используют повязку из эластичного бинта или специальный бандаж. Врач назначает прием медицинских препаратов, действие которых направлено на устранение воспаления и снижение болезненных симптомов. Одним из таких средств является «Ибупрофен», оказывающий противовоспалительный и обезболивающий эффект.
В обязательном порядке назначается прохождение физиотерапии, а именно ультразвука, магнитотерапии и т.д. Для укрепления сухожилий подбирают специальные упражнения. Лечебная физкультура также активизирует кровоток, что благоприятно сказывается на выздоровлении. Если необходима коррекция плоскостопия, используют специальные стельки и ортопедическую обувь.
В редких случаях консервативные методы лечения не приносят желаемого результата, и возникает необходимость оперативного вмешательства. В таких случаях проводят ушивание или резекцию поврежденных тканей.
Проводить терапию тендинита в домашних условиях народными средствами можно с разрешения врача. Категорически запрещено самолечение, так как оно нередко приводит к инвалидности. После выздоровления обязательно нужно пройти реабилитационный курс, так как сухожилие может вторично воспалиться при новой физической нагрузке.
Народная медицина

Известно много народных методов, при помощи которых можно снизить воспалительный процесс и болезненную симптоматику. Однако использовать их можно только с разрешения врача. Эффективными считаются следующие способы лечения тендинита:
- Для ускорения выздоровления рекомендуется добавлять в пищу куркумин.
- Измельченный сассапарель и корень имбиря залить кипятком, настаивать несколько часов. Принимать полученную смесь трижды в день по одной чайной ложке.
- Перегородки грецких орехов, настоянные на водке, оказывают противовоспалительный эффект. Для приготовления настоя нужно взять горсть перегородок и залить 500 гр водки. Настаивать 10-14 дней в темном прохладном месте. Пить дважды в день по чайной ложке.
Профилактика

Чтобы избежать тендинита, рекомендуется носить максимально комфортную обувь. При занятиях спортом голеностопный сустав должен быть достаточно крепко зафиксирован. В случае, когда на стопу продолжительное время оказывается напряжение, рекомендуется для расслабления регулярно ее массажировать и делать контрастные ванны. При симптоматике плоскостопия применяют специальную обувь или ортопедические стельки.
Осложнения
Опасность такой болезни, как тендинит, заключается в изменении структуры сухожилий и развитии гнойной инфекции. Такое осложнение может спровоцировать потерю главных функций стопы. Своевременная терапия дает возможность излечить патологию и остановить воспаление. Часто во время прохождения терапевтического курса пациент вынужден полностью прекратить двигательную активность нижней конечностью.
Источник
В практике терапевта больные с заболеваниями опорно–двигательного аппарата встречаются достаточно часто. В России болезни опорно–двигательного аппарата являются социально отягощающим фактором, занимая 2–е место по дням и 3–е по случаям временной нетрудоспособности среди всех классов болезней. Расчетные показатели числа заболеваний у взрослых в 2005 г. на 100 тыс. населения г. Москвы свидетельствуют о том, что болезни костно–мышечной системы занимают лидирующее 3–е место в структуре общей заболеваемости взрослого населения – 9,3% (9,0% – 2004 г.).
Ревматические заболевания (РЗ), являясь мультифакторными, представляют собой большую группу нозологических форм, различных по своему происхождению и объединенных главным образом по признаку локализации основного патологического процесса в соединительной ткани и по таким клиническим проявлениям, как суставной синдром [1, 2].
Основная часть РЗ относится к XIII классу Международной классификации болезней (МКБ Х пересмотра) – болезни костно–мышечной системы и соединительной ткани, – включающему более 100 нозологических форм (M00–M99), при этом выделены:
• артропатии (М00–М25);
• системные поражения соединительной ткани (М30–М36);
• дорсопатии (М40–М54);
• болезни мягких тканей (М60–М79);
• остеопатии и хондропатии (М80–М94);
• другие нарушения мышечной системы и соединительной ткани (М95–М99).
Мышцы, сухожилия и их оболочки, связки, фасции, апоневрозы, а также капсулы играют важную роль в обеспечении стабильности суставов. Патологию околосуставных мягких тканей можно рассматривать как состояния, ассоциированные с артритами, и как самостоятельную патологию. При описании мягкотканной патологии обычно используют следующие понятия:
• тендинит – воспаление ткани сухожилия;
• теносиновит/тендовагинит – воспаление ткани сухожилия и сухожильного влагалища;
• энтезит/энтезопатия – воспаление ткани сухожилия в месте прикрепления его к кости;
• бурсит – воспаление синовиальных сумок, тонкостенных полостей, выстланных синовиальной оболочкой, которые облегчают движение сухожилий и мышц над костными выступами.
Болезни мягких тканей включают:
1) болезни мышц;
2) поражения синовиальных оболочек и сухожилий (синовиты и теносиновиты, абсцесс оболочки сухожилия, кальцифицирующий тендинит и др.);
3) другие болезни мягких тканей (болезни мягких тканей, связанные с нагрузкой, перегрузкой и давлением: хронический крепитирующий синовит кисти и запястья, бурсит кисти, бурсит локтевого отростка, препателлярный бурсит, бурсит большого вертела бедренной кости и др.; другие бурсопатии; фибробластические нарушения: ладонный фасциальный фиброматоз (контрактура Дюпюитрена), подошвенный фасциальный фиброматоз и др.; поражения мягких тканей при болезнях, классифицированных в других рубриках: гонококковый бурсит, сифилитический бурсит и др.; поражения плеча: адгезивный капсулит плеча, синдром сдавления ротатора плеча, тендинит двуглавой мышцы, кальцифицирующий тендинит плеча, бурсит плеча и др.).
В отдельные подгруппы вынесены энтезопатии:
1) энтезопатии нижней конечности, исключая стопу: тендинит ягодичных мышц, поясничных мышц, шпора подвздошного гребешка, тендинит пяточного (ахиллова) сухожилия и др.
2) другие энтезопатии: медиальный эпикондилит, латеральный эпикондилит, пяточная шпора, метатарзалгия и др.
Патология голеностопного сустава и стопы, а также поражение околосуставных мягких тканей этой области являются частой причиной обращения к врачу общей практики, составляя, по данным отечественной и зарубежной литературы, от 6 до 21% всей патологии опорно–двигательного аппарата.
Голеностопный сустав – это блоковидный сустав, образованный большеберцовой, малоберцовой и таранной костями, движения в котором практически сводятся к сгибанию и разгибанию [2]. Выпот в голеностопном суставе проявляется диффузной поперечной припухлостью по передней поверхности сустава, иногда с распространением на область ямочек перед лодыжками. Уменьшение подвижности голеностопного сустава приводит к наружной ротации всей ноги. Основные причины развития артрита голеностопного, а также подтаранного и мелких суставов стопы перечислены в таблице 1.
Однако следует помнить и о других заболеваниях, которые могут сопровождаться болями в области голеностопного сустава, стопы:
– сосудистая патология (тромбоз глубоких вен голени, острая и хроническая артериальная недостаточность);
– травма (переломы, вывихи, разрывы связок);
– инфекционные причины (остеомиелит, туберкулез, гонококковая инфекция и др.);
– неврологические заболевания (люмбоишиалгия, периферическая нейропатия, комплексные регионарные болевые синдромы и др.);
– различные деформации стопы (продольное и поперечное плоскостопия, в том числе и в рамках дисплазии соединительной ткани).
Причинами патологии мягких тканей в области голеностопного сустава и стопы могут быть как внешние, так и внутренние факторы. К внешним относят перегрузку (изменение стереотипа физической нагрузки), травмы (однократные или повторные микротравмы), локальное введение в толщу сухожилия глюкокортикостероидов (ГКС), способных вызвать дегенерацию сухожильной ткани, к внутренним – врожденные аномалии структур сустава, приводящие к нарушению биомеханики, дисбаланс мышц, окружающих сустав, гиподинамию (иммобилизация), нарушение кровоснабжения отдельных зон сухожилий, возрастную инволюцию опорно–двигательного аппарата. Нередко имеет место сочетание нескольких факторов.
Болевой синдром при поражении мягких тканей области голеностопного сустава и стопы обычно имеет четкую локализацию. Периартикулярная патология перечислена в таблице 2.
Основными причинами болей в пяточной области являются:
1. тендинит ахиллова сухожилия;
2. энтезит ахиллова сухожилия;
3. ахиллов или позадипяточный бурсит;
4. подпяточный бурсит;
5. подошвенный фасциит, пяточная шпора.
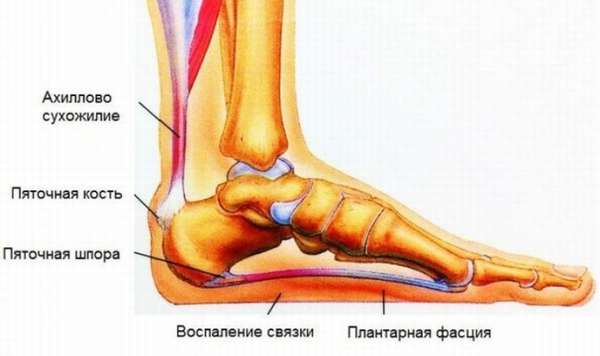
Ахиллово сухожилие – это продолжение трехглавой мышцы голени, которая образуется из икроножной и камбаловидной мышц. Это довольно мощное сухожилие прикрепляется к пяточной кости. Между самим сухожилием и костью, а также между сухожилием и кожей имеются синовиальные сумки.
Наиболее частыми причинами хронических болей в области ахиллова сухожилия являются тендинит, частичный разрыв или бурсит ахиллова сухожилия. Как правило, эти заболевания проявляются следующими симптомами:
1. несильные, ноющие боли в области сухожилия после бега или физических нагрузок, которые постепенно усиливаются;
2. чувство слабости в ноге;
3. эпизоды разлитой или локализованной боли в области сухожилия сразу же или спустя несколько часов после бега;
4. отечность мягких тканей в области сухожилия;
5. ощущение жесткости («забитости») мышцы, которое проходит по мере того, как сухожилие «разогревается» во время тренировки.
Тендинит ахиллова сухожилия (ахиллодения) часто встречается при серонегативных спондилоартритах, у больных с синдромом гипермобильности суставов, при выраженном плоскостопии. При ахиллодении возникает отечность и боли при нагрузке в области сухожилия или в месте прикрепления сухожилия к пяточной кости. Основные клинические симптомы, характерные для тендинита ахиллова сухожилия:
• боль в пятке, иногда по задней поверхности голени;
• сгибание стопы усиливает боль;
• область наибольшей болезненности находится на 2–3 см проксимальнее места соединения сухожилия с пяточной костью;
• сухожилие может быть отечно и утолщено.
Описаны случаи спонтанного разрыва сухожилия, когда появляются внезапные сильные боли во время дорсального сгибания стопы, слышимый ухом щелчок или другой звук во время разрыва, положительный тест Томпсона (пациент стоит в кресле на коленях, и стопы его свисают с края кресла; врач сжимает икроножную мышцу и двигает ее к коленному суставу; в норме происходит подошвенное сгибание стопы, а при разрыве ахиллова сухожилия этого не происходит).
Следует помнить, что причинами спонтанного разрыва сухожилия могут быть не только сам тендинит ахиллова сухожилия, но и введение глюкокортикостероидов в толщу сухожилия, дисплазия соединительной ткани, микседема, а также назначение фторхинолонов у пациентов старше 60 лет с заболеваниями почек, перенесших трансплантацию сердца, легких на фоне системной терапии кортикостероидами.
Наиболее частой причиной развития энтезита ахиллового сухожилия являются серонегативные спондилоартриты. Считается, что энтезит является патогенетически главным, первичным поражением при спондилоартропатиях, в то время как бурсит ахиллового сухожилия – основное поражение при ревматоидном артрите.
Часто триггерами энтезитов являются травма энтезисов или перегрузки сухожилий. Энтезиты проявляются болью при движении, в котором участвует соответствующая мышца. Более отчетливо боль возникает при напряжении заинтересованной мышцы. Определяются отечность окружающих тканей и пальпаторная болезненность в области вовлеченного энтезиса. Исходом энтезопатии является, как правило, оссификация энтезиса с развитием энтезофитов.
Позадипяточный бурсит клинически схож с тендинитом ахиллова сухожилия, однако боль чаще приобретает мучительный характер и значительно усиливается при ходьбе и длительном стоянии, часто появляются припухлость или отек проксимальнее места прикрепления сухожилия к пяточной кости. Дифференцировать состояния помогает ультразвуковое исследование этой области.
Подошвенный фасциит, самая частая причина болей в области пятки, – это воспаление места прикрепления короткого сгибателя пальцев к переднемедиальному краю бугристости пяточной кости. Перенапряжение этих структур вследствие плоскостопия, дегенеративных заболеваний опорно–двигательного аппарата, серонегативного спондилоартрита приводит к возникновению реактивной воспалительной продукции костной ткани или формированию пяточной шпоры вторично из–за тракции этих структур.
Основным симптомом подошвенного фасциита является боль по всей подошвенной поверхности стопы при ходьбе. Обычно эта боль появляется при первых шагах после того, как больной встает с постели утром, или после длительного сидения.
Диагностика патологии мягких тканей области голеностопного сустава и стопы основана на оценке клинических данных, полученных врачом во время обследования стопы пациента, характерных жалобах и данных опроса больного. Для уточнения диагноза обычно проводятся следующие основные методы обследования:
1. клинический анализ крови (гемоглобин, лейкоциты, скорость оседания эритроцитов);
2. биохимический и иммунологический анализы крови с оценкой уровней ревматоидного фактора, С–реактивного белка, мочевой кислоты, глюкозы крови натощак, HLA–B27, ПЦР на выявление хламидийной инфекции;
3. рентгенологическое исследование голеностопного сустава и стопы, костей таза;
4. УЗИ области голеностопного сустава/стопы.
Лечение указанных состояний складывается из этиотропной и симптоматической терапии:
– при серонегативных спондилоартритах – назначение болезнь–модифицирующих средств, локальное введение ГКС в пораженную область, а также использование различных форм НПВП (местных, пероральных, парентеральных);
– при плоскостопии – коррекция плоскостопия с помощью лечебных стелек, обуви, ортезов, применение препаратов магния при развитии плоскостопия в рамках дисплазии соединительной ткани;
– при травмах – исключение хронической травматизации данной области, покой на острый период заболевания, применение НПВП.
Одним из основных направлений в лечении околосуставной патологии мягких тканей – это назначение различных форм НПВП [1,2]. Противовоспалительная и анальгетическая активность НПВП связана с уменьшением продукции простагландинов. Показано также, что НПВП ингибируют образование простациклина и тромбоксана, оказывая комплексное действие на сосудистую проницаемость и агрегацию тромбоцитов. Противовоспалительное действие НПВП обусловлено подавлением активности циклооксигеназы (ЦОГ) – основного фермента метаболизма арахидоновой кислоты на пути превращения ее в простагландины. Накапливаются данные о том, что противовоспалительное и анальгетическое действие НПВП объясняется не только подавлением ЦОГ. Предполагают, что НПВП ингибируют активацию и хемотаксис нейтрофилов и уменьшают продукцию токсических кислородных радикалов в стимулированных нейтрофилах, тормозят активность фактора транскрипции NF–kB, ингибируя стимуляцию синтетазы оксида азота.
Ацеклофенак (Аэртал, «Гедеон Рихтер») относится к производным фенилуксусной кислоты (2–[2,б–дихлорфениламинофенил]–ацетооксиуксусная кислота), помимо основного фармакологического эффекта, характерного для всех НПВП, – блокады циклооксигеназы, Аэртал подавляет синтез провоспалительных цитокинов (интерлейкина–1 и фактора некроза опухоли – a) [3]. Препарат был синтезирован в 1982 г. и на сегодняшний день широко используется во врачебной практике более чем в 60 странах мира. Ацеклофенак не кумулируется в организме и не изменяет свою фармакокинетику в зависимости от возраста, поэтому его можно принимать лицам пожилого возраста. Пиковая концентрация препарата в плазме достигается через 1,4–2,8 ч после однократного приема 100 мг Аэртала. В организме человека ацеклофенак превращается в один основной метаболит (80%) – 4–гидроксиацеклофенак – и в четыре второстепенных (20%) – диклофенак, 4–гидроксидиклофенак, 5–гидроксидиклофенак и 5–гидроксиацеклофенак [3,4,8]. Препарат полностью метаболизируется в печени, период полувыведения составляет 4 ч. При использовании радиоизотопного метода было продемонстрировано, что 70% введенной дозы экскретируется с мочой, преимущественно в виде глюкуронидов ацеклофенака и их метаболитов, а 20% выводится с фекалиями [3,4,8].
Выпускается Аэртал в виде таблеток для перорального приема по 100 мг. Рекомендуется принимать препарат по 1 таблетке 2 раза/сут., запивая достаточным количеством жидкости, вне зависимости от приема пищи.
Аэртал зарекомендовал себя как препарат, имеющий выраженный противовоспалительный и анальгетический эффекты. Результаты многочисленных клинических испытаний показали, что при ревматоидном артрите, остеоартрозе, анкилозирующем спондилоартрите (болезни Бехтерева) и большой группе заболеваний, сопровождающихся болями в нижней части спины, его терапевтическая активность не уступает диклофенаку, пироксикаму и напроксену, при этом подчеркивается развитие быстрого и выраженного анальгетического действия [5,7].
Аэртал обладает хорошей переносимостью и профилем безопасности [6]. Он крайне редко по сравнению с другими НПВП вызывает НПВП–гастропатию, а также другие нежелательные явления – повышение артериального давления, повышение печеночных ферментов, патологию почек. Желудочно–кишечные кровотечения при лечении ацеклофенаком наблюдались у 1,29% и от 0 до 8,8% в группах больных, принимавших диклофенак, пироксикам или индометацин.
Учитывая, что все традиционные НПВП повышают риск развития поражения верхних отделов желудочно–кишечного тракта (ВОЖКТ), желудочно–кишечные кровотечения (ЖКК), а эффективность и безопасность селективных НПВП в сравнении с традиционными дискутабельны, изучение нежелательных явлений при их назначении остается актуальным. Так, Masso Gonzalez E.L. и соавт. провели исследование по оценке корреляции риска кровотечений/перфораций верхних отделов ЖКТ и степени ингибирования ЦОГ–1 и ЦОГ–2 в крови in vitro [6]. В обзор были включены все исследования за 2000–2008 гг. по данной тематике, рассчитан объединенный относительный риск указанных осложнений для каждого НПВП. Относительный риск развития ЖКК/перфораций ВОЖКТ был 4,50 (при 0,95 доверительном интервале (0,95 ДИ) 3,82–5,31) у неселективных НПВП и 1,88 (0,96–3,71 при 0,95 ДИ) у коксибов. Относительный риск был низким у ибупрофена (2,69 [95% ДИ 2,17–3,33]), у рофекоксиба (2,12 [0,95 ДИ 1,59–2,84]), у ацеклофенака (1,44 [0,95 ДИ 0,65–3,2]) и у целекоксиба (1,42 [0,95 ДИ 0,85–2,37]), при этом высокий относительный риск был выявлен у кеторолака (14,54 [0,95 ДИ 5,87–36,04]) и пироксикама (9,94 [0,95 ДИ 5,99–16,50]), у кетопрофена (5,57 [0,95 ДИ 3,94–7,87]) и у мелоксикама (4,15 [0,95 ДИ 2,59–6,64]). Не было выявлено значимой корреляции между степенью ингибирования ЦОГ–1 в крови и относительным риском ЖКК/перфораций при приеме различных НПВП (r=0,34; p=0,058). Прием НПВП с длительным периодом полувыведения и медленным высвобождением был связан с большим риском ЖКК, чем при использовании НПВП с коротким периодом полураспада.
Таким образом, Аэртал может применяться в широкой врачебной практике для лечения различных вариантов болевых синдромов, в том числе при патологии мягких тканей. Его преимуществом является быстрое наступление анальгетического эффекта, хорошая переносимость, возможность использования в пожилом возрасте, пригодность для длительной терапии хронических заболеваний.
Литература
1. Насонов Е.Л. Ревматология: национальное руководство. М.: ГЭОТАР–Медиа, 2008. С
