Воспаление стенки поджелудочного пузыря
Холецистопанкреатит — это сочетанное воспаление желчного пузыря и поджелудочной железы. Проявляется болью в эпигастрии, правом и левом подреберьях, многократной рвотой, другими диспепсическими явлениями, изменением характера стула, желтухой. Диагностируется с помощью биохимического анализа крови и мочи, копрограммы, УЗИ брюшной полости, МРПХГ, РХПГ. Для лечения используют анальгетики, миотропные, антихолинергические, антисекреторные, противорвотные и антибактериальные средства. Рекомендованными хирургическими методами являются разные способы холецистэктомии, наружного и внутреннего стомирования холедоха, рассечения фатерова сосочка.
Общие сведения
Возникновение холецистопанкреатита обусловлено анатомической близостью и функциональным взаимодействием поджелудочной железы (ПЖ) и желчного пузыря. Сбой саморегуляции сфинктерной системы фатерова соска при заболевании одного из органов рано или поздно приводит к патологическим изменениям в другом. По данным исследований в сфере клинической гастроэнтерологии, у 69-70% пациентов с острым холециститом патологически изменена паренхима железы, при хроническом холецистите показатель достигает 85-88%. У 38-39% людей, страдающих острым панкреатитом, диагностируется холецистит, при хроническом воспалении поджелудочной железы желчный пузырь поражается в 62-63% случаев.
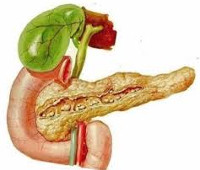
Холецистопанкреатит
Причины холецистопанкреатита
Возникновение сочетанного воспаления поджелудочной железы, желчного пузыря связано с первичным поражением одного из указанных органов. У 85% пациентов начальным звеном заболевания становится холецистит, ассоциированный с желчнокаменной болезнью. В 15% случаев воспалительный процесс развивается в поджелудочной железе и осложняется вторичным ферментативным холециститом. Ведущая роль ЖКБ в развитии холецистопанкреатита обусловлена действием таких факторов, как:
- Механическая обтурация фатерова сосочка. При блокаде путей выделения панкреатического сока, желчи возникает билиарный застой, провоцирующий накопление критического количества кишечной флоры внутри желчного пузыря, воспаление органа. Одновременное повышение внутрипротокового давления в панкреатической железе приводит к попаданию в ткани органа собственных энзимов и началу воспалительно-деструктивных изменений.
- Дисфункция сфинктера Одди. Постоянное раздражение небольшими конкрементами вызывает дискинезию гладких мышц фатерова сосочка. Возникающие билиарно-панкреатический и панкреато-билиарный рефлюксы способствуют попаданию желчи, в том числе инфицированной, в поджелудочную железу, а панкреатических ферментов – в желчные пути. Усугубляющим фактором становится внутрипротоковая гипертензия на фоне гипертонуса сфинктера Одди.
Патогенез
Механизм развития холецистопанкреатита основан на нарушении физиологического пассажа желчи и сока поджелудочной железы в двенадцатиперстную кишку. В нормальных условиях собственные сфинктеры панкреатического и общего желчного протоков предотвращают обратный заброс секрета. При внутрипротоковой гипертензии, возникшей из-за механической обтурации фатерова сосочка или дискинезии сфинктера Одди, становится возможным попадание желчи в проток ПЖ.
Это приводит к активации фосфолипазы, других панкреатических энзимов, образованию из компонентов желчи высокотоксичных веществ, разрушающих орган. Реже на фоне существующего панкреатита происходит заброс ферментов в желчевыводящие пути, провоцирующий развитие холецистита. Дополнительным фактором становится рефлюксное, гематогенное и лимфогенное распространение патогенной флоры. При острых формах холецистопанкреатита воспаление является катаральным или гнойно-некротическим, при хронических преобладают фиброзно-дегенеративные процессы.
Классификация
При систематизации форм холецистопанкреатита учитывают характер гистологических изменений и особенности течения заболевания. В зависимости от ведущих морфологических нарушений выделяют экссудативный, гнойный, некротически-деструктивный и атрофический варианты заболевания, при этом тип воспаления в желчном пузыре и панкреатической железе может быть разным. По характеру течения различают:
- Острый холецистопанкреатит. Как правило, возникает внезапно при наличии механической обструкции или грубых погрешностей в питании. Отличается выраженными болевым и регургитационным синдромами. При отсутствии адекватной терапии летальность составляет 31,5-55,5%.
- Хронический холецистопанкреатит. Заболевание развивается постепенно и обычно связано с ЖКБ. Преобладают диспепсические симптомы, дискомфорт в эпигастральной и подреберных областях, прогрессирующее нарушение процессов пищеварения из-за дегенерации ПЖ.
- Хронический рецидивирующий холецистопанкреатит. Чаще является исходом острой формы патологии, реже наблюдается при предшествующем персистирующем течении. Рецидивы зачастую провоцируются алиментарными нарушениями. Уровень летальности при обострениях достигает 3,5-7%.
Симптомы холецистопанкреатита
Клиническая картина заболевания разнообразна и включает в себя признаки воспаления как желчного пузыря, так и панкреатической железы. Основной жалобой пациентов с холецистопанкреатитом является боль в животе, которая может локализоваться в подреберьях или эпигастральной области. Характерно усиление болевого синдрома после приема больших количеств жирной пищи, употребления алкоголя. Возможна многократная рвота с примесями желчи, не приносящая облегчения больному.
Диспепсические расстройства в виде тошноты, отрыжки, тяжести в животе наблюдаются постоянно, даже в межприступный период. Для холецистопанкреатита характерно нарушение стула: пациенты отмечают обесцвечивание кала, наличие включений непереваренной пищи, учащение дефекации до 4-6 раз в день. Может возникать пожелтение склер, слизистых оболочек и кожи в сочетании с темной окраской мочи. В период обострения наблюдается субфебрильная или фебрильная лихорадка, общая слабость и снижение АД.
Осложнения
При холецистопанкреатите формируется выраженная недостаточность пищеварения, связанная с нарушением выделения желчи, отсутствием необходимых панкреатических ферментов. У пациентов возникает стеаторея и лиентерея, наблюдается значительное снижение веса. Вследствие вовлечения в патологический процесс островков Лангерганса может развиваться панкреатогенный сахарный диабет. Инфицирование прилежащих участков тонкого кишечника приводит к возникновению дуоденита и еюнита.
Тяжелым осложнением холецистопанкреатита является панкреонекроз, который выявляется при активации ферментов внутри протоков ПЖ. У больных часто обнаруживается поражение желчного пузыря в виде перихолецистита и эмпиемы. Без лечения может произойти перфорация органа и выход инфицированного содержимого в свободную брюшную полость. При этом существует риск желчного перитонита. При обострении может формироваться полиорганная недостаточность, которая иногда приводит к летальному исходу.
Диагностика
Заподозрить холецистопанкреатит можно при наличии типичных жалоб и физикальных симптомов (Кера, Мерфи, Мейо-Робсона, Мюсси-Георгиевского). Для подтверждения диагноза необходимо комплексное обследование с применением лабораторных и инструментальных исследований. Наиболее информативными в диагностическом плане являются такие методы, как:
- Биохимический анализ крови. Характерными признаками заболевания являются значительное повышение показателей щелочной фосфатазы и прямого билирубина, при некрозе поджелудочной железы увеличивается уровень АСТ и АЛТ. Также обнаруживают гипоальбуминемию и диспротеинемию, что связано с недостаточностью пищеварения.
- Микроскопический анализ кала. В случае холецистопанкреатита в копрограмме определяют остатки непереваренной пищи, большое количество неисчерченных мышечных волокон и зерен крахмала. Дополнительно выполняют ИФА кала на альфа-амилазу — повышение уровня фермента в 3-4 раза позволяет подтвердить диагноз.
- Ультразвуковое исследование брюшной полости. УЗИ желчного пузыря, поджелудочной железы выявляет признаки поражения органов. Характерно утолщение стенок и отечность желчного пузыря, наличие конкрементов в его полости и желчных протоках, неоднородность паренхимы поджелудочной железы, деформация ее контуров.
- Томография. Магнитно-резонансная панкреатохолангиография используется при недостаточной информативности других методов и помогает детально изучить структуру ПЖ и билиарной системы. Метод необходим для обнаружения кист и участков некроза, диагностики патологий печени и головки поджелудочной железы.
- РХПГ. Ретроградная холангиопанкреатография применяется для визуализации состояния желчевыводящих путей и панкреатических протоков. Метод позволяет выявить рентгенонегативные конкременты, оценить диаметр желчных протоков, состояние сфинктера Одди. По показаниям может осуществляться папиллосфинктеротомия. С целью исключения патологий других органов ЖКТ производят обзорные рентгенограммы и рентгенологическое исследование с пероральным контрастированием.
- Дополнительные анализы. В общем анализе крови при обострении холецистопанкреатита отмечают незначительный лейкоцитоз, повышение СОЭ. В биохимическом анализе мочи могут присутствовать билирубин и уробилин. При подозрении на гельминтоз проводят иммуноферментные исследования крови.
Дифференциальная диагностика
Прежде всего, острый или обострившийся хронический холецистопанкреатит дифференцируют с острым аппендицитом. Основными диагностическими критериями являются локализация боли в эпигастрии или левом подреберье, УЗИ-признаки поражения ПЖ и билиарного тракта, положительные симптомы Мейо-Робсона и Кера. Обращают внимание на анамнез и длительность течения заболевания — быстрое нарастание симптомов на фоне общего благополучия свидетельствует в пользу острой хирургической патологии. Для обследования пациента привлекают гастроэнтеролога, гепатолога и хирурга.
Лечение холецистопанкреатита
Консервативная терапия
При выборе терапевтической тактики учитывают динамику развития патологии, предполагаемые морфологические изменения в органах, наличие сопутствующих расстройств. Больных с острым процессом госпитализируют в хирургический стационар, обеспечивают функциональный покой органов ЖКТ (голодание, декомпрессию кишечника, при необходимости — парентеральное или энтеральное зондовое питание). При хроническом варианте холецистопанкреатита ограничивают прием жирной пищи, уменьшают количество углеводов. Из лекарственных препаратов применяют:
- Ненаркотические и наркотические анальгетики. Основанием для медикаментозной анальгезии является стойкий болевой синдром. В наиболее тяжелых случаях возможно назначение нейролептиков, выполнение эпидуральной анестезии.
- Миотропные спазмолитики. Снятие спазма гладких мышц снижает внутрипротоковую гипертензию, облегчает выделение панкреатического сока и желчи. При необходимости терапию холецистопанкреатита дополняют антихолинергическими препаратами.
- Противорвотные медикаменты. При наличии регургитационного синдрома лекарственными средствами первой линии являются блокаторы дофамина и серотонина. Пациентам с упорной рвотой показаны селективные блокаторы 5HT-3-серотониновых рецепторов.
- Антибиотики. Для профилактики инфекционных осложнений и элиминации патогенной флоры используют полусинтетические пенициллины, макролиды, цефалоспорины и аминогликозиды. При выборе препарата учитывают чувствительность возбудителя.
- Антисекреторные средства. С целью угнетения панкреатической секреции назначают блокаторы протонной помпы, ингибиторы гистаминовых рецепторов. При холецистопанкреатите с тяжелой деструкцией эффективны октапептиды и ингибиторы протеаз.
- Инфузионная терапия. С учетом тяжести симптоматики проводится инфузионная терапия с введением растворов электролитов, аналептиков и сердечных гликозидов для поддержания сердечной деятельности.
Хирургическое лечение
Неэффективность консервативного лечения холецистопанкреатита служит показанием к операции. Обычно улучшение наступает после отрытой, лапароскопической или SILS-холецистэктомии. При острой обтурации желчевыводящих путей выполняется холедохостомия, холедоходуоденостомия или холедохоэнтеростомия. Больным с изолированным поражением фатерова соска показана папиллосфинктеротомия.
Прогноз и профилактика
Прогноз зависит от длительности течения болезни и степени структурных нарушений. Исход относительно благоприятный в случае раннего выявления холецистопанкреатита и его своевременного лечения. При осложненном течении заболевания прогноз сомнительный. Для профилактики необходимо соблюдать диету (избегать злоупотребления жареной и жирной пищей, ограничить прием алкоголя), заниматься посильными физическими упражнениями, проводить лечение других гастроэнтерологических заболеваний.
Источник
В группе болезней органов пищеварительной системы находится такое заболевание, как холецистопанкреатит. При данном нарушении воспалительный процесс одновременно распространяется на поджелудочную железу и желчный пузырь. Подобная патология является весьма распространенной у взрослых людей.
Как правило, сначала нарушается работа поджелудочной железы, после чего развивается выраженный болевой синдром. Инфекция проникает в желчный пузырь и вызывает воспаление. Дополнительно при застое и изменении состава желчи могут образовываться камни. Если развивается калькулезный холецистит на фоне панкреатита, обычно требуется оперативное вмешательство.
Холецистопанкреатитом часто болеют мужчины в возрасте 40-50 лет. Женщины чаще всего страдают калькулезным холециститом. Болезнь имеет острую или хроническую форму, при обострении состояние пациента может ухудшаться.
Особенности заболеваний
Холецистит является острым или хроническим воспалением желчного пузыря, из-за чего происходит перекрытие желчных протоков, снижается отток желчи и нарушается работа желудочно-кишечного тракта. Желчный пузырь по внешнему виду схож с куриным яйцом, этот внутренний орган относится к печени. Он служит для накапливания и выведения желчи, которая помогает усваивать жиры и улучшает транспортировку еды в кишечнике.
Печень отвечает за выработку желчи. В течение дня здоровый организм способен вырабатывать от 0.5 до 2 литров жидкости. Перед тем, как попасть в кишечник, желчь проходит по желчным путям. Если стенки путей не сокращаются, развивается холецистит.
Билиарный панкреатит относится к воспалению поджелудочной железы. Так как ферменты внутреннего органа не могут попасть в область кишечника, они начинают застаиваться и разрушают железу. Если токсические вещества попадают в кровеносные сосуды, поражение может распространиться на другие системы.
Патология может развиваться из-за нескольких причин.
- При неправильном питании и образе жизни, злоупотреблении алкоголем, газированной водой, кофе, а также острыми, жирными, пряными и жареными блюдами.
- В случае генетической предрасположенностик патологии.
- Если человек длительное время принимает сильнодействующие лекарственные средства, к которым относятся тетрациклиновые антибиотики, препараты, содержащие эстроген и кортикостероиды.
- При возрастных изменениях, в результате чего происходит нарушение кровоснабжения органов.
- Когда имеется запущенная хроническая форма болезни пищеварительной системы.
В том числе провоцировать воспаление в области желчного пузыря могут следующие факторы:
- Попадание инфекции;
- Повышение уровня холестерина и образование бляшек;
- Изменение химического состава желчи;
- Нарушение связей желчного пузыря с центральной нервной системой;
- Наличие аномального строения желчного пузыря;
- Генное нарушение клеток в слизистой оболочке внутренних органов.
Подобная патология чаще всего встречается у женщин старше 40 лет. Связано это с повышением или понижением веса, пагубными пристрастиями. Также риску подвергаются пациентки при наличии трех и более беременностей.
Другие симптомы
Боли при заболевании панкреатитом и холециститом
- Отрыжка после приема пищи.
- Высокая температура.
- Понос.
- Тошнота.
«Пусковым механизмом» могут послужить следующие факторы
- Неправильное питание.
- Генетическая предрасположенность.
- Неправильное лечение препаратами.
- Вредные привычки. Например, употребление алкогольных напитков или табакокурения.
- Зашлакованность организма консервантами.
- Малоподвижный образ жизни.
Диагностика патологий
Классическим методом диагностики холецистита является ультразвуковое исследование, при помощи которого можно определить, где локализуется воспаление.
Врач таким образом выявляет любые изменения формы желчного пузыря, наличие камней и иных нарушений. Исследование проводится без боли, что очень важно для пациента.
Если планируется проведение хирургической операции по удалению желчного пузыря, обязательно проводят холецистографию при помощи рентгеновского аппарата. К современным способам диагностики относят эндоскопию.
- Лапароскопия поджелудочной железы заключается во введении через прокол в брюшную область микрокамер, закрепленных на телескопическую трубу. Таким образом можно оценить состояние внутренних органов.
- Также осмотр слизистой оболочки верхнего отдела желудочно-кишечного тракта проводится при помощи эзофагогастродуоденоскопии. Исследование осуществляют путем введения через пищевод небольшого эндоскопа.
- Дополнительно проводится анализ желчи, для этого используется дуоденальное зондирование. В область кишечника вводится резиновый зонд, после чего получается материал для диагностики. Собирается три порции желчи для проведения визуального, микробиологического анализа и выявления воспалительного процесса.
Для диагностики панкреатита пользуются инструментальными методами исследования.
- При помощи ультразвукового исследования осматривается брюшная полость.
- Для оценки состояния слизистой оболочки желудочно-кишечного тракта применяют гастроскопию. Необходимо заглотить тонкий зонд, на который прикреплена камера. В результате врач может осмотреть желудок, протоки, кишечник.
- Чтобы выявить кальцификацию поджелудочной железы и камни, используют рентгенографию.
- Для получения объемного снимка поджелудочной железы исследование проводят при помощи компьютерной томографии.
- В том числе врач может назначить прохождение лапароскопии.
Чтобы получить подробную информацию о состоянии внутренних органов, пользуются биохимическим, общим и водно-электролитным анализом крови. Также пациент обязательно сдает мочу на анализ.
Клиническая картина холецистита и панкреатита
Симптомы обоих недугов похожи друг на друга, и иногда не представляется возможным выяснить, какой орган воспалился первым. Даже осложнения, которые возникают на фоне холецистита и панкреатита, имеют схожие клинические признаки.
Основным общим симптомом является сильный болевой синдром. Боль ощущается в правом подреберье (в эпигастральной области), при этом она может отдавать под лопатку и в спину. Классическими симптомами холецистопанкреатита являются:
- тошнота, повторяющаяся рвота (с примесями желчи);
- повышение температуры (нередко до 38ºС) и учащение пульса, иногда наблюдается тахикардия;
- возможна желтуха и иктеричность склер;
- диарея;
- горький привкус;
- отрыжка после употребления пиши;
- тяжесть в эпигастрии через некоторое время после еды.
При пальпации и постукивании ребром ладони отмечается болезненность с правой стороны туловища в месте расположения поджелудочной железы.
Лечение при воспалении желчного пузыря и поджелудочной железы
Если появляются любые подозрительные симптомы болезни, ни в коем случае нельзя заниматься самолечением. Врач гастроэнтеролог проведет полное обследование, выявит точный диагноз и подберет необходимые лекарства при воспалении желчного пузыря и поджелудочной железы.
Терапия заболевания является комплексной и состоит из нескольких этапов. В первую очередь пациент должен пересмотреть свой рацион питания и перейти на специальную лечебную диету.
Важно полностью пролечить болезнь, чтобы избежать развития хронической формы болезни. Патология лечится систематически, без перерывов, даже если состояние пациента значительно улучшается.
При нарушении работы поджелудочной железы и желчного пузыря врач назначает следующие виды препаратов:
- Выработка ферментов катализируется путем приема ингибиторов Кантрикала и Гордокса.
- Чтобы улучшить метаболизм, используют Пентоксил и Метилурацил.
- Болевые ощущения во время приступов снимают обезболивающими таблетками.
- Угнетают выработку желудочного сока лекарственные средства Циметин и Омепразол.
- К ферментным препаратам относятся Фестал, Эрмиталь и Панкреатин.
Кроме медикаментозной терапии и диеты, рекомендуется прохождение санаторно-курортного лечения в качестве отличного профилактического средства от обострения заболеваний желудочно-кишечного тракта.
При наличии желчнокаменной болезни, выявленной в результате диагностики, проводится удаление камней в желчном пузыре и прочищение желчных протоков.
Хроническая форма заболевания эффективно лечится народными методами. Для этого используются лечебные травы с противовоспалительным эффектом, к которым относят ромашку, календулу, кукурузные рыльца. При камнях в желчном пузыре пьют специальный отвар из целебных растений, изменяющий состав желчи.
В случае гастрита для снижения выработки сока рекомендуется пить горячую воду с лимонным соком. Как вариант, используют свежевыжатый сок из моркови, огурца и свеклы.
- Эффективным целебным средством считается травяной настой. Для его приготовления берут цветки бессмертника песчаного, пустырник, календулу. Столовую ложку сбора заливают одним литром кипятка, настаивают и процеживают. Принимают лекарство по 100 мл не менее шести раз в сутки.
- Аптечную настойку элеутерококка в количестве половины или целой чайной ложки принимают за 30 минут до еды на протяжении 30 дней. Но при бессоннице или гипертонии подобный метод лечения противопоказан.
- Очень полезно каждый день принимать 0.5 чайной ложки порошка из перетертых листьев ясеня высокого. Для купирования боли пьют за полчаса до приема пищи аптечную настойку календулы в количестве одной-двух чайных ложек.
- Одна столовая ложка семян тмина заливается литром кипятка и настаивается в течение двух часов. Пьют народное средство по 100 мл трижды в стуки за 30 минут до еды.
При заболевании принимают раствор из мумие, который пьют в течение 10 суток по 250 мл. Для его приготовления 2 г мумие растворяют в трех литрах кипяченой воды, раствор тщательно перемешивается перед каждым приемом.
По истечении нужного периода делается недельный перерыв, после чего терапия повторяется три-четыре раза.
Что нужно сделать перед началом лечения
При появлении первых признаков острого панкреатита следует вызвать скорую помощь для подтверждения диагноза. Часто наблюдается совместное протекание острого холецистита и панкреатита, что сильно усложняет лечение. Часто симптомы острого панкреатита похожи на состояния, требующие срочного специализированного лечения:
- прободение язвы желудка и двенадцатиперстной кишки;
- развитие острого аппендицита;
- кишечную непроходимость;
- почечную колику;
- острый гастрит;
- инфаркт миокарда.
Каждое из этих острых заболеваний перед лечением острого панкреатита нужно исключить, потому что обезболивание сильными анальгетиками при них недопустимо.
Человек, не знающий основ диагностики, с помощью которых ставят окончательный диагноз, не в состоянии понять, что происходит внутри брюшной полости. Самолечение в этом случае опасно для жизни. Если больной человек не сомневается в обострении хронического панкреатита, он может начать лечение.
По каким признакам можно опознать развитие панкреатита
Приступ панкреатита не развивается на пустом месте. Ему предшествует обострение холецистита, вызванное перееданием или употреблением алкоголя.
Заболевание часто наблюдается у женщин, страдающих желчнокаменной болезнью и у мужчин, употребляющих алкоголь. Боль в начале воспалительного процесса может быть незначительной. Болезненные ощущения может вызывать легкое давление ремня или пояса на стенки живота. Затем болевой синдром нарастает и боль становится постоянного характера. Человек ощущает резкую, распирающую внутренности и сверлящую боль, отдающую в верхнюю часть туловища. Она как бы опоясывает тело, и от нее нельзя избавиться, меняя положение тела.
В начале воспаления присутствует тошнота и многократная рвота, которая не приносит облегчения. В рвотных массах может быть кровь. Температура тела при этом нормальная. Человек в острый период болезни не находит себе места до тех пор, пока ему не введут внутримышечно обезболивающее.
О чем свидетельствует высокая температура при панкреатите можно узнать в этой статье.
Антибактериальные средства
Антибиотики при холецистопанкреатите пьют с целью подавления роста и размножения патогенных бактерий, вызвавших воспаление, а также для профилактики осложнений при наличии рисков их возникновения. Однако назначают их с осторожностью, так как они имеют много побочных эффектов, противопоказаний, вызывают формирование устойчивости у патогенной микрофлоры при кратковременном приеме.
Таблетки Тетрациклин
Для устранения воспаления применяют, как правило, антибиотики, хотя они отличаются высокой токсичностью. Основное требование к препарату – способность накапливаться и создавать терапевтические концентрации в желчи, тканях ПЖ и желчного.
Назначают следующие антибиотики:
- Тетрациклин;
- Офлоксацин;
- Ампициллин;
- Бисептол;
- Бактрим;
- Цефтриаксон;
- Олететрин;
- Рифампицин.
Курс антибиотикотерапии составляет 7–10 дней. Выбор препарата, схему лечения, точные дозировки определяет врач.
( 2 оценки, среднее 4.5 из 5 )
Источник
