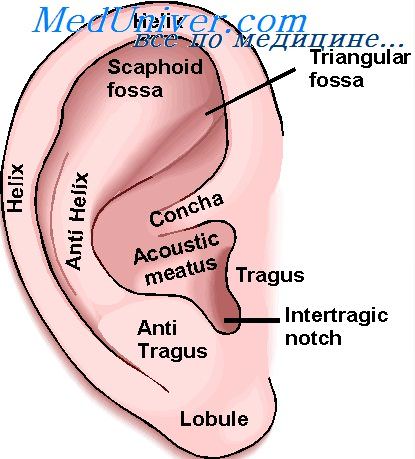
Воспаление ушной раковины завиток
Дата публикации: 2015-04-02
Дата обновления: 2020-12-17
Перихондрит ушной раковины – это разлитое воспаление надхрящницы и ушного хряща, в которое также вовлекается и кожа наружного уха.
Причины возникновения и течение болезни
Причинами возникновения воспаления ушной раковины являются различные инфекции, среди которых наиболее часто встречается синегнойная палочка, проникающие в надхрящницу в следующих случаях:
- При получении механической травмы, а также в результате операционной травмы, которая может возникнуть при пластике наружного слухового прохода и после выполнения радикальной операции на ухе;
- При ожогах и отморожениях;
- При фурункуле уха;
- При гриппе или туберкулезе.
Гнойный перихондрит наружного уха диагностируется чаще, чем серозный, который возникает как следствие укусов насекомых.
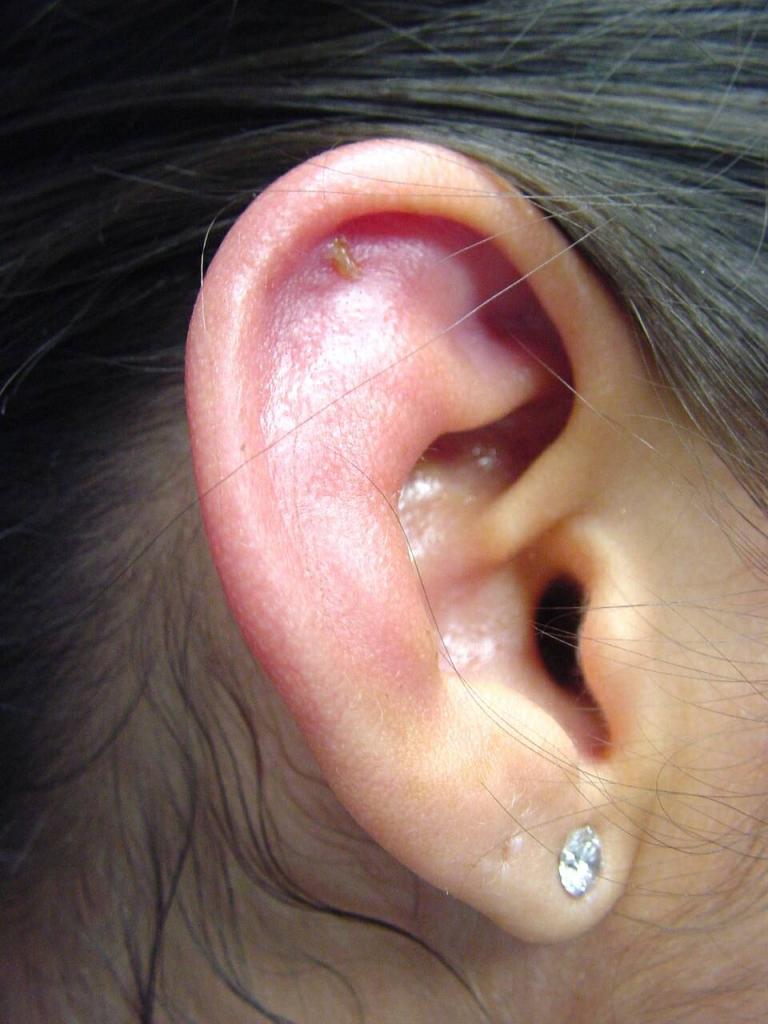
Сначала появляется боль в слуховом проходе или области ушной раковины. Потом появляется припухлость, которая постепенно распространяется практически по всей области раковины, за исключением мочки. В начале заболевания изменения на коже практически незаметны, но потом появляется бугристая припухлость. В таких местах наблюдается флюктуация (волнообразные колебания при дотрагивании), которая возникает из-за образования между хрящом и надхрящницей гнойного экссудата. Если не начать лечение вовремя, наступит расплавление хряща, после которого последует сморщивание и рубцовая деформация ушной раковины. Клиника серозного перихондрита протекает намного спокойнее, чем гнойного.
Клиническая картина
Основной симптом этого заболевания – боль, которая довольно часто предшествует реактивной инфильтрации кожи наружного уха. Припухлость достаточно быстро распространяется на всю поверхность ушной раковины. Исключением является мочка, потому что в ней хрящ отсутствует. Вначале припухлость имеет неравномерную, даже скорее бугристую поверхность. Затем между хрящом и надхрящницей образуется экссудат. Если пациент не получит ургентную (неотложную) помощь, и гной не будет эвакуирован (удален), то хрящ расплавится и превратится в мешок с гноем, а процесс перейдет в хондрит (воспаление).
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Диагностика
Не вызывает каких-либо затруднений. В начальном периоде развития заболевания следует отличать перихондрит от рожистого воспаления и отгематомы (скопление крови).
Лечение
При данном заболевании назначается антибактериальная терапия. Поврежденные области смазывают 5% настойкой йода или 10% нитратом серебра (ляписом). Обязательно назначают следующие физиотерапевтические процедуры: УФО, УВЧ, СВЧ, сеансы лазеротерапии, сеансы магнитотерапии, сеансы ультразвукового воздействия. Если наблюдается флюктуация, то проводят дренирование, при котором применяется широкий разрез и выскабливание абсцесса, которое необходимо для удаления некротических тканей. В полость закладывают тампоны с растворами антибиотиков. Перевязки делаются ежедневно, а в тяжелых случаях – дважды в сутки.
Прогноз
В случае оказания своевременной и полноценной помощи, прогноз на выздоровление и отсутствие косметических дефектов вполне благоприятный.
Источник
Под перихондритом понимают острое воспаление надхрящницы, которое распространяется на кожу ушной раковины и перепончатой части наружного слухового прохода. Заболевание начинается с серозного воспаления, которое при своевременном и адекватном лечении может быть быстро купировано. Дальнейшее развитие процесса приводит к гнойному воспалению. В далеко зашедших случаях при особо вирулентных возбудителях воспалительный процесс может распространяться на хрящ, при этом возникают его гнойное расплавление и секвестрация. Обычно эти явления наблюдаются при образовании эмпиемы и запоздалом ее вскрытии.
Причины перихондрита ушной раковины и наружного слухового прохода
В качестве этиологического фактора может выступать полимикробная ассоциация, однако чаще это синегнойная палочка. Способствующими факторами могут быть травма ушной раковины с образованием отгематомы, укус насекомого с внесением инфекции при расчесах места укуса, ожог или ссадина ушной раковины, осложнение какого-либо кожного заболевания, хирургические вмешательства на ушной раковине или в заушной области. Нередко причиной перихондрита ушной раковины могут явиться фурункул наружного слухового прохода, герпетические высыпания на ней, грипп, туберкулез.
Симптомы перихондрита ушной раковины и наружного слухового прохода
Заболевание начинаегся с появления жжения и быстро нарастающей боли в УР, достигающей значительной интенсивности. Дотрагивание до ушной раковины вызывает резкую боль. Боли сопровождаются сначала островковой, затем распространенной гиперемией кожи, отеком и инфильтрацией ушной раковины. При этом ушная раковина увеличивается, ее контуры и рельеф уграчивают естественные формы и сглаживаются. Воспалительный процесс распространяем на мочку уха.
В местах наиболее ярко выраженной гиперемии между надхрящницей и хрящом возникают гнойные очаги, придающие поверхности ушной раковины бугристый вид. Эти очаги сливаются в общую гнойную полость, при вскрытии которой под давлением выделяется гной зеленовато-голубого цвета (при синегнойной палочке), нередко с примесью крови, особенно при возникновении заболевания на фоне герпетического процесса.
Своевременное комплексное лечение приводит к быстрому выздоровлению, однако при образовании эмпиемы и гнойном расплавлении хряща возникают рубцовые деформации ушной раковины, приводящие к ее обезображиванию.
Общее состояние больного страдает значительно (повышение температуры тела до 38-39°С, слабость, разбитость, бессонница из-за сильных пульсирующих болей, потеря аппетита, иногда ознобы). Боли могут распространяться на ушно-височную, затылочную и шейную область, не стихают при назначении анальгетиков.
Диагностика в типичных случаях затруднений не вызывает и опирается на наличие привходящих факторов, болевого синдрома, островковой с размытыми краями гиперемии, приобретающей бугристый характер. Следует дифференцировать от рожистого воспаления и нагноившейся отгематомы.
Лечение начинают с назначения антибиотиков широкого спектра действия, в том числе и тех, к которым особенно чувствительна синегнойная палочка (эритромицин, тетрациклин, олететрин) в обычной дозировке. Вместе с антибиотиками назначают per os и сульфаниламиды, к которым, вследствие редкого их применения в последние годы, чувствительность микроорганизмов вновь возрастает. Местно – примочки из буровской жидкости или 70% этилового спирта. Некоторые авторы рекомендуют смазывать пораженную часть УР 5% спиртовым раствором йода или 10% раствором серебра нитрата. Одновременно назначают физиотерапевтические процедуры (УВЧ, УФО, СВЧ, лазеротерапию).
При образовании эмпиемы ее вскрывают, удаляют гной, промывают полость растворами антибиотиков, производят кюретаж поверхности хряща для удаления некротизированных тканей. Разрез производят параллельно контуру ушной раковины, либо применяют способ окончатого вскрытия по Ховарду, при котором выкраивают из кожи и надхрящницы мелкие квадратные пластинки с трех сторон и приподнимают их, отделяя от хряща. Применение этого способа препятствует образованию рубцовых деформаций ушной раковины. Полость абсцесса промывают 3-4 раза в день раствором соответствующего антибиотика и дренируют резиновыми полосками, свернутыми в трубочки.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Источник
Болеют обычно лица старше 40 лет, с возрастом заболеваемость возрастает.Заболевание чаще всего встречается в возрасте 50 – 70 лет, иногда в 25 – 30 лет,но описаны и единичные случаи у детей.В 85% случаев патология встречается у мужчин и в 15% у женщин.
Этиология и патогенез неясны. Считается, что повторная травма, давление и последующий ишемический некроз пораженного хряща и вышележащей дермы способствуют возникновению заболевания.В течение нескольких лет травма кожи,которая может быть результатом актинического повреждения, воздействия холода,физического давления или их комбинации,а также старческие изменения хрящевой ткани ведут к нарушению кровообращения и дистрофическим изменениям перихондрия.
Хондродерматит может иногда ассоциироваться с аутоиммунными или соединительно-тканными заболеваниями, включая аутоиммунный тиреоидит,красную волчанку,дерматомиозит и склеродермию,которые чаще наблюдаются у молодых женщин. Сообщалось о возникновении заболевания у монозиготных близнецов, что предполагает возможный наследственный фактор.
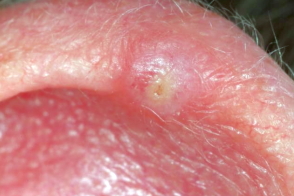
Первичный очаг представляет собой твердую и болезненную при пальпации цвета кожи, розовую или желто-красную, нередко с узким эритематозным ободком, папулу размером 2-10 мм,напоминающую небольшой кожный рог, в центре которой имеется плотно прилегающая корка или чешуйка,чаще желтого или темного цвета.В окружающей коже присутствуют признаки актинического поражения с атрофией и телеангиэктазией.
Очаг поражения обычно солитарный, реже наблюдаются множественные узелки, расположенные вдоль завитка. Область завитка чаще поражается у мужчин,а очаги на противозавитке чаще бывают у женщин. По статистическим данным правое ухо поражается у 63% обследованных больных, левое – у 32%,у 5% больных узелковый хондродерматит поражает одновременно оба уха.Крайне редко хондродерматит поражает другие части уха, в частности, только у 4% больных папула возникает на противозавитке или в области козелка ушной раковины. Причем такая нетипичная локализация образований наблюдается, в основном, у женщин.
Универсальный симптом заболевания – боль, которую описывают как резкую и колющую.Пациенты предпочитают спать на стороне пораженного уха и не могут этого избежать. Использование телефона на стороне пораженного уха является обычным явлением. Давление от опоры на подушку вызывает боль, которая вынуждает пациента менять позицию во время сна, и мешает полноценному сну.В течение дня симптомы становятся менее выраженными.Без лечения очаги могут персистировать неопределенно долго.Рецидивы типичны, даже после агрессивной терапии.
Диагноз устанавливают на основании клинических признаков, подтвержденных в сомнительных случаях гистологическим исследованием,при котором обнаруживаются гиперплазия эпидермиса с центральным изъязвлением, покрытым гиперкератотическими и паракератотическими наслоениями,отек и фибриноидный некроз дермального коллагена, вокруг которого выражен лимфогистиоцитарный гранулематозный инфильтрат и перихондрит с хрящевой дегенерацией или без нее.
- Плоскоклеточный рак
- Базально-клеточный рак
- Кератоакантома
- Актинический кератоз
- Кожный рог
- Беспигментная меланома
- Невротические эккориации
- Инородное тело
- Подагра
- Бородавки
- Кальциноз кожи
- Погодные узелки ушной раковины
Основная цель лечения – уменьшить давление на очаг поражения.Пациентам рекомендуется спать на непораженной стороне,не пользоваться наушниками,не прислонять телефон к пораженному уху.Предлагаются специальные устройства (подушки) для уменьшения давления на ухо во время сна.
Местное лечение малоэффективно.Назначаются:
- внутриочаговые инъекции триамцинолона 1-2 раза в месяц
- клобетазола крем 2 раза в день в течении 2-4 недель
- 2% раствор нитроглицерина 2 раза в день
Для удаления очага поражения применяются криотерапия,фотодинамическая терапия,лазеротерапия,электрокоагуляция,кюретаж.Радикальным методом является хирургическое иссечение пораженного участка вместе с хрящом ушной раковины.Однако рецидивы часто бывают после любого из названного выше лечения.
Источник
Воспаление наружного слухового прохода. Симптомы и лечение воспаления слухового проходаПод ограниченным воспалением наружного слухового прохода подразумевают фурункулы, локализованные в хрящевой части, где кожа богата волосами и сальными железами. Фурункулы слухового прохода встречаются при общем фурункулезе, а также как вследствие раздражения кожи при манипуляциях в ухе шпильками, спичками и другими предметами, которые особенно вредны при гноетечении из уха. Болезнь начинается сильной болью в ухе, распространяющейся иногда на глаз, зубы, голову, шею и особенно усиливающуюся при жевании вследствие передачи давления суставной головки нижней челюсти на стенки наружного слухового прохода. Постепенно кожа в этом месте краснеет и припухает до такой степени, что слуховой проход сильно суживается (если несколько фурункулов появляются одновременно). Иногда припухают мягкие ткани и на сосцевидном отростке, так что приходится дифференцировать болезнь от мастоидита и субпериостального абсцесса. При этом припухают околоушные и шейные лимфатические узлы. Очень болезненно бывает надавливание па козелок, нижнюю стенку наружного слухового прохода и на раковину. Если фурункул находится на передней стенке, в особенности в области санториниевых щелей, инфекционное начало может проникнуть через них в околоушную железу и вызвать ее воспаление – паротит. Температура при фурункуле повышена в зависимости от реакции тканей. Отличить ограниченное воспаление наружного уха от мастоидита можно по характерной боли при надавливании на козелок, по безболезненности самого сосцевидного отростка при надавливании и по сохранности слуха. Если слух несколько понижен (когда фурункул полностью закрывает наружный слуховой проход), то это может зависеть иногда не только от сужения наружного слухового прохода, но и от одновременной коллатеральной гиперемии в барабанной полости. Установить наличие фурункула нетрудно. При отоскопии замечается ограниченная припухлость, обычно у входа в наружный слуховой проход, вызывающая его сужение. Иногда невозможно даже ввести ушную воронку из-за сужения и болезненности слухового прохода.
Часто после опорожнения фурункула боль самостоятельно прекращается и процесс ликвидируется, если не наступает рецидива, что наблюдается нередко, в особенности при общем фурункулезе. В таких случаях болезнь может длиться неделями, тогда как при отсутствии рецидивов она обычно заканчивается в 3-5 дней. Описаны редкие случаи с сопутствующими явлениями мастоидита и лабиринтита (Е. Г. Банковский, 1932; М. Д. Емельянов, 1951). Лечение. До настоящего времени широко применяются смоченные в жидкости Бурова тампоны или ватные валики, вводимые в остающийся просвет наружного слухового прохода. Снаружи кладется согревающий компресс из той же жидкости или же из спирта (буровская жидкость мацерирует кожу, что способствует ее истончению и быстрому прорыву фурункула). Одновременно назначают внутрь болеутоляющие средства: аспирин, пирамидон, пантопон, морфин. Иногда приходится делать разрез и вкладывать в райку тампончик. Наряду с этим широко применяются тепловые процедуры, грелки, лампа соллюкс (В. А. Александровская, 1939), синий свет, УВЧ, ультрафиолетовые лучи и др. Особый успех приписывается действию токов УВЧ, механизм действия которых заключается в равномерном и глубоком прогревании, избирательном действии на отдельные ткани и клетки, в усилении обмена веществ, что способствует улучшению течения иммунологических реакций, з длительной активной гиперемии, что вызывает угнетение симпатической нервной системы (В. Ф. Криворотова, 1941). Основными средствами, применяющимися в настоящее время при лечении фурункулеза, являются пенициллин и стрептомицин. При упорной инфекции нужно вводить внутримышечно сразу 400 000 ЕД пенициллина через каждые 12 часов вместе со стрептомицином (0,5 г), так как причиной могут быть как грамположительные, так и грамотрицательные возбудители. На абортирующее действие аутогемотерапии указывал еще И. П. Кутенов, который отмечал, что после 2-3 инъекций крови в количестве 7-10 мл с промежутком в 48 часов наружный отит проходит. А. И. Резников также отмечает успех аутогемотерапии, но поскольку, по его мнению, она не предупреждает рецидивов фурункулов, нужно одновременно применять ртутные мази и мазь Креде (Crede). Некоторые рекомендуют лечение одной лишь мазью Crede (А. А. Сладкова, 1931; А. Богомольный, 1935). Большая литература посвящена вакцинотерапии. Вакцинотерапия проводится в виде инъекций или местио при помощи тампонов, пропитанных фильтратом вакцины. Вакцина бывает гомогенная, гетерогенная либо аутовакцина, приготовленная ex tempore по Безредка (И. А. Дайхес, 1925; В. П. Черняк, 1926; Р. Д. Богомильский, 1945). По полученным данным, этот метод лечения имеет преимущество перед другими способами в отношении быстроты эффекта. На основе учения о нервной трофике в патогенезе заболеваний проводилась новокаиновая инфильтрация окружающей ткани (блокада). – Также рекомендуем “Геморрагическое воспаление наружного слухового прохода. Разлитое воспаление слухового прохода” Оглавление темы “Заболевания ушной раковины и слухового прохода”: 1. Хронический узелковый хондродерматит. Окостенение ушных раковин 2. Келоид ушной раковины. Инородные тела наружного слухового прохода 3. Удаление инородного тела наружного слухового прохода. Живые инородные тела уха 4. Серная пробка. Клиника и прогноз серной пробки 5. Удаление серной пробки. Воспалительные заболевания наружного слухового прохода 6. Воспаление наружного слухового прохода. Симптомы и лечение воспаления слухового прохода 7. Геморрагическое воспаление наружного слухового прохода. Разлитое воспаление слухового прохода 8. Признаки воспаления слухового прохода. Лечения различного воспаления слухового прохода 9. Дифтерийное наружного слухового прохода. Отомикоз 10. Гранулирующий наружный отит. Атрезия и стеноз наружного слухового прохода |
Источник
Хронический узелковый хондродерматит. Окостенение ушных раковин
Хронический узелковый хондродерматит – редко встречающееся заболевание ушной раковины. В 1916 г. было впервые описано 8 случаев патологического образования узелков на ушной раковине [Винклер (Winkler)]. Эбениус (Ebenius, 1941) наблюдал 33 подобных больных. А. П. Иордан (1930) в мировой литературе зарегистрировал 54 случая заболевания хроническим узелковым хондродерматитом и сам наблюдал 4 подобных случая заболевания.
Заболевание чаще поражает мужчин (85%); оно заключается в образовании единичных, реже многочисленных, солнтарных узелков, расположенных на одном ухе или на обоих ушах, преимущественно в области свободного передневерхнего края ушной раковины. На ощупь узелки плотны. Размер их колеблется от величины конопляного зерна до чечевицы (5-10 мм); они покрыты плотно сидящими корками или чешуйками, по снятии которых остается эрозия.
Цвет узелков обычно бледный или желтовато-красный: как правило, они всегда болезненны при прикосновении. Осенью болезненность усиливается. Заболевание большей частью встречается в возрасте 30-70 лет, а иногда и 25-30 лет.
Болезнь может продолжаться от 2 месяцев до 4 лет, в среднем 14 месяцев.
Этиология узелкового хондродерматита до сих пор остается неясной. Некоторые думают о предшествовавших травмах, озноблениях (А. П. Иордан).
Лечение. Иссекаются узелки с подлежащей тканью; иногда дает эффект каутеризация. При участии в процессе перихондрия назначаются сульфаниламиды и антибиотики (Мак Лаурин, 1951). Наблюдались рецидивы.
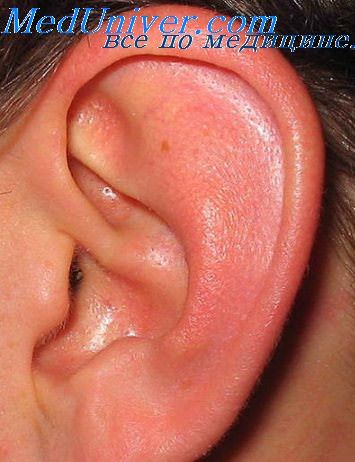
Окостенение ушных раковин
В ушной раковине имеется эластический хрящ, отличительной особенностью которого является то, что в нем обычно не происходит обызвествления, а следовательно, и окостенения, так как процесс окостенения всегда сопровождается отложением солей кальция.
Тем не менее в отечественной литературе описаны наблюдения окостенения ушных раковин. В одном случае больной перенес ранее травму спинного мозга и контузию с потерей сознания (Е. И. Бабиченко и В. И. Скотников, 1956), Диффузное окостенение обеих ушных раковин началось через 3,5 месяца после травмы. Окостенение в данном случае, как предполагают авторы, образовалось путем метаплазии хрящевой ткани в костную. Причину они видят в повреждении нервной системы, что, по литературным данным, приводит к неврогенным окостенениям тканей.
Патогенез окостенения авторы объясняют следующим образам: задний отдел ушной раковины иннервируется ушным нервом, отходящим из шейного сплетения, в частности из III шейного корешка. В состав последнего входят трофические волокна, отходящие от верхнего шейного симпатического узла. Травма шейного отдела спинного мозга на уровне V-VII шейных сегментов вызвала, как полагают авторы, изменения в клетках симпатического ядра верхнегрудных сегментов спинного мозга, волокна которых идут к верхнему шейному симпатическому узлу: это и привело к нарушению трофики и окостенению ушных раковин.
Не исключена и роль травмы головного мозга, перенесенной больным. Окостенение хрящей ушных раковин на почве отморожения и отгематомы описали также Б. Л. Французов (1955), В. М. Тюрин (1958) и др.
На основании вышеприведенной литературы можно сделать вывод, что окостенение хряща ушной раковины происходит не только на почве травмы нервных стволов и центральной нервной системы, но и на почве местной трамвы ушных раковин.
– Также рекомендуем “Келоид ушной раковины. Инородные тела наружного слухового прохода”
Оглавление темы “Заболевания ушной раковины и слухового прохода”:
1. Хронический узелковый хондродерматит. Окостенение ушных раковин
2. Келоид ушной раковины. Инородные тела наружного слухового прохода
3. Удаление инородного тела наружного слухового прохода. Живые инородные тела уха
4. Серная пробка. Клиника и прогноз серной пробки
5. Удаление серной пробки. Воспалительные заболевания наружного слухового прохода
6. Воспаление наружного слухового прохода. Симптомы и лечение воспаления слухового прохода
7. Геморрагическое воспаление наружного слухового прохода. Разлитое воспаление слухового прохода
8. Признаки воспаления слухового прохода. Лечения различного воспаления слухового прохода
9. Дифтерийное наружного слухового прохода. Отомикоз
10. Гранулирующий наружный отит. Атрезия и стеноз наружного слухового прохода
Источник
