Воспаление в жировых складках
С опрелостями хоть раз в жизни сталкивался каждый человек. Возможно, воспаление возникало в далеком детстве, когда кожа еще не сформировала протоки для сальных желез. В зависимости от пола, раздражение может находиться в разных местах на теле. Для мужчин характерно расположение воспаленной части в паховой области, а опрелости под животом наблюдаются в основном у женщин. Лечение должно быть местным и соответствовать конкретному случаю.

За безобидными симптомами опрелостей могут стоять серьезные заболевания
Причины появления опрелостей на животе
Причины появления опрелостей очень похожи между собой. На животе они возникают при длительном воздействии влаги или в результате аллергических реакций. Но бывают и другие варианты появления поражения кожи в зависимости от особенностей женского организма. В области живота воспаление определенных участков тела возникает чаще всего между жировыми складками. К основным источникам развития поражений кожных покровов относятся:
- высокая степень потоотделения;
- систематическое трение участков кожи между собой;
- несоблюдение правил ухода за кожей;
- различные инфекционные факторы;
- тесная, неудобная одежда из синтетических материалов;
- воздействие аллергенов на организм.
Для каждого организма условия для развития патогенной среды, способствующей образованию покраснений, могут быть своими. Но стоит помнить, что за безобидными симптомами опрелостей могут стоять серьезные заболевания.
Если уход и домашнее лечение не приносят облегчения в течение некоторого времени, для выяснения причины обязательно нужно обратиться к врачу. Пораженные участки кожи на животе могут быть симптомом таких серьезных болезней, как:
- нарушение работы сердечно-сосудистой системы;
- заболевания почек;
- развитие серьезных инфекционных процессов.
Стадии развития и симптомы

Возможны 3 стадии опрелостей
В складках живота опрелость может возникнуть внезапно и с простого покраснения достигнуть более серьезной стадии заболевания за очень короткий промежуток времени. Этапы развития поражения кожи:
- Легкая форма. Возникает покраснение пораженных участков кожи на животе.
- Средняя стадия. Красные места наливаются более интенсивным цветом, могут проявиться эрозии и эритемы.
- Сложный этап воспаления. Эрозии становятся более глубокими, появляются трещины, начинается кровотечение на местах повреждений.
Весь процесс, от первого образования опрелостей до момента серьезного поражения кожных покровов, выглядит следующим образом:
- первое проявление покраснения;
- возникновение эрозий;
- наступление этапа повышенной сухости и шелушения пораженного участка;
- повышение влажности на воспаленной коже;
- интенсивный зуд кожных покровов;
- появление болевого синдрома;
- растрескивание воспаленной зоны;
- начало кровотечения трещин;
- проявление гноя.
Диагностика опрелостей
Постановка диагноза о наличии поражений кожи на животе не требует специальных процедур в виде анализов и аппаратного исследования. Чтобы увидеть картину заболевания, врачу достаточно изучить воспаленный участок на животе или других частях тела и визуально определить степень поражения. Для исключения наличия инфекции в организме доктор может дать направление на сдачу мазка.
Лечение опрелостей под животом

Для лечения опрелостей надо ухаживать за телом и устранять причины заболевания
Чтобы действенно лечить возникшие на животе опрелости, для начала стоит наладить ежедневный ритуал ухода за телом и заняться устранением возможных причин заболевания:
- сменить средства ухода за кожей на менее аллергенные;
- после мытья не тереть, а промакивать пораженные участки;
- использовать присыпку для сушения мокнущих зон;
- выбирать удобное белье для исключения трения кожи с тканью или между складками;
- исследовать организм на наличие других более серьезных заболеваний.
К эффективным методам избавления от опрелостей на животе относятся:
- Антисептики. С помощью этих средств происходит обеззараживание пораженной поверхности и устранение возможности развития бактерий. Для обработки воспаленной поверхности раздвигают складки в процессе нанесения антисептиков. Часто в качестве такого средства применяется раствор борной кислоты в глицерине в концентрации 10%, отвары коры дуба или раствор резорцина. Зону поражения после обработки оставляют высыхать, после чего подвергают нанесению мазей.
- Мази, устраняющие мокрый эффект пораженных участков. Покрасневшие участки смазывают у поверхности ран мазями, дающими эффект подсушивания и предотвращающими возникновение новых опрелостей. К ним относятся Деситин, Цинковая мазь, Ксероформ и Паста Лассара. Процедуру нанесения средств нужно проводить дважды в день, равномерно распределяя мази по поверхности воспаленных участков.
- Крема для заживления и предотвращения воспаления. Завершающим этапом обработки болезненных мест должен стать процесс нанесения заживляющих кремов, таких как Бепантен, Д-Пантенол и Декспантенол. Кроме того, можно воспользоваться народным методом и наносить облепиховое масло 2 раза в день, как и остальные виды средств против воспаления.
Профилактика

Для профилактики болезни необходимо придерживаться всех правил
Если появление опрелостей на животе вызвано заболеваниями, предотвратить их не удастся. Но при наличии предрасположенности к подобным раздражениям можно приложить немного усилий и позаботиться о том, чтобы они никогда не побеспокоили организм. К самым распространенным методам профилактики опрелостей на животе относятся:
- ежедневное соблюдение правил гигиены;
- выбор натуральных тканей для одежды и гипоаллергенных средств для стирки;
- проглаживание нательного белья горячим утюгом после стирки;
- при частом возникновении покраснений регулярно консультироваться с врачом.
Опрелости на животе у женщин возникают в области складок и могут доставлять серьезный дискомфорт при проявлении. Чтобы проблема не усугублялась, нужно соблюдать правила гигиены и стараться устранять возможные причины проявления раздражения.
От возникших покраснений можно избавиться в домашних условиях. Но если ежедневные мероприятия по их устранению не приносят результата, стоит обратиться к врачу для рассмотрения варианта инфекционного поражения кожных покровов и назначения грамотного лечения.
Оценка статьи:
(Пока оценок нет)
Загрузка…
Источник
Панникулит является прогрессирующим процессом воспаления подкожной клетчатки, что разрушает жировые клетки, они замещаются соединительной тканью, образуются узлы, инфильтраты и бляшки. При висцеральном типе болезни поражаются жировые клетки почек, печени, поджелудочной железы, жировая клетчатка сальника или области за брюшиной. Примерно в 50 % случаев патология принимает идиопатическую форму, которая преимущественно наблюдается у женщин 20-50 лет. Другие 50 % – вторичный панникулит, развивающийся на фоне системных и кожных болезней, иммунологических расстройств, влияния разного рода провоцирующих факторов (холод, некоторые лекарства). В основе формирования панникулита – дефект перекисного липидного окисления.

Причины появления
Такое воспаление подкожной клетчатки может быть вызвано разными бактериями (преимущественно стафилококками и стрептококками). В большинстве случаев развитие его происходит на нижних конечностях. Заболевание может появиться после грибкового поражения, травмы, дерматита, формирования язвы. Самые уязвимые участки кожи – те, которые имеют избыток жидкости (к примеру, при отеке). Также панникулит может появиться в зоне рубцов после операций.
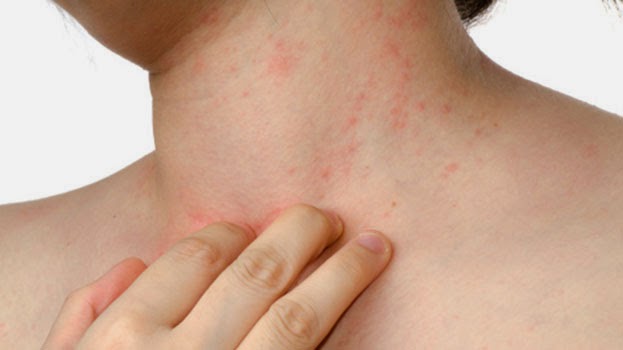
На фото воспаление подкожной клетчатки сложно заметить.
Симптоматика панникулита
Главное проявление спонтанного панникулита – это узловые формирования, расположенные на различной глубине в подкожно-жировой клетчатке. Они обычно появляются на ногах и руках, редко – на животе, груди и лице.
После узлового разрушения остаются атрофированные очаги жировой клетчатки, имеющие форму круглых областей западения кожи. Узловой вариант отличается появлением типичных узлов в клетчатке под кожей размером от трех миллиметров до пяти сантиметров.
Покровы кожи над узлами могут окрашиваться в обычный цвет или быть ярко-розовыми. При бляшечном типе воспаления подкожной жировой клетчатки появляются отдельные узловые скопления, которые срастаются и формируют бугристые конгломераты.
Над такими образованиями кожа может быть бордово-синюшной, бордовой или розовой. В некоторых случаях узловые скопления распространяются полностью на клетчатку плеча, голени или бедра, сдавливая сосудистые и нервные пучки. Из-за этого появляется явная болезненность, развивается лимфостаз, конечности отекают.
Инфильтративный тип болезни проходит с расплавлением узлов и их конгломератов. В области узла или бляшки кожа ярко-красного или бордового цвета. Затем возникает флюктуация, которая свойственна абсцессам и флегмонам, однако при вскрытии узлов выделяется желтая маслянистая масса, а не гной. На месте раскрывшегося узла будет оставаться долго не заживающая язва.
При смешанном типе панникулита узловая форма переходит в бляшечную, затем – в инфильтративную. Такой вариант отмечается в редких случаях. В начале болезни могут быть повышение температуры, мышечные и суставные боли, тошнота, головные боли, общая слабость. При висцеральном типе заболевания происходит системное воспаление жировой клетчатки во всем организме человека с образованием специфических узлов в клетчатке за брюшиной и сальнике, панкреатита, гепатита и нефрита. Панникулит может продолжаться от двух-трех недель вплоть до нескольких лет.
Способы диагностики
Воспаление подкожной клетчатки, или панникулит, диагностируется на совместном осмотре дерматолога и нефролога, ревматолога, гастроэнтеролога. Применяются анализы мочи и крови, исследование ферментов панкреатина, проба Реберга, печеночные пробы. Определение узлов при панникулите висцерального типа происходит благодаря ультразвуковому исследованию брюшных органов и почек. Кровяной посев на стерильность способствует исключению септической направленности заболевания. Точный диагноз ставится после получения биопсии образования с гистологическим анализом.
Классификация
Существует первичная, спонтанная и вторичная формы воспаления подкожной клетчатки. Вторичным панникулитом являются:
- иммунологический панникулит – возникает часто при системных васкулитах;
- люпус-панникулит (волчаночный) – при глубоком поражении системной красной волчанкой;
- панникулит ферментативный – связан с влиянием панкреатических ферментов;
- панникулит пролиферативно-клеточный – при лимфоме, гистиоцитозе, лейкемии и т. д.;
- холодовой панникулит – местная форма, которая развивается как реакция на воздействие холодом;
- панникулит стероидный – появляется у детей после завершения кортикостероидного лечения;
- искусственный панникулит – вызван введением лекарственных средств;
- кристаллический панникулит – появляется при почечной недостаточности, подагре из-за отложения в клетчатке кальцификатов, уратов;
- наследственный панникулит, который обусловлен недостатком α1-антитрипсина.
По форме узлов выделяются узловой, бляшечный и инфильтративный типы болезни.

Действия пациента
Если появились первые признаки панникулита, нужно обратиться к врачу. Помимо прочего, следует при обнаружении новых симптомов прибегать к медицинской помощи (постоянный жар, сонливость, высокая усталость, образование волдырей и расширение области покраснения).
Особенности лечения
Способ лечения воспаления подкожной клетчатки определяется его течением и формой. При панникулите узловом хронического типа используют противовоспалительные нестероидные средства («Ибупрофен», «Диклофенак натрия»), антиоксиданты (витамины Е и С); обкалывают узловые формирования глюкокортикороидами. Эффективны еще и физиотерапевтические процедуры: фонофорез гидрокортизона, ультразвук, УВЧ, лазеротерапия, озокерит, магнитотерапия.
При бляшечном и инфильтративном типе подострое течение болезни отличается применением глюкокортикостероидов («Гидрокортизон» и «Преднизолон») и цитостатиков (препарат «Метотрексат»). Вторичные формы болезни лечатся терапией заболевания на фоне васкулита, подагры, панкреатита и красной системной волчанки.
От панникулита профилактической мерой является своевременная диагностика и терапия первичных патологий – бактериальной и грибковой инфекции, недостатка витамина Е.
Как проявляется воспаление подкожной клетчатки на ногах?
Целлюлит
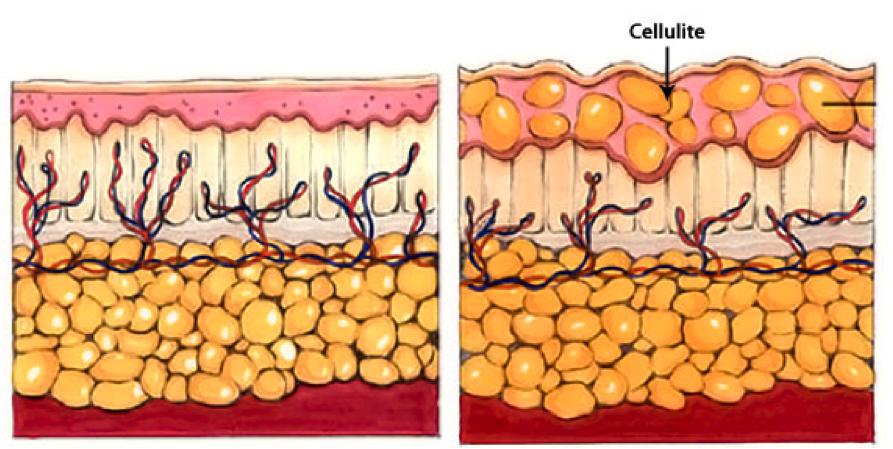
Целлюлит, или гиноидная липодистрофия, обусловлен структурными изменениями жировой ткани, приводящими часто к сильному ухудшению кровяной микроциркуляции и застою лимфы. Не все специалисты считают заболеванием целлюлит, но настаивают на том, чтобы его можно было назвать косметическим дефектом.
Такое воспаление подкожной жировой клетчатки на фото представлено.

Преимущественно целлюлит возникает у женщин в итоге гормональных сбоев, которые периодически происходят: подростковый период, беременность. В некоторых случаях его появление способен спровоцировать прием контрацептивов гормонального типа. Большое значение принадлежит фактору наследственности и специфике рациона.
Как избавиться?
Липодистрофия ткани под кожей лечится обязательно комплексно. Для достижения успеха нужно питаться правильно, пить поливитамины, антиоксиданты. Очень важная часть лечения – спортивные занятия и активное дыхание.
Врачи советуют курс процедур для улучшения циркуляции крови и лимфы – биорезонансная стимуляция, массаж, прессо- и магнитотерапия. Жировые клетки становятся меньше после мезотерапии, ультразвука, электролиолиза и ультрафонофореза. Используют особые кремы против целлюлита.
Источник
Целлюлит – это бактериальная инфекция кожи и подкожной клетчатки, проявляющаяся широко распространенной, плохо ограничиваемой эритемой, горячей точкой, отеком и болью.
Целлюлит – распространенная проблема со здоровьем во всем мире. Например, в США диагностировано 14,5 млн человек с новыми случаями целлюлита за год. Хотя это обычная проблема, диагностика и лечение болезни становится для врачей настоящей проблемой.
В статье мы познакомим вас с патофизиологией, микробиологией, клиникой, факторами риска, диагностикой, дифференциальной диагностикой, лечением, возможными осложнениями и профилактикой целлюлита.
Патофизиология воспаления подкожной жировой клетчатки
Целлюлит – это глубокая кожная и подкожная инфекция, которая развивается, когда микроорганизм проникает в более глубокие слои через поврежденную кожу. Нарушение целостности кожи может быть результатом грибковых инфекций стопы (например, дерматофития стоп, онихомикоз), образования язвы или венозной недостаточности.
Колонизация поверхности кожи патогенными микроорганизмами снижается за счет низкого pH поверхности, низкой температуры, симбиотических микроорганизмов.
Гистологические признаки целлюлита неспецифичны:
- Отек кожи, лимфатическая дилатация, диффузная инфильтрация нейтрофилов вокруг кровеносных сосудов.
- На более поздних стадиях также могут появиться лимфоциты, гистиоциты с гранулирующей тканью.
Для выявления возбудителя обычно пытаются получить бактерии из поврежденных участков кожи с помощью аспирации или биопсии, но чаще результаты отрицательные, чем положительные, поскольку концентрация бактерий в этих областях низкая. Это говорит о том, что за индукцию воспалительной реакции ответственно небольшое количество бактерий, или возможно, что сама иммунная система снижает количество бактерий.
Поэтому лучше характеризуют патогенез целлюлита бактериальные токсины или другие медиаторы воспаления, которые поддерживают воспалительную реакцию в организме, чем само количество бактерий.
Диагностика целлюлита
Микробиология флегмоны подкожной жировой клетчатки
Бактерии, вызвавшие целлюлит, обычно остаются неизвестными. Исследования показывают противоречивые результаты. Например, в обзоре С. Чира были рассмотрены результаты обследования 808 взрослых и детей с диагнозом целлюлит. После аспирационной пункции и биопсии бактериальная причина целлюлита была диагностирована только в 16% случаев. Среди положительных результатов 51% составляли пациенты с диагнозом S. aureus, 27% – S. pyogenes.
В другом обзоре (CG Gunderson) в посеве крови 1578 пациентов были обнаружены бактерии всего в 8% случаев. Среди положительных результатов посева крови – 19% показали S. pyogenes, 38%. – другие бета-гемолитические стрептококки, 14%. – S. aureus, 28%. – грамм-микроорганизмы. По мнению авторов, высокие уровни грамм-микроорганизмов могли быть связаны с включением в исследование пациентов с ослабленным иммунитетом, а также пациентов с циррозом печени, травмами и укусами животных.
Поскольку бактерии, вызывающие целлюлит, выявляются редко, обычно назначается эмпирическая антибактериальная терапия, что затрудняет определение частоты бактериальной этиологии.
Значительный интерес вызывают устойчивые к антибиотикам бактерии, например, устойчивые к метициллину S. aureus (MRSA). Резистентность этой бактерии возникла из-за увеличения за последнее десятилетие использования антибиотиков MRSA (ванкомицин, бисептол, доксициклин, клиндамицин) и широкого спектра антибиотиков, например, ингибиторов бета-лактамазы, левофлоксацина, цефтриаксона.
Было замечено, что в большинстве случаев целлюлит не характеризуется грамм-микроорганизмами, поэтому при наличии негнойного и неосложненного целлюлита дополнительные антибиотики против MRSA не улучшают результаты лечения. Для использования подходят антибиотики узкого спектра действия, действующие на стрептококки и метициллин-чувствительный S. aureus.
При обследовании, проведенном в США у 422 пациентов с гнойными инфекциями кожи и мягких тканей, в посеве, взятом с поверхности кожи были выявлены:
- у 59% пациентов – увеличение MRSA;
- у 17% – чувствительный к метициллину S. sureus;
- у 2,6% – бета-гемолитический стрептококк.
В случае гнойной инфекции наиболее вероятным возбудителем является S. aureus. Поскольку отличить чувствительные к метициллину стафилококки от MRSA клинически трудно, последний следует подозревать на гнойную инфекцию у лиц из группы высокого риска: спортсменов, детей, гомосексуалистов, заключенных, полицейских и потребителей инъекционных наркотиков.
Клиника целлюлита: симптомы и признаки
Целлюлит обычно проявляется острым распространением плохо ограниченной эритемы. Для кожных изменений, вызванных целлюлитом, характерны классические симптомы воспаления:
- боль;
- жар;
- эритема;
- отек.
Дополнительные клинические признаки:
- отечность лимфатических сосудов кожи, образующая так называемую апельсиновую корку;
- воспаление мочевого пузыря или лимфатических сосудов.
Последнее распространяется проксимальнее пораженного целлюлитом участка, в результате чего образуются линейные эритематозные полосы или лимфангит. Воспаление лимфатических сосудов может вызвать болезненное увеличение соседних лимфатических узлов.
Целлюлит обычно односторонний, обычно развивается в нижних конечностях, хотя может быть выявлен на любом участке тела. У пациентов, принимающих внутривенные препараты, также может развиться целлюлит на руках. Возможна лихорадка, которая, по данным медицинской литературы, встречается у 22,5–77,3%.
Клиника целлюлита: симптомы и признаки
Факторы риска развития флегмоны подкожной жировой клетчатки
Риск развития целлюлита увеличивают системные и местные факторы. Наиболее частый фактор, связанный с развитием целлюлита, – отек, особенно лимфедема. Считается, что лимфа способствует росту бактерий.
Ученый Моррис обнаружил что 77% пациентов с диагнозом целлюлит имеют входные ворота инфекции. В 50% случаев причина представляет собой поверхностную грибковую инфекцию, обычно микоз стопы с онихомикозом или без него.
Оценка и диагностика целлюлита
В большинстве случаев целлюлит диагностируется на основании истории болезни и клинической оценки. Диагноз нормального неосложненного целлюлита у пациентов без сопутствующих заболеваний или осложнений, например, лихорадки, диабета или других иммуносупрессивных расстройств, даже не требует лабораторной оценки.
Увеличение количества лейкоцитов, скорости оседания эритроцитов или С-реактивного белка наблюдалось в 34-50% и 59-91% случаев, соответственно. Но вышеуказанные лабораторные параметры не характерны для целлюлита.
Идентификация микроорганизма с помощью биопсии, аспирации или посева крови не рекомендуется, но у пациентов с повышенным риском развития осложненного целлюлита такие процедуры должны проводиться.
Визуализирующие обследования для диагностики целлюлита не подходят, но помогают отличить его от тяжелых форм инфекции, например, абсцесса. Целлюлит иногда может осложняться остеомиелитом, и магнитно-резонансная томография или рентгенография могут подтвердить или исключить подозрение на такой диагноз. Кроме того, магнитно-резонансная томография или компьютерная томография помогают отличить целлюлит от некротического фасциита или пиомиозита.
Чтобы дифференцировать целлюлит с абсцессом, целесообразно пройти ультразвуковое исследование.
Дифференциальная диагностика патологии
Золотого стандарта для подтверждения диагноза целлюлит не существует. Хорошо известная тетрада – боль, жар, эритема, отек – в первую очередь описывает воспаление, а не инфекцию, поэтому существует много известных заболеваний, таких как псевдоцеллюлит, который вызывает воспаление кожи и клинически напоминает целлюлит.
Псевдоцеллюлит также может проявляться лихорадкой, усталостью или лейкоцитозом в крови. По оценкам, ошибочный диагноз был обнаружен у 33% пациенты, которых обычно госпитализируют, потому что амбулаторное лечение целлюлита им не помогает.
Основные заболевания, с которыми следует дифференцировать целлюлит:
- Застойный дерматит. Заболевание, чаще всего напоминающее целлюлит. Застойный дерматит обычно является реципрокным, а реципрокный целлюлит особенно редко встречается при травме кожи. В редких случаях застойный дерматит может быть односторонним у пациентов с травмой одной ноги или из-за анатомического варианта (например, варикозного расширения вен).
- Гематома. Чаще всего встречается у пациентов, перенесших травму или принимающих антикоагулянты. Диагноз гематомы можно подтвердить на УЗИ.
- Подагра. Также может проявляться лихорадкой, лейкоцитозом, и уровень мочевой кислоты в сыворотке может не повышаться. Следует учитывать подагру, когда эритема затрагивает сустав. Могут помочь дифференцировать ее от целлюлита положительный ответ на НПВП и аспирация синовиальной жидкости.
Если нет ответа на адекватное лечение целлюлита, будь – то множественные, симметричные, длительные или медленно прогрессирующие поражения кожи, следует рассмотреть другой диагноз.
Лечение целлюлита
Алгоритм лечения целлюлита и рекомендации по дозировке антибиотиков, применяемые в Европейских клиниках основаны на рекомендациях Американского общества инфекционных заболеваний 2014 г, рекомендациях по антибиотикам Джона Хопкинса и результатах рандомизированных контролируемых исследований. Выбор лечения целлюлита антибактериальными средствами зависит от того, является ли целлюлит гнойным, а также от формы тяжести заболевания – легкая, умеренная или тяжелая. Поэтому кратко рассмотрим рекомендации по лечению антибиотиками для различных случаев целлюлита.
Лечение целлюлита
Типичный негнойный целлюлит без системных признаков инфекции (мягкий целлюлит). Следует лечить антистрептококковыми антибиотиками (цефалексин, диклоксацил, пенициллин, амоксиклав). При аллергии на антибиотики пенициллинового ряда назначается клиндамицин. Пациенты с диагнозом негнойный целлюлит, и имеющие по крайней мере 1 критерий синдрома системной воспалительной реакции (SUAS), например, температура > 38 ° C или 90 об/мин, частота дыхания > 20 об/мин, количество лейкоцитов > 12000/мм3 ар.
Гнойный целлюлит. Наиболее вероятной причиной является S. aureus.
- При гнойном целлюлите без признаков системной инфекции (мягкий целлюлит), когда нет подозрения на инфекцию MRSA, назначают цефалексин, амоксициллин с клавулановой кислотой и клиндамицин в случае аллергии на пенициллин.
- При подозрении на инфекцию MRSA при гнойном целлюлите легкой степени следует использовать бисептол, доксициклин.
- Если рассматривается стрептококковая инфекция и ко-MRSA, в дополнение к бисептолу и к доксициклину следует добавить цефалексин или пенициллин. Для людей с аллергией на пенициллин альтернатива – клиндамицин или линезолид.
Пациенты с диагнозом гнойный целлюлит, имеющие 1 критерий SUAS (умеренный целлюлит), могут лечиться как от легкого целлюлита. ПациентАМ с 2 и более критериями SUASS aureus назначают ванкомицин, клиндамицин, линезолид, если есть подозрение на инфекцию MRSA.
В случае гнойного целлюлита по критериям SUAS, сопутствующей гипотензии, иммунодефицита или быстрого прогрессирования заболевания (тяжелого целлюлита) рекомендуется начать эмпирическое лечение с внутривенного введения ванкомицина, клиндамицина, линезолида, даптомицина или даптомицина для покрытия инфекции MRSA антибактериальной терапией. Следует также учитывать целесообразность хирургического лечения из-за возможного процесса некротизации, взяв культуру удаленных тканей.
Эмпирическое применение антибиотиков повышает сопротивляемость инфекций мягких тканей. Заболеваемость MRSA-инфекцией увеличилась с 26% в 1998–2004 годах до 47%.
Важно знать, что повышают устойчивость к ванкомицину низкочастотная бактерицидная активность и проникновение в ткани, а также недостаточная дозировка или длительное лечение. Поскольку неэффективность лечения ванкомицином наблюдается у пациентов с прибавкой в весе, индексом массы тела, дозирование должно основываться на массе пациента (15-20 мг / кг внутривенно каждые 8-12 часов), а не на стандартной дозе 1000 мг каждые 12 часов. Следует контролировать уровень ванкомицина в крови на предмет возможной нефротоксичности.
После получения результатов посева следует переключить антибиотики на более узкий спектр. Если ответа на антибиотики нет через 24-48 часов, следует оценить, действительно ли это целлюлит, рассмотреть устойчивый или атипичный возбудитель.
У иммуносупрессивных пациентов могут вызывать целлюлит многие микроорганизмы, поэтому рассматриваются не только бактерии, но и грибковые, вирусные, паразитарные микроорганизмы.
Продолжительность лечения
Продолжительность лечения зависит от клинического ответа.
Продолжительность амбулаторного лечения составляет 5–10 дней, иммуносупрессивных пациентов – 7–14 дней. Рекомендуется через 24-48 часов оценить чувство боли, покраснение, припухлость, тепло в пораженном месте. При отсутствии улучшения или ухудшении состояния пациента следует изменить антибактериальную терапию или рассмотреть возможный резистентный микроорганизм или другой диагноз.
Осложнения флегмоны подкожной жировой клетчатки
Лечить целлюлит необходимо, так как существует небольшой, но реальный риск развития бактериемии, которая чаще всего встречается при стрептококковом целлюлите. Это может привести к эндокардиту, гломерулонефриту, остеомиелиту, токсическому шоку, слоновости.
Целлюлит может повредить лимфатические сосуды. Лимфедема является предрасполагающим фактором для развития рецидивирующего целлюлита. Целлюлит рецидивирует в 22-49% случаев у пациентов, у которых ранее был 1 эпизод. Патология обычно появляется на том же месте.
Профилактическое лечение целлюлита
Профилактическое назначение антибиотиков остается предметом дискуссий. Пациенты с рецидивирующим целлюлитом должны получать профилактическую антибактериальную терапию 3-4 раза в год: пенициллином перорально 250 мг или 250 мг м.т., клиндамицина и т.д. по назначению врача.
В 2013 году было проведено двойное слепое рандомизированное контролируемое исследование с участием 274 пациентов с 2 или более рецидивирующими эпизодами целлюлита. Некоторые пациенты получали пенициллин по 250 мг 2 раза в день, другие получали плацебо. Исследование длилось 12 месяцев. Антибактериальная профилактика значительно снизила риск рецидива целлюлита ног, но эффект после прекращения приема пенициллина также снизился.
Резюме
Целлюлит – это бактериальная инфекция кожи и подкожной клетчатки, проявляющаяся широко распространенной, плохо ограничиваемой эритемой, горячей точкой, отеком и болью. Целлюлит – распространенная проблема со здоровьем во всем мире.
Целлюлит диагностируется на основании истории болезни и клинической картины.
Неосложненный целлюлит лечится антибиотиками, которые действуют на стрептококки и метициллин-чувствительный S. aureus. В случае неэффективности антибиотиков первого поколения следует учитывать резистентные микроорганизмы, другие заболевания, которые могут быть похожи на целлюлит, или сопутствующие осложняющие состояния, такие как иммуносупрессия, хронические заболевания печени и почек.
Поделиться ссылкой:
Источник
