Воспаление в животе после операции
193 просмотра
6 декабря 2020
Месяц назад удалили флегмонозный аппендицит. Лапароскопическая операция была. Спустя месяц стали появляться периодические боли в животе-около пупка, справа в животе, тошнота после еды. Скажите, это может быть проявлением спаек? К какому врачу обращаться к хирургу или гастроэнтерологу? Имеет ли смысл ставить свечи с Лидазой?
На сервисе СпросиВрача доступна консультация хирурга по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Хирург
Здравствуйте, нужно для начала обратиться к терапевту или гастроэнтерологу он назначит дообследование. Тошнота после еды больше похоже в проявления рефлюкса. Что касается спаек и спаечную болезни в целом то в той или иной мере спайки могут быть. эффективного медикаментозного лечения спаек к сожалению нет. Пробуйте соблюдать диету и кушать дробно. Ну и конечно дойти до гастроэнтеролога. Будьте здоровы!
Гастроэнтеролог
Здравствуйте, вам нужен осмотр врача очно и УЗИ органов брюшной полости, анализ крови. Свечи лонгидаза модно вставлять. Есть ещё лечение. Но, опять же, после уточнения диагноза.
Хирург
Здравствуйте.
Не было ли у Вас до операции проблем с почками, проблемы по гинекологии? Если сейчас проблемы со стулом? Нет ли вздутия живота?
Дерматолог, Хирург, Косметолог
Здравствуйте, нужно попасть к терапевту или гастроэнтерологу, сделать УЗИ органов брюшной полости.
Возможно и спайки.
Врач УЗД, Хирург
Здравствуйте!
Такие неприятные ощущения могут быть:
1. Никак не связаны с аппендэктомией. Могут иметь иные причины.
2. А могут быть и связаны-формируются спайки.
Лидаза-да, препарат выбора при лечении спаечной болезни, тем более, что операция была недавно-эффект от лечения будет хорошим.
Но мы не знаем точного диагноза.
Не применять же лидазу наугад!
Я бы посоветовала записаться на прием к хирургу.
Опытный врач уже при осмотре может сориентироваться по диагнозу.
Собственно-осмотр врача, это и нсть основная диагностика в данном случае.
Узи здесь неинформативно.
Разве что МРТ. Но может-в ней и не будет необходимости!
Здоровья Вам!
Гастроэнтеролог
ЗДравствуйте! Со стйлом есть проблемы?Температура тела поднимается или нормальная?
Наталья, 6 декабря 2020
Клиент
Марина, температуры нет. Проблемы со стулом начались после операции. Стали возникать запоры. Хирург назначит пить по 30 мл дюфалака. Пью. Но эффект не особый
Гастроэнтеролог
ПРидерживайтесь диеты №3, Тримедат – по 1 табл 3 раза в день за 20 минут до еды для снятия болевого синдрома и послабления стула, Фитомуцил по 1 пакетику на ночь (растворить в 1 стакане воды) до нормализации стула…
Гастроэнтеролог, Терапевт
Здравствуйе! после удаления аппендицита, особенно если был ограниченный перитонит, будет боль в течение 6 месяцев. Нобходимо принимать препараты нормальной микрофлоры(Бифидум бактерин 3 флакона на ночь 10 дней, после этого риофлору 2 капсулуы 10 дней) и параллельно тримедат по 200 мг 3 раза в день курсами по 10 дней. Это уменьшит спазмы в животе. Также соблюдайте диету. чтоб не нагружать излишне кишечник_ не переедать мяса, каторшку- делать ее пожиже ), не есть жареное, сыр, шоколад. Эти продукты плоха проходят по кишечнику, и могут вызвать спазмы и боли. Кушать их можно , но не подряд, делать перерывы на рыбу. молочное. каши. Здоровья.
Гастроэнтеролог, Терапевт
Свечи с лидазой ставить можно, но не сразу , а через 3 месяца после операции.
Хирург
Здравствуйте, Наталья !
Прикрепите пожалуйста выписку из истории болезни к вопросу !
Меня интересует степень воспаления отростка (катаральные были изменения , флегмонозные, гангренозные) и как выглядели тогда подвздошная и слепая кишки , – не было ли проявлений терминального илеита (если конечно доктора всё это описали )!
Наталья, 6 декабря 2020
Клиент
Яков, в выписке нет описания операции. Диагноз флегмонозный аппендицит. И все
Хирург
В такие сроки (спустя 1 месяц!), говорить о серьёзных осложнениях операции (инфильтрат, абсцесс брюшной полости ) не приходится !
Возможных вариантов несколько :
– ЗА МЕСЯЦ РАЗВИЛСЯ СПАЕЧНЫЙ ПРОЦЕСС , КОТОРЫЙ КАК ПРАВИЛО НЕЗНАЧИТЕЛЬНЫЙ , СО ВРЕМЕНЕМ СПАЙКИ ОБРЕТАЮТ НУЖНУЮ ДЛИНУ ,ЧТОБЫ НЕ МЕШАТЬ ПЕРИСТАЛЬТИКЕ И ВСЁ ЭТИМ ЗАКАНЧИВАЕТСЯ ;
– ИЗНАЧАЛЬНО ИМЕЛО МЕСТО НЕ ТОЛЬКО АППЕНДИЦИТ , НО И ТЕРМИНАЛЬНЫЙ ИЛЕИТ , КОТОРЫЙ ОБОСТРИЛСЯ ПОВТОРНО ,СПУСТЯ 1 МЕСЯЦ;
– АППЕНДЭКТОМИЯ И ИЛЕИТ НЕ ИМЕЮТ ОТНОШЕНИЯ К БОЛЯМ , А БОЛЬ СВЯЗАНА С ВОСПАЛЕНИЕМ ПРАВОГО ПРИДАТКА МАТКИ .
Были бы мужчиной , было бы проще разобраться , – уже был бы круг подозреваемых !
К гастроэнтерологу пока не нужно , свечи с Лидазой можете применить , но они как правило малоэффективны!
Необходимо начать с УЗИ органов малого таза и очного осмотра гинеколога с результатом УЗИ !
В случае подтверждения гинекологической патологии, ясно , будете обследоваться и лечиться у гинеколога !
А что делать , если гинекологическая патология не подтвердится ?
Правильнее было бы сделать колоноскопию либо , если побоитесь её сделать , то сделайте МР колонографию или как её называют иначе , – виртуальную колоноскопию , которая покажет и спайки и илеит в случае их наличия !
Удачи Вам !
Оцените, насколько были полезны ответы врачей
Проголосовало 0 человек,
средняя оценка 0
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ – получите свою бесплатную онлайн консультацию врача.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально – задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
Послеоперационная серома – это скопление серозной жидкости в зоне шва, обусловленное травматизацией мягких тканей. Является осложнением хирургических вмешательств. Рассасывается самостоятельно либо принимает хроническое течение. Проявляется припухл остью в области шва, чувством распирания, неприятными ощущениями и эффектом переливания жидкости при перемене положения тела. При крупных серомах наблюдаются нарушение общего состояния, субфебрилитет. Патология может осложняться инфицированием, формированием некроза. Лечение – пункции или дренирование с активной аспирацией на фоне медикаментозной терапии. В отдельных случаях требуются повторные операции.
Общие сведения
Послеоперационная серома (серома шва) – распространенное осложнение раннего послеоперационного периода. Чаще всего встречается в общей хирургии, маммологии, онкологии и пластической хирургии. По различным данным, частота образования клинически значимых сером после операций, сопровождающихся значительной отслойкой мягких тканей, колеблется от 0,8% до 80% и более. Осложнение может развиваться у пациентов любого возраста и пола, чаще встречается у женщин средней и старшей возрастной группы.
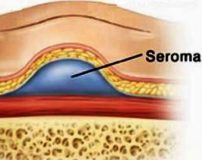
Послеоперационная серома
Причины
Серома является полиэтиологическим состоянием, рассматривается как осложнение обширных хирургических вмешательств. Некоторые специалисты придерживаются мнения, что скопление жидкости в проекции послеоперационной раны нельзя считать осложнением, поскольку оно представляет собой нормальный процесс заживления в фазе экссудации.
В подтверждение своей точки зрения ученые приводят данные ультразвуковых исследований, согласно которым послеоперационные серомы (в том числе – клинически незначимые) обнаруживаются у 100% пациентов. Основными провоцирующими факторами образования крупных сером, требующих проведения активных лечебных мероприятий, являются:
- значительная отслойка жировой клетчатки;
- большая раневая поверхность;
- грубые хирургические манипуляции с тканями (многочисленные разрезы, захват раздавливающим инструментом и пр.);
- чрезмерное использование коагуляции;
- большая толщина подкожной жировой клетчатки (более 5 см).
К числу предрасполагающих условий относят индивидуальные особенности организма, нарушения иммунитета, сахарный диабет и хронические соматические заболевания, негативно влияющие на процесс заживления раны. Чаще всего послеоперационные серомы образуются после абдоминопластики, герниопластики, маммопластики, мастэктомии, аппендэктомии, холецистэктомии. При использовании имплантатов имеет значение раздражение окружающих тканей и развитие асептического воспаления вследствие контакта с эндопротезом.
Патогенез
Существуют различные точки зрения на патогенез сером. Согласно наиболее популярной, обширные разрезы, отслойка мягкотканных структур, раздавливание или прижигание тканей и другие факторы вызывают значительные повреждения мелких лимфатических сосудов. Лимфатические сосуды тромбируются медленнее кровеносных, в результате лимфа долгое время изливается в ткани. На этапе экссудации жидкая часть крови выходит за пределы кровеносных сосудов, что увеличивает количество жидкости в тканях.
В полостях, возникших в области послеоперационной раны, скапливается соломенно-желтая жидкость, содержащая макрофаги, тучные клетки, лейкоциты и белковые фракции. В норме эта жидкость асептическая. При попадании микроорганизмов возможно нагноение с формированием абсцесса. Крупные скопления жидкости оказывают давление на окружающие ткани, нарушают кровоснабжение, вследствие чего могут образовываться участки некроза по краю швов.
Классификация
В клинической практике используют классификацию, в основе которой лежит необходимость и тактика лечения патологии. Согласно этой систематизации выделяют три группы послеоперационных сером:
- 1 группа. Асимптоматические образования, не требующие проведения лечебных мероприятий.
- 2 группа. Симптоматические серомы, для устранения которых достаточно пункций или активного дренирования.
- 3 группа. Симптоматические скопления жидкости, требующие проведения повторной операции.

Серома шва
Симптомы послеоперационной серомы
Маленькие образования не вызывают неприятных ощущений и нарушений общего состояния. Единственными признаками серомы являются припухлость и положительный симптом флюктуации в области послеоперационных швов. Иногда пациенты отмечают ощущение переливания жидкости во время изменения положения тела. Гиперемия кожи в зоне швов обычно отсутствует.
Больные с крупными серомами жалуются на неинтенсивную тянущую боль, чувство давления или распирания, которые усиливаются в положении стоя. В проекции швов выявляется валикообразная флюктуирующая припухлость. Длина припухлости обычно совпадает с длиной шва, ширина может варьироваться от 2-3 до 10 и более сантиметров. Возможны локальная гиперемия, слабость, утомляемость, повышение температуры тела до субфебрильных цифр.
Осложнения
Наиболее серьезным осложнением является нагноение серомы. При большом количестве жидкости формируются крупные абсцессы. Возможно расплавление подлежащих тканей с развитием перитонита. У некоторых больных развивается сепсис. Некрозы при серомах, как правило, протекают более благоприятно, захватывают небольшие участки тканей в области швов. Хронические серомы ухудшают качество жизни, существенно увеличивают период нетрудоспособности после операций.
Диагностика
Обычно серомы развиваются в период стационарного послеоперационного лечения, поэтому диагноз выставляется лечащим врачом. Диагностика базируется на данных объективного осмотра, при необходимости назначаются дополнительные исследования. Программа обследования может включать:
- Физикальный осмотр. В пользу серомы свидетельствует наличие ограниченного выбухания тканей в сочетании с положительным симптомом флюктуации. При отсутствии инфицирования гиперемия не выявляется или незначительная, пальпация малоболезненна. При инфицировании кожа багрово-синюшная, ощупывание резко болезненно, определяется плотный отек окружающих тканей.
- УЗИ мягких тканей. Показано для подтверждения диагноза при сомнительном симптоме флюктуации, для уточнения размеров крупных сером на этапе подготовки к хирургическому вмешательству. Свидетельствует о наличии полости, заполненной жидкостью.
- Лабораторные анализы. Для изучения характера содержимого серомы проводят цитологическое исследование. При подозрении на инфицирование выполняют бакпосев жидкости для определения возбудителя, назначают общий анализ крови для оценки выраженности воспаления.

Тактика лечения зависит от размеров серомы, наличия признаков инфицирования
Лечение послеоперационной серомы
Лечение осуществляется в стационарных условиях. При крупных образованиях, отсутствии признаков рассасывания показана комплексная терапия, включающая в себя консервативные и оперативные мероприятия.
Консервативная терапия
Целью консервативного лечения является снижение вероятности инфицирования, устранение асептического воспаления, уменьшение количества жидкости. Применяются медикаменты следующих групп.
- Антибиотики. При отсутствии нагноения пациентам для профилактики назначают препараты широкого спектра действия внутримышечно. При появлении признаков инфицирования план антибиотикотерапии корректируют с учетом чувствительности возбудителя.
- НВПС. Нестероидные противовоспалительные средства уменьшают проявления воспаления и количество жидкости, выделяющейся в просвет полости послеоперационной серомы. Возможно внутримышечное введение или пероральный прием.
- Глюкокортикоиды. Гормональные препараты устраняют асептическое воспаление, блокируют образование жидкости. Медикаменты вводят в полость серомы после удаления жидкости.
Хирургическое лечение
Тактика хирургического лечения определяется размерами серомы, эффективностью лечебных мероприятий на предыдущих стадиях. При неосложненных серомах возможны следующие варианты:
- Пункции. Наиболее простой способ удаления жидкости. Выполняется 1 раз в несколько дней, для полного излечения обычно требуется 3-7 пункций.
- Активная аспирация. При неэффективности пункций, значительном объеме серомы в полость образования устанавливают дренаж с устройством для активной аспирации.
- Реконструктивные операции. Показаны при упорном хроническом течении сером, отсутствии результата после лечения более щадящими способами.
При нагноившихся серомах производится вскрытие, дренирование гнойной полости. При образовании участков некроза проводят перевязки до отторжения струпа и полного заживления раны. Все хирургические методы применяют на фоне консервативной терапии.
Прогноз
Прогноз в большинстве случаев благоприятный. Небольшие серомы нередко рассасываются самостоятельно в течение 1-2 недель. Эффективность пункций при серомах на фоне плановых пластических и абдоминальных операций составляет около 90%. Реконструктивные вмешательства требуются редко. Процент нагноений незначительный, осложнение чаще развивается после экстренных операций, при наличии сопутствующей патологии, излишнем весе.
Профилактика
Профилактические мероприятия включают тщательную оценку риска хирургических вмешательств, детальное предоперационное обследование, соблюдение техники проведения операций. Хирургам необходимо воздерживаться от слишком широких разрезов, грубых манипуляций с тканями, чрезмерного использования коагулятора.
Источник
Спаечная болезнь брюшной полости – это заболевание, связанное с появлением соединительнотканных тяжей между внутренними органами и листками брюшины. Патология возникает после перенесенного хирургического вмешательства, реже – на фоне воспалительных процессов. Лечение направлено на купирование негативной симптоматики и профилактику осложнений. В тяжелых ситуациях показана операция.
Симптомы
Симптоматика патологии зависит от локализации спаек, их распространенности и длительности болезни. В начальных стадиях патологии отмечаются только признаки поражения пищеварительного тракта. В запущенных ситуациях и при длительном течение болезни наблюдаются внекишечные проявления.
Желудочно-кишечные проявления
Выделяют четыре варианта спаечной болезни:
- Латентная форма.
- Спаечная болезнь с преобладанием болевого синдрома.
- Спаечная болезнь с преобладанием диспепсических нарушений.
- Спаечная непроходимость кишечника.
Латентная форма
Латентная форма предшествует всем остальным вариантам течения болезни. Патология не проявляет себя клинически. После истощения компенсаторных возможностей организма болезнь переходит в следующую стадию.
Спаечная болезнь с преобладанием болевого синдрома
- Тупые и ноющие боли в различных отделах живота. Локализация симптоматики будет зависеть от расположения спаек, интенсивность – от выраженности процесса и индивидуальной чувствительности организма.
- Усиление болей после физической нагрузки, погрешностей в питании, пищевой токсикоинфекции. Регулярное воздействие негативных факторов перегружает пищеварительный тракт, исчерпывает его компенсаторные возможности и ведет к развитию кишечной непроходимости.
- Умеренные диспепсические явления: тошнота, изжога, нарушение стула.
Спаечная болезнь с преобладанием диспепсических нарушений
- снижение аппетита;
- тошнота, возможна рвота;
- изжога;
- вздутие живота;
- задержка отхождения газов;
- нарушение стула (запор).
Отмечается периодическое появление схваткообразных болей в животе. Боль непостоянная и возникает на высоте диспепсических явлений.
Спаечная непроходимость кишечника
- резкие внезапные схваткообразные боли внизу живота;
- тошнота и рвота;
- отсутствие стула и газов;
- выраженная слабость, нарушение общего состояния.
Непроходимость кишечника возникает в результате перекрытия просвета спайками или при нарушении кровоснабжения в определенной зоне. Без лечения интоксикация нарастает, отмечается ухудшение общего состояния, потеря сознания, повышение температуры тела.
Спаечная непроходимость кишечника – явление, опасное для жизни. Требуется экстренное хирургическое вмешательство.
Внекишечные проявления
При длительном течении спаечной болезни отмечаются такие признаки:
- изменение настроения: раздражительность, агрессивность, нервозность, истеричность, неуравновешенность;
- нарушение функции почек и развитие отеков;
- признаки авитаминоза за счет недостаточного поступления и всасывания питательных веществ;
- сбой в работе сердечно-сосудистой системы: нарушения сердечного ритма.
Сопутствующая внекишечная симптоматика уходит после купирования основного заболевания и нормализации работы пищеварительного тракта.
Причины
- Операции на органах брюшной полости. Риск развития спаек выше при лапаротомии (полостной операции). Большой разрез, травматизация мягких тканей, контакт брюшины с воздухом, руками хирурга и инструментом – все это ведет к развитию воспаления и появлению соединительнотканных тяжей между органами и в их просвете. После лапароскопии (малоинвазивной операции) вероятность развития такого осложнения гораздо ниже.
- Воспалительные процессы в органах брюшной полости. Поражение кишечника, желчного пузыря, поджелудочной железы грозит появлением спаек.
- Пороки развития органов пищеварительного тракта. Появление дополнительных связок, фиксация и перегиб петель кишечника ведут к развитию воспаления и спаечной болезни.
- Ушибы мягких тканей живота. В результате травмы идет кровоизлияние в брюшную полость, развивается воспаление, застой крови и лимфы, и формируются спайки.
По статистике, в преобладающем большинстве случаев причиной образования спаек является перенесенное оперативное вмешательство. У женщин речь идет не только об операциях на органах брюшной полости, но и структурах малого таза. Заболевание встречается в любом возрасте.
Схема диагностики
Для выявления спаечной болезни брюшной полости применяются такие методы:
Лечение
Консервативная терапия малоэффективна в лечении спаечной болезни. Применение медикаментов оправдано только для профилактики образования спаек после перенесенной операции, при воспалении органов брюшной полости и иных состояниях. Убрать уже сформировавшиеся спайки лекарствами практически невозможно. Медикаменты назначаются в комплексной терапии заболевания и служат для снятия симптомов и облегчения состояния пациента.
Хирургическая терапия
Показания для операции:
- кишечная непроходимость на фоне спаечной болезни;
- хронический болевой синдром;
- выраженные диспепсические нарушения;
- бесплодие (у женщин).
Хирургические операции при спаечной болезни сложны и многочисленны. Выбор конкретной методики будет зависеть от тяжести и распространенности процесса:
- При незначительном числе спаек проводится их постепенное иссечение и отделение от органов брюшной полости и брюшины. Операция выполняется преимущественно лапароскопическим доступом с использованием атравматичного инструмента.
- При выраженном поражении участка кишки, развитии ее перекрута и некроза показана резекция органа. Часть кишечника удаляется, оставшиеся участки сшиваются между собой. Если сопоставить петли кишечника не удается, формируется стома – искусственное отверстие, соединяющее орган с кожными покровами. Временная стома остается до восстановления жизнеспособности кишечника. Постоянная стома сохраняется на всю жизнь.
- При обширном поражении кишки и развитии непроходимости может потребоваться наложение анастомозов. Обходные пути служат для восстановления пассажа пищи и каловых масс.
Хирургические операции в 20% случаев приводят к повторному появлению спаек, поэтому важно соблюдать правила их профилактики.
Восстановление после операции
В послеоперационном периоде практикуется ранняя активизация больного. Для профилактики рецидива болезни рекомендуется вставать спустя 6 часов после лапароскопии. При полостной операции сроки будут зависеть от скорости восстановления. Избыточная физическая активность не рекомендуется. Поначалу больному достаточно встать с постели, дойти до туалета и обратно. Далее объем движений постепенно расширяется.
Препараты
Для профилактики осложнений в послеоперационном периоде назначаются:
- Ферментные препараты, способствующие расщеплению вновь образовавшихся тонких спаек.
- Антибактериальные средства для профилактики инфекционных осложнений.
- Гемостатические препараты для остановки кровотечения (по показаниям).
- Обезболивающие и противовоспалительные средства.
- Препараты для стимуляции перистальтики кишечника.
Физиотерапия
Хороший эффект замечен при использовании методов физиотерапии:
- ультразвук;
- магнитотерапия;
- электрофорез.
Лечебная гимнастика
Приступать к тренировкам можно спустя 3 дня после лапароскопии и через 7-10 дней после лапаротомии (при отсутствии осложнений). Подборка упражнений направлена на усиление двигательной активности и стимуляцию работы мышц брюшной стенки. Уточнить схему тренировок следует у лечащего врача.
Питание
Питание – важный аспект восстановления после перенесенной операции. Общие принципы диеты включают:
- частое дробное питание (5-6 раз в сутки);
- уменьшение объема порций;
- отказ от пищи, стимулирующей газообразование в кишечнике и выработку желудочного сока;
- соблюдение питьевого режима: рекомендуется выпивать до 1,5 литров жидкости в сутки (вода, травяные отвары, компот).
В первые сутки после операции разрешается только некрепкий бульон. На вторые сутки допускается легкая пюреобразная пища. Далее рацион постепенно расширяется за счет протертых овощей, отварного мяса, каши. В течение месяца рекомендуется придерживаться особой диеты. Список разрешенных и запрещенных продуктов представлен ниже.
| Разрешенные продукты | Запрещенные продукты |
|
|
Образ жизни
Образ жизни после операции меняется. Накладываются определенные ограничения:
- запрет на половую жизнь;
- запрет на поднятие тяжестей;
- отказ от тепловых процедур: не рекомендуется загорать на пляже, посещать солярий, сауну, принимать горячую ванну;
- запрет на прием алкоголя;
- ограничение физической нагрузки и отказ от занятий спортом.
Спустя 1 месяц после контрольного осмотра врача все запреты могут быть сняты. При развитии осложнений восстановительный период затягивается.
Возможные осложнения и прогноз для жизни
Прогноз при спаечной болезни определяется длительностью ее течения и распространенностью процесса. При своевременно оказанной помощи можно избежать развития осложнений и нормализовать течение жизни.
Отказ от лечения грозит развитием кишечной непроходимости. У женщин спаечная болезнь, распространившаяся до органов таза, является одной из ведущих причин бесплодия.
Профилактика
Рекомендации по предупреждению спаечной болезни:
- Грамотное ведение операции. Практикуется отказ от полостного вмешательства, минимальный контакт с органами брюшной полости, использование атравматичного инструмента и полимерных нитей для ушивания тканей, своевременная остановка кровотечения.
- Правильное ведение послеоперационного периода. Рекомендуется ранняя активизация больного, лечебная гимнастика, соблюдение диеты и прием ферментных препаратов, способствующих рассасыванию тонких спаек.
- Своевременное лечение заболеваний брюшной полости. Важно не допустить прогрессирования воспаления.
Источник
