Воспаление вены в анальном

О геморрое подробно
СПРАВКА! Варикозное расширение вен прямой кишки (геморрой) особо часто преследует мужчин от двадцати до пятидесяти лет, которые имеют чрезмерный вес, страдают запорами, постоянно сидят или, наоборот, имеют работу с постоянным положением стоя, испытывают чрезмерные физические нагрузки.
Оно происходит также в старости при естественном понижении тонуса мышц, после хирургического вмешательства в ткани прямой кишки, у женщин после родов.
Как связаны варикоз и геморрой?
 Увеличение геморроя вызывается варикозным расширением вен, проходящих у заднего прохода, когда под вилянием некоторых факторов стенки вен слабеют. В норме клапаны вен направляют кровь к сердцу.
Увеличение геморроя вызывается варикозным расширением вен, проходящих у заднего прохода, когда под вилянием некоторых факторов стенки вен слабеют. В норме клапаны вен направляют кровь к сердцу.
Излишнее давление на клапаны лишает их возможности выполнять такую функцию. Кровь застаивается или течет не в том направлении. Вена переполняется кровью, образуется геморрой. От застоя в сосудах развиваются тромбы, для удаления которых в серьезных вариантах требуется операция.
Варикозное расширение вен прямой кишки: симптомы
Увеличение геморроя на начальном этапе болями сопровождается не всегда. Самый верный симптом болезни – появление при дефекации, после неё ярких капель крови поверх кала в унитазе, на туалетной бумаге.
Симптомы варикоза прямой кишки развиваются постепенно. На начальном этапе болезни мужчина чувствует, что в заднем проходе как будто помещено инородное тело. Внизу живота тяжело, появляются жжение, зуд в анусе.
Эти ощущения вызваны переполнением кровью пещеристых тел геморроя. Они усиливаются от неправильного питания, кишечных расстройств, поноса или запора, приема алкоголя, ванны,
При появлении первых симптомов надо обратиться к проктологу, который произведет пальцевое обследование пациента в положении натуживания сидя на корточках, аноскопию, ректороманоскопию слизистой оболочки прямой кишки на глубину до 35 см от заднего прохода.
Живот
 Живот начинает болеть на второй стадии геморроя.
Живот начинает болеть на второй стадии геморроя.
Боли вызываются нерегулярным опорожнением кишечника, запорами. Чаще всего болит низ и левая часть живота.
К боли в животе добавляется вздутие, чувство тяжести.
Больной при дефекации испытывает в животе скачкообразные боли. При внутреннем геморрое внизу живота постоянно болит.
Поясница
Начинает болеть поясница на 2-й стадии внешнего геморроя. К этому добавляются резкие боли внизу живота, в голове, не проходящая тяжесть кишечника.
ВАЖНО! Сами собой такие боли не пройдут. Облегчение может наступить только вследствие своевременного правильного лечения.
Спина
Обыкновенно боли в спине говорят о патологии позвоночника. Но от обострения геморроя при неподвижном положении тела человек также в спине испытывает болезненные ощущения. Чтобы их устранить, иногда достаточно сменить позу.
Копчик
Некоторые люди считают боли в копчике непременным признаком геморроя. Но они не всегда вызываются именно данным заболеванием, могут быть вызваны защемлением нерва, тесной одеждой, перенесенной травмой, патологическими изменениями костей. Подлинную причину выявит медицинское обследование.
ВНИМАНИЕ! Боли в зоне копчика часто вызываются твёрдым стулом. При осложнениях геморроя у пациентов иногда обнаруживаются свищи, парапроктиты.
Ягодицы
 На начальных стадиях болезни пациенты жалуются на ощущении инородного тела в анусе, дискомфорт при дефекации, после неё, но боли кратковременны, незначительны и точно не локализуются. Больные говорят в таких случаях о болях в ягодицах.
На начальных стадиях болезни пациенты жалуются на ощущении инородного тела в анусе, дискомфорт при дефекации, после неё, но боли кратковременны, незначительны и точно не локализуются. Больные говорят в таких случаях о болях в ягодицах.
При развитии заболевания боли в попе становятся долгими или постоянными, они чувствуются сильнее ближе к анусу, но отдаются по всей заднице, в паху. Становится больно сидеть, особенно на унитазе.
Характер болей различен в зависимости от их причины:
- При запорах он чувствуются после дефекации или во время ее. После нормализации стула этот симптом временно исчезает.
- Если образовались тромбы на наружных узлах, внутренние узлы воспалены или защемлены, человек чувствует сильную боль в ягодицах после дефекации.
При геморрое трудно не только сидеть и выполнять дефекацию, но также стоять и ходить. В анусе много нервных окончаний, поэтому при ходьбе боль усиливается и отдается в ноги.
В анусе боли, зуд появляются при дальнейшем развитии заболевания. Они говорят о тромбозе сосудов, воспалении, трещинах на эпителии заднего прохода, начальной стадии приступа острого геморроя.
Больно притрагиваться к геморроидальным узлам, они вырастают до 2 сантиметров. Чаще всего это происходит от физических нагрузок, несоблюдения диеты.
Заболевания геморроя бывают хроническими и острыми. При хронической форме больных преследует постоянный зуд, непрекращающаяся постоянная тупая боль в анусе. Острая форма вызывается воспалением узлов геморроя, что сопровождается резкой болью в заднем проходе.
Тянущие боли в анальной зоне, отдающие в пах после дефекации, усиливаются. Из-за этого пациенты стремятся реже ходить в туалет, что приводит к запорам, следовательно – дальнейшему развитию заболевания.
При анальных трещинах болевые ощущения особо неприятны. Их сравнивают с болями при развитии воспалений на коже. Трещины долго не заживают, кровоточат. Они обостряются при прохождении кала, запорах.
На поздних стадиях болезни геморроя человек испытывает боль в любой позе, как при работе, так и в часы расслабления.
Фото
Как выглядит варикоз прямой кишки, фото ниже:


Причины возникновения
Основная причина развития геморроев – излишнее напряжение при опорожнении кишечника. Чаще человек напрягает мышцы ягодиц при запорах.
Внизу прямой кишки есть три пещеристых тела, на вид напоминающие подушечки – геморроидальные узлы. В норме они не мешают человеку. Но от влияния ряда факторов в них происходит застой крови, отчего они увеличиваются в размере. Увеличение геморроя сопровождается иногда кровотечением и острыми болями из-за разрыва раздутых стенок вен.
Недуг появляется у мужчин вследствие воздействия на организм комплекса вредных факторов:

- сидячая или стоячая малоподвижная работа и образ жизни;
- постоянные запоры или поносы;
- тяжелый физический труд, ненормальные нагрузки на тело;
- употребление фаст-фуда, жирной еды;
- алкоголь;
- осложнения при родах у женщин.
Чем опасно заболевание?
На первой стадии болезни заметно только кровотечение. Жжению, зуду в анусе от эрозии стенок узлов сопутствуют выделения слизи, от чего раздражается кожа. Это часто приводит к экземе.
- Начиная со второй стадии от потугов при дефекации геморрой выпадает.
- На второй стадии болезни после окончания дефекации, которая сопровождается болями, жжением, зудом, узлы вправляются самостоятельно.
- На третьей они выпадают не только в туалете, но и при значительных физических нагрузках, вставлять обратно их надо механически. Это очень болезненно. Дефекация сопровождается острой болью.
- На четвертой стадии узлы выпадают при любой нагрузке, самостоятельно их вправить невозможно. Если не принимать мер, они нагноятся и омертвеют.
Следует заметить, описанные явления могут быть симптомами иных заболевании, в частности, онкологических. Для точного диагноза необходимо обследование проктолога, иногда рентген.
При внутреннем увеличении геморроя вздуваются вены анального канала, вены возле заднего прохода набухают при внешнем. Иногда то и другое происходит одновременно.
Методы лечения
Сначала геморрой лечат консервативными методами:

- Назначают диету: запрет спиртного и специй; есть хлеб грубого помола муки, овощи, фрукты, молочнокислую продукцию.
- Тщательная гигиена заднего прохода после дефекации, ванночки, холодные обмывания.
- Специальные гимнастические упражнения для нормализации функций прямой кишки.
- Клизмы.
- Ректальные свечи.
- Мази.
- Прием через рот медикаментов, которые улучшают тонус вен, не дают образовываться тромбам.
Применение полухирургических методов: склеротерапия, лигирование узлов латексными кольцами, инфракрасная фокусная коагуляция, криодеструкция.
При тяжелых формах геморрой лечат хирургически: перевязывают и иссекают узлы.
Можно ли лечить геморрой мазями от варикоза?
Геморрой можно лечить мазями, помогающими и от других форм варикоза. Среди них:
- гепариновая мазь;
- троксевазин;
- релиф;
- постеризин;
- проктозан;
- гепатромбин;
- безорнил;
- ауробин;
- ихтиоловая;
- вишневского;
- левомеколь;
- проктоседил;
- флеминга;
- китайская мазь с муксусом;
- разного рода обезболивающие средства.
Особенности их применения конкретными пациентами назначит проктолог.
Болезнь геморроя болезненна, крайне неприятна, но не смертельна. Если вовремя принять меры, соблюдать назначения врача, от дискомфортных ощущений реально избавиться навсегда.
Нельзя заниматься самолечением, больной должен находиться под наблюдением хирурга.
Полезное видео
Телепередача о геморрое и методах его лечения:
https://youtu.be/4stU88MtQ9c
Источник
Когда возникает варикозное расширение вен заднего прохода (геморрой), в нижних отделах прямой кишки образуются узлы. Состоянию сопутствует сильная боль, затрудненность дефекации, кровотечение. Варикоз вен ануса опасен осложнениями в виде образования тромбов в геморроидальных шишках, проктита, анальной трещины. При первых симптомах следует обратиться к врачу, который поставит диагноз, назначит эффективное лечение и даст профилактические рекомендации.
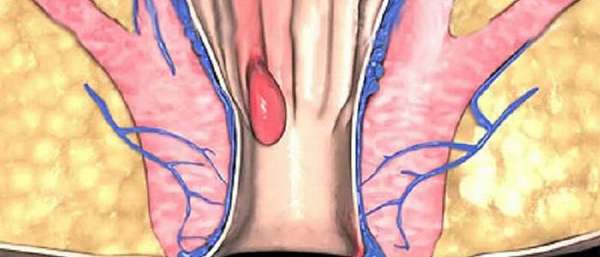
Почему возникает варикоз заднего прохода?
В здоровой прямой кишке отток крови из вен происходит медленно. Под воздействием неблагоприятных факторов кавернозные тельца увеличиваются в размерах, а в продольной мышце кишки возникают дистрофические изменения. Из-за этого вена растягивается, переполняется кровью и образуются геморроидальные узлы. Причинами возникновения варикозного расширения вен анальности служат следующие факторы:
- вредные привычки,
- регулярное поднятие тяжестей,
- нарушения стула,
- гиподинамия,
- сидячая работа,
- избыточная масса тела,
- неправильное питание,
- недостаточное потребление воды,
- беременность.
Симптомы: как проявляется недуг?
Варикозное расширение вен в анусе бывает острым, при котором возникает тромбоз геморроидальных шишек, а в узлах происходят некротические процессы. Хроническая форма характеризуется временным затишьем болезни и рецидивами. Существует 4 стадии развития заболевания. Как отличаются симптомы, показано в таблице:
| Стадия | Признаки |
|---|---|
| Начальная | Слабый зуд после дефекации |
| Клинические симптомы незначительны | |
| Средняя | Болезненность во время опорожнения |
| Зуд | |
| Выделяется небольшое количество крови | |
| Выпадение геморроидальных шишек, которые вправляются вручную | |
| Тяжелая | Сильный болевой синдром во время и после похода в туалет |
| Значительное кровотечение | |
| Выпадение узлов, которые невозможно вправить | |
| Боль при ходьбе, сидении | |
| Терминальная | Обильное кровотечение |
| Узел становится синюшным и мучительно болит | |
| Воспаление тканей, окружающих шишку | |
| Отмирание тканей пораженной вены |
Как проводится диагностика?
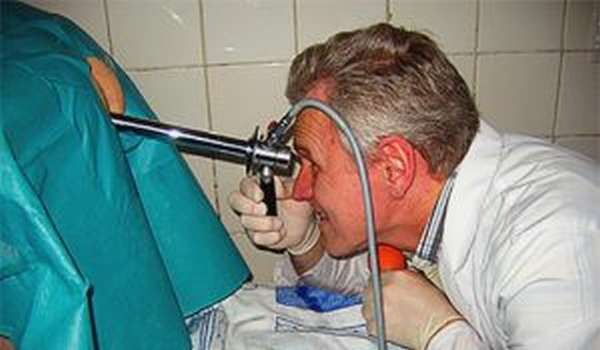
Венозный недуг прямой кишки определяет проктолог. Врач проводит визуальный осмотр области анальности, а также внутреннюю пальпацию вен. В норме кольцо сфинктера должно плотно обхватить палец. При варикозном расширении мышца ослаблена, прощупываются геморроидальные шишки. Для детальной клинической картины рекомендуется пройти аноскопию или ректороманоскопию.
Как лечить варикозное расширение вен в заднем проходе?
Консервативные методы
Слабительные при венозном расширении можно принимать только в крайнем случае, иначе нарушается работа мышц прямой кишки.
Препараты должен назначать врач. Самолечение может усугубить состояние. На начальных стадиях венозное расширение прямой кишки излечивается мазями и свечами, такими как:
- «Релиф»,
- «Прокто-Гливенол»,
- гепариновая мазь,
- «Ультрапрокт»,
- «Гепатромбин»,
- «Анузол»,
- «Постеризан»,
- «Проктоседил»,
- «Троксевазин»,
- свечи с экстрактом красавки,
- «Буфексамак»,
- «Гидрокортизон».
Соблюдение диеты
Если вздулась вена в заднем проходе, рекомендуется употреблять не менее 2 л чистой воды. Из-за недостатка жидкости каловые массы становятся твердыми, человек сильно тужится, что приводит к усилению притока крови к венам прямой кишки. А также следует правильно питаться, включив в рацион следующие продукты:
- мясо птицы,
- свежие фрукты и овощи (кроме белокочанной капусты),
- орехи,
- мед,
- чеснок,
- злаковые каши — гречневая, овсяная, перловая,
- постное и сливочное масло,
- зелень,
- постные бульоны.
Хирургическое вмешательство
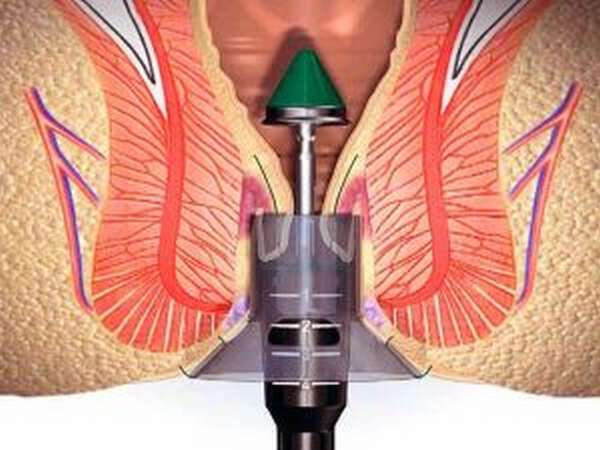
Если в попе воспалилась и вылезла одна или несколько шишек, рекомендуется операция по удалению пораженных участков вен — геморроидэктомия. А также применяется хирургическое вмешательство по методу Лонго или Миллигана-Моргана. Среди малоинвазивных методов практикуются криотерапия (лечение холодом), склеротерапия, латексное лигирование кольцами, инфракрасная фотокоагуляция.
Осложнения варикоза заднего прохода
Если своевременно не начать лечить варикозное расширение вен ануса, могут возникнуть следующие тяжелые состояния:
- Образование тромбов. Характеризуется сильным воспалением с вовлечением окружающих тканей и формированием участков некроза. Шишки становятся красно-синюшного цвета.
- Появление трещин. При микроразрывах слизистой прямой кишки образуются микроранки. Это может спровоцировать инфицирование язв и сепсис.
- Парапроктит. При этом недуге происходит гнойное воспаление тканей органа из-за попадания в поврежденные слизистые бактерий — стафилококка, стрептококка, кишечной палочки.
- Геморроидальная анемия. Из-за частых кровотечений в крови снижаются показатели уровня гемоглобина и железа. Это приводит к патологическим изменениям сердечной мышцы.
Бактерии попадают в поврежденную слизистую с каловыми массами или при несоблюдении личной гигиены.
Профилактика
Чтобы избежать появления варикозного расширения вен в заднем проходе, следует соблюдать личную гигиену. После акта дефекации рекомендуется использовать мягкую туалетную бумагу или салфетки или воспользоваться биде. Категорически запрещено пользоваться газетами, поскольку свинец, содержащийся в типографской краске, негативно воздействует на кожу анального отверстия. Следует вести активный образ жизни, заниматься посильными видами спорта, ежедневно делать зарядку и придерживаться диеты. Это способствует нормализации работы кишечника и предотвращает запоры. Тяжести можно переносить не более 3—4 кг за раз.
Источник
Анальные сосочки (папиллы) – узелки треугольной или шаровидной формы, располагающиеся возле морганиевых столбиков и крипт. Размер образований не превышает 10 мм в диаметре. В состоянии ремиссии они не беспокоят человека. Но при развитии папиллита (воспаления сосочков) пациент испытывает существенный дискомфорт. Эта патология в основном диагностируется у взрослых, но иногда может возникать и у детей.
Симптомы папиллита
Признаками воспаления сосочков являются:
- Болезненные ощущения, усиливающиеся при испражнении;
- Зуд, жжение и отёк;
- Язвы и эрозии;
- Покраснение сосочка;
- Наличие следов крови в каловой массе;
- Ощущение присутствия инородного тела в заднепроходном канале;
- Ослабление сфинктера, на фоне чего появляются выделения из прямой кишки.
Причины возникновения
К факторам, провоцирующим развитие воспалительных процессов, относятся:
- Диарея и пищевые отравления – вредные вещества, выходящие в процессе испражнения, негативно воздействуют на папиллы;
- Малоактивный образ жизни – это способствует появлению застойных процессов в малом тазу;
- Запоры, при которых происходит травмирование сосочков во время дефекации;
- Злоупотребление клизмами – при частом проведении процедур повреждается слизистая оболочка заднепроходного канала;
- Употребление спиртных напитков;
- Аллергия на средства личной гигиены, материал нижнего белья;
- Проктологические заболевания: критпит, проктит.
Осложнения
 При отсутствии лечения язвы и эрозии начинают кровоточить. Каждый раз при испражнении происходит травмирование сосочков, в результате чего появляются боли и дискомфорт. При дальнейшем бездействии увеличивается вероятность того, что образование перерастёт в злокачественную опухоль.
При отсутствии лечения язвы и эрозии начинают кровоточить. Каждый раз при испражнении происходит травмирование сосочков, в результате чего появляются боли и дискомфорт. При дальнейшем бездействии увеличивается вероятность того, что образование перерастёт в злокачественную опухоль.
Диагностика
При подозрениях на папиллит врач-проктолог проводит:
- Визуальный осмотр;
- Пальпацию;
- Сбор анамнеза.
Если узелки расположены внутри анального отверстия, то пациенту придётся поднатужиться, чтобы они вышли наружу.
Для получения информации о состоянии прямой кишки, больного направляют на:
- Аноскопию – для обследования используется аноскоп, позволяющий изучить участок прямой кишки длиной 10-12 см от анального отверстия и диагностировать различные проктологические патологии: полипы, кровотечения и прочее.
- Ректороманоскопию – позволяет не только обследовать прямую кишку на расстоянии до 25 см, но и взять образцы для гистологии, провести иссечение обнаруженных новообразований.
Обязательным диагностическим мероприятием являются лабораторные исследования: анализ кала, крови и мазка, посев на флору и прочее.
Необходимость проведения дифференциальной диагностики обусловлена тем, что по симптоматике папиллит схож с некоторыми другими проктологическими заболеваниями. Поэтому, чтобы точно установить диагноз, важно исключить развитие прочих патологий. У гипертрофированных сосочков появляется ножка, поэтому они во многом напоминают полип. Иногда нужно убедиться, что это не сторожевые бугорки, образующиеся при трещинах заднепроходного отверстия.
Лечение
Если сосочки находятся в обычном состоянии и не беспокоят человека, то они не требуют врачебного вмешательства. Терапия нужна в случае развития воспалительных процессов. Для лечения папиллита могут применяться:
- Консервативные методики;
- Оперативные способы.
Но изначально следует устранить причину возникновения заболевания. Без этого можно добиться только временных результатов. Если пройти курс медикаментозного или оперативного лечения, но при этом не ликвидировать первопричину образования сосочков, то по прошествии какого-то времени опять произойдёт их воспаление.
Консервативное лечение
В этом случае врач назначает лекарственные препараты с противовоспалительным, обезболивающим, антимикробным и иммуномодулирующим действием. Если пациент страдает запорами, то в схему лечения включают слабительные средства, а при диарее – лекарства для нормализации стула. Также могут назначаться коллоидные растворы, облегчающие акт испражнения.
Немаловажное значение имеет питание. Диета при папиллите должна включать лёгкую пищу, направленную на улучшение кишечной деятельности. Поэтому рекомендуется потреблять побольше овощей, фруктов, кисломолочных продуктов. Из рациона следует исключить сладости, жаренную, острую и солёную пищу. Категорически запрещено употребление алкогольных напитков. Также пациент должен отказаться от курения.
Оперативные способы
Оперативное лечение заключается в иссечении новообразования. Для этого применяется:
- Радиоволновая методика – удаление сосочков с помощью аппарата “Сургитрон”, действие которого основано на генерации высокочастотных радиоволн в тепловую энергию. Тепло, воздействуя на клетки, стимулирует их испарение;
- Лигирование латексными кольцами – суть методики заключается в набрасывании кольца на ножку гипертрофированного сосочка с целью пережимания сосудов, питающих клетки новообразования. После этого происходит уменьшение папиллы и в результате она отпадает.
Профилактика папиллита
Чтобы избежать воспаления анальных сосочков, рекомендуется:
- Соблюдать гигиенические процедуры: промывать анальное отверстие после каждого акта испражнения;
- При выявлении заболеваний ЖКТ, своевременно проходить лечение;
- Побольше двигаться, чтобы исключить застойные процессы в области малого таза;
- Избавиться от вредных привычек (курения, употребления алкоголя);
- Отказаться от “тяжёлой” пищи;
- В случае запоров использовать слабительные средства.
Источник
