Воспаление возле заднего прохода у мужчин
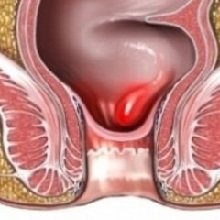
Покраснение вокруг ануса в медицине является основным признаком перианального дерматита. Подобная проблема наблюдается как у взрослого человека, так и у ребенка. Важно провести диагностику, чтобы выявить наличие этого заболевания, и после определить симптоматическое лечение. Есть несколько основных правил, касающихся профилактики перианального дерматита.
Заболевание интенсивно развивается из-за размножения патогенных микроорганизмов при благоприятных условиях.
Спровоцировать покраснение вокруг ануса у ребенка и взрослого могут такие факторы:
- Несоблюдение гигиенических правил. Чаще всего этот провоцирующий фактор касается маленьких детей;
- Регулярное раздражающее воздействие на анус, например, это может быть тесное нижнее белье;
- Продолжительная езда на велосипеде или нахождение в сидячем положении. Все это повышает нагрузку;
- Раздражение анального отверстия у ребенка и взрослого возникает из-за аллергии на разные моющие средства, белье из синтетики, а еще на лекарственные средства;
- Часто проблема провоцируется повреждениями кожи, например, возникновением трещин, геморроя и т. д.;
- Низкие защитные функции организма создают прекрасные условия для проникновения различного рода инфекции;
- Продолжительный прием кортикостероидов и антибиотиков, которые портят микрофлору кишечника;
- Различные проблемы с работой кишечника.
Если заболевание имеет аллергическую природу, тогда возникнут водянистые пузырьки и будет чувствоваться сильный зуд. При бактериальном типе пузырьки будут наполнены гноем и, кроме красноты и зуда, будет чувствоваться боль. При грибковой инфекции высыпания белесые и присутствуют мелкие пузырьки. Обычно кожа в области поражения отекает и шелушится. При «болезни Джипа» наблюдается гнойное воспаление, для которого характерны незаживающие долгое время раны.
При обнаружении неприятного симптома необходимо отправляться к врачу, чтобы провести диагностику. В первую очередь проходит сбор анамнеза, а также проверяется, нет ли дисбактериоза и грибковой инфекции. Обычно врач рекомендует сделать УЗИ, рентгенографию, копрограмму, а еще колоноскопию и ректограмму. Получив результаты осмотра, специалист назначает индивидуальное лечение.
Есть некоторые правила, которые непременно стоит учитывать, чтобы назначенное врачом лечение было эффективным. Во-первых, необходимо соблюдать личную гигиену и подмываться после каждого опорожнения кишечника. Лучше всего для этой цели подходят отвары противовоспалительных трав и слабый раствор марганцовки. Во-вторых, необходимо носить только белье из натуральных тканей и в летнее время менять его чаще обычного. Трусики не должны быть тесными. В-третьих, следует изменить питание, отказавшись от острого, копченого и высокоаллергенного.
Терапия, направленная на удаление воспаления возле заднего прохода, включает использование препаратов для приема внутрь и наружного применения. Конкретное лекарство подбирает врач, но мы представим вам наиболее популярные препараты.
Мази для снятия воспаления в заднем проходе:
- Цинковая мазь. Средство обладает противовоспалительным, антисептическим и смягчающим эффектом. Помогает оно восстановить поврежденные кожные покровы;
- Тридерм. Если рядом с анусом возникло воспаление, тогда рекомендован этот препарат, который эффективно удаляет бактерии, обладает противогрибковым действием, устраняет зуд и другие неприятные симптомы;
- Ауробин. Используют эту ректальную мазь в течение 5-7 дней. Наносят ее 2-4 раза в сутки. Помогает средство удалить воспаление, покраснение, боль и другие симптомы, а также оно активирует процесс регенерации кожи.
Теперь поговорим о препаратах, которые следует принимать внутрь. Их действие направлено на удаление основной причины, а, следовательно, и снятие покраснения в заднем проходе. Дозировку ребенку и взрослому должен подбирать врач.
Основные группы препаратов:
- Антигистаминные. Помогают лекарства удалить аллергическое воспаление и уменьшить зуд. В пример можно привести Супрастин, Тавегил и Зодак;
- Антибиотики. Данные средства врач назначает, если существует вероятность, что инфекция распространилась на внутренние органы;
- Противогрибковые. Если анализы подтвердили, что инфекция имеет грибковую природу и местное лечение не дает результатов, тогда используются такие препараты. Важно учитывать, что у них есть много противопоказаний;
- Антигельминтные. Ведут борьбу с паразитами. В пример следует привести Вермокс, Медамин и Пиперазин.
Если присутствуют мокнущие участки, тогда необходимо раз в день использовать 1% концентрат Фукорцина, синьки или бриллиантового зеленого. Когда заболевание находится на этапе выздоровления, то используют некоторые физиопроцедуры: лазерную, ультразвуковую и магнитную терапию.
Воздействовать на анальное отверстие можно и при помощи народных средств. Рассмотрим несколько эффективных рецептов:
- Хорошим эффектом обладает облепиховое масло, для которого необходимо измельчить ягоды облепихи в соковыжималке или любым другим способом. Важно, чтобы в соке не осталось жмыха, в противном случае используйте марлю. Вылейте в широкую емкость и оставьте на сутки в темном месте. За это время на поверхности образуется масло, которое необходимо собрать при помощи пипетки или ложки. Использовать его необходимо для смазывания проблемных мест;
- Рекомендовано принимать и травяные ванны, для которых сначала готовится отвар. Для него смешайте в равных количествах зверобой, черный чай, ромашку и кору дуба. Возьмите 2-4 ст. ложки сбора и залейте его 1 л кипятка. Настаивайте в течение часа, а затем влейте в теплую ванну. Принимайте ее полчаса. Такие ванны обладают противовоспалительным и антисептическим действием, а еще они способствуют подсушиванию мокнущих мест;
- Возьмите мякоть тыквы или же сделайте из ваты и бинта тампон, который следует смочить в соке овоща. Приложите его к проблемному месту. Такие компрессы обладают успокаивающим действием. Можно вместо тыквы использовать картофель;
- Хорошие результаты в лечении можно получить, используя мазь из прополиса. Готовится она очень просто: смешайте растительное масло и измельченный прополис в равных количествах. Перемешайте и поставьте в теплую духовку до тех пор, пока смесь не станет однородной. Смазывайте ею проблемные области.
Чтобы вокруг ануса, не возникло раздражение, необходимо учитывать профилактические меры, направленные на удаление факторов, провоцирующих проблему. В первую очередь следует отказаться от использования тесного и синтетического белья. Кроме этого, важно оказывать своевременное лечение проблем ЖКТ и других заболеваний. Ребенок и взрослый должны соблюдать общие правила личной гигиены. Чтобы в области ануса не было покраснений, важно проводить укрепление иммунитета.
Мы представили вам основную информацию, которая касается такого неприятного симптома, как возникновение покраснения возле заднего прохода. Соблюдайте представленные советы и не забывайте о том, что сначала необходимо обратиться к врачу, чтобы не развилось никаких осложнений.
Материалы, размещённые на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остаётся исключительной прерогативой вашего лечащего врача.
Источник
 Парапроктит – гнойное воспаление жировой клетчатки, расположенной вокруг прямой кишки и анального сфинктера.
Парапроктит – гнойное воспаление жировой клетчатки, расположенной вокруг прямой кишки и анального сфинктера.
Подкожный парапроктит (см. фото) бывает острым и хроническим. Острый парапроктит заключается в формировании абсцессов (ограниченных полостей с гноем) жировой клетчатки. Хронический парапроктит проявляется параректальными (околопрямокишечными) и перианальными (вокруг анального отверстия) свищами, возникающими нередко после перенесенного острого парапроктита.
Парапроктит является наиболее частым заболеванием прямой кишки после геморроя.
Что это такое?
Парапроктит – это гнойное воспалительное заболевание клетчатки, которая окружает прямую кишку.
Инфекция попадает в клетчатку через крипты (естественные кармашки прямой кишки, которые открываются в околопрямокишечную клетчатку) при снижении местного иммунитета, травматизации слизистой оболочки прямой кишки, запорах.
Также патогенная флора может попадать сюда вместе с кровотоком.
Классификация
Существует несколько различных классификаций острого парапроктита. Рассмотрим каждую из них.
Первая классификация основана на этиологии возникновения данной патологии:
- Обычный острый парапроктит, возникающий вследствие запоров и последующего присоединения инфекции;
- Острая форма анаэробного парапроктита диагностируется в случае присоединения анаэробной инфекции;
- Специфическая форма острого парапроктита;
- Острый парапроктит травматической природы. Возникает в результате химического или механического повреждения тканей.
В основу следующей классификации положена локализация образующихся свищей или инфильтратов:
- Подкожный острый парапроктит. Гнойный инфильтрат локализуется под кожей в области анального отверстия.
- Ишиоректальный острый парапроктит. Встречается в 38-40% случаев.
- Ретроректальный острый парапроктит получил название абсцесса и встречается у 1,5, реже 2% обратившихся пациентов.
- Подслизистый острый парапроктит. Воспалительный процесс локализован непосредственно под слизистым слоем прямой кишки.
- Пельвиоректальный острый парапроктит. Очаг поражения локализован в жировой клетчатке, расположенной над диафрагмой таза.
- Некротический парапроктит.
Существует классификация хронического парапроктита, основанная на анатомических особенностях образовавшихся в результате патологического процесса свищей:
- Полный свищ. Сформировавшееся образование, имеет как один, так и несколько различных ходов, сливающихся в один с общим отверстием на поверхности кожных покровов.
- Неполный свищ. Отсутствует отверстие свища на поверхности кожных покровов. Ход открывается на слизистую оболочку кишечника.
- Наружный свищ. Очаг имеет выход на поверхность кожного покрова.
- Внутренний свищ. Оба выхода открываются в тазовую полость или пространство кишечника.
Следующая классификация основана на направлении отверстия свища:
- Боковой;
- Передний;
- Задний.
В зависимости от характера расположения отверстия свища относительно анального сфинктера выделяют несколько различных типов парапроктита:
- Интрасфинктерный, т.е. свищ локализован до сфинктера со стороны кишечника и диагностируется в 30-35% случаев. Характеризуется наличием очага воспаления без разветвлений свищевых ходов.
- Экстрасфинктерный. Отверстие свища находиться за пределами сфинктера с наружной стороны.
- Транссфинктерный. Врачи находят волокна свища непосредственно в области сфинктера. Характерной особенностью становится наличие нескольких гнойных ходов, осложняющих лечение. Постепенно происходит рубцевание гнойных карманов и образование новых свищевых ходов.
Причины развития болезни
Главные виновники парапроктита — анаэробные бактерии: кишечная палочка, нередко в содружестве со стафилококками и стрептококками.
Инфекция попадает в клетчатку, окружающую прямую кишку, через открывающиеся внутрь анального канала протоки желез (морганиевы крипты) или через микроповреждения слизистой прямой кишки.
Не исключен и гематогенный/лимфогенный путь распространения инфекции. Возбудитель из хронических очагов инфекции (кариес, гайморит, хронический тонзиллит) с током крови или лимфы достигает анальной зоны и размножается в околопрямокишечной клетчатке.
Факторы, провоцирующие развитие парапроктита:
- геморрой,
- неспецифический язвенный колит,
- анальные и прямокишечные трещины,
- болезнь Крона,
- запоры,
- сниженный иммунитет,
- атеросклероз прямокишечных сосудов,
- гинекологические болезни у женщин и простатит у мужчин,
- сахарный диабет,
- оперативное вмешательство на прямой кишке.
Симптомы
Клиническая картина парапроктита (см. фото) существенно варьирует в зависимости от расположения гнойного очага. В начале заболевания отмечается короткий период с недомоганием, слабостью и головной болью. Отмечается повышение температуры выше 37,5°С с ознобом.
При подкожном парапроктите, когда гнойник располагается около анального отверстия под кожей, симптомы наиболее яркие: болезненная опухоль в области заднего прохода, с покраснением кожи над ней. Боли постепенно нарастают, приобретая интенсивный пульсирующий характер, мешая спать, сидеть, дефекация становится крайне болезненной, над опухолью появляется размягчение. Эта форма парапроктита встречается наиболее часто.
Подслизистый абсцесс располагается под слизистой оболочкой прямой кишки. Симптомы при этом виде расположения аналогичны подкожному парапроктиту, однако болевой синдром и кожные изменения менее выражены.
При ишиоректальном абсцессе гнойный очаг располагается над мышцей, поднимающей задний проход. Из-за более глубокого расположения гнойника местные симптомы более неопределенные: тупые пульсирующие боли в малом тазу и прямой кишке, усиливающиеся при дефекации. Изменения со стороны кожи в виде покраснения, отека, припухлости возникают позже на 5-6 день от появления болей. Общее самочувствие тяжелое: температура может повышаться до 38°С, выражена интоксикация.
Наиболее тяжело протекает пельвиоректальный абсцесс. Это редкая форма острого парапроктита, когда гнойный очаг располагается выше мышц, образующих тазовое дно, от брюшной полости его отделяет тонкий слой брюшины. В начале заболевания преобладают выраженная лихорадка, озноб, боли в суставах. Местные симптомы: боли в тазу и внизу живота. Через 10-12 дней боли усиливаются, появляется задержка стула и мочи.
В отдельную группу выделяют некротический парапроктит. Эта форма парапроктита отличается быстрым распротранением инфекции, сопровождается обширными некрозами мягких тканей и требует их иссечения, после чего остаются большие дефекты кожи, требующие кожной пластики.
Хронический парапроктит проявляется гнойными свищами. Устья свищевых ходов могут располагаться около анального отверстия прямой кишки или на отдалении от него на ягодицах. Боль обычно не выражена. Из устья свища часто выделяется гной с примесью фекалий. В ходе развития хронического парапроктита отверстие свища может закрываться, наступает задержка гноя, развитие абсцессов, появляются новые дефекты тканей, прорыв гноя и истечение его в прямую кишку и наружу, некротизация и другие изменения тканей, в значительной степени осложняющие свищи. Таким образом, возникают сложные свищевые системы с разветвлениями свищевого хода, полостными депо и множеством отверстий.
Как острый парапроктит переходит в хронический?
При остром парапроктите, по мере расплавления тканей и увеличения размеров гнойника, состояние больного постепенно ухудшается. Затем гнойник прорывается – образуется свищ, и гной выходит наружу. Состояние пациента улучшается, симптомы стихают. Иногда после этого происходит выздоровление. В других случаях свищ остается – в него постоянно заносится кал и газы, благодаря чему воспалительный процесс поддерживается.
Причины перехода острого парапроктита в хронический:
- отсутствие адекватного лечения;
- обращение пациента к врачу уже после того, как гнойник вскрылся;
- ошибки врачей, недостаточно эффективное лечение.
Парапроктит: фото

Возможные осложнения
Парапроктит – достаточно опасное заболевание, так как протекает с обязательным формированием гнойного абсцесса. Врачи выделяют несколько возможных осложнений рассматриваемого заболевания:
- гнойное расплавление слоев кишечной стенки;
- выход каловых масс в параректальную клетчатку;
- прорыв гноя в забрюшинное пространство;
- перитонит.
Чаще всего перечисленные осложнения заканчиваются развитием сепсиса – попаданием инфекции в кровяное русло, что реально грозит летальным исходом для пациента.
И даже если уже сформирован гнойный абсцесс, но его прорыв осуществился в самостоятельном режиме, то его содержимое попадает на область промежности, заднего прохода. Больному кажется, что весь гной вышел – тем более, что и самочувствие резко улучшается. А на самом деле при отсутствии грамотной очистки абсцесса, установки дренажа высока вероятность образования повторного гнойного абсцесса или свища.
К осложнениям хронического парапроктита относят:
- деформация области анального канала;
- деформация прямой кишки;
- изменения рубцового характера на тканях;
- неполное смыкание анального прохода;
- патологическое рубцевание стенок анального прохода;
- подтекание кишечного содержимого.
Важно: если свищ существует достаточно долго, то его клетки ткани могут переродиться в злокачественные. Врачи говорят, что 5 лет регулярных рецидивов и прогрессирования парапроктитного свища достаточно для диагностики рака.
Диагностика
Диагностика подкожного парапроктита довольно проста – из-за выраженных симптомов заболевания. Проводится в этом случае только пальцевой осмотр, причем палец в прямую кишку вводят осторожно и ведут им по стенке, противоположной той, на которой локализовался гнойник. Диагноз в этом случае ставят на основе жалоб пациента, наружного и пальцевого осмотра. Другие методы исследования парапроктита, в т.ч. инструментальные не применяются ввиду повышенной болезненности в области ануса.
Для определения ишиоректального парапроктита зачастую также обходятся только пальцевым осмотром, при котором обычно обнаруживается уплотнение на уровне или выше аноректальной линии и усиление боли при исследовании толчкообразного характера со стороны промежности. Инструментальные методы диагностирования применяют в крайних случаях.
Так же исследуют и парапроктит, образовавшийся под слизистой прямой кишки.
Гнойник, возникающий при тазо-прямокишечной форме заболевания, распознать можно только при пальцевом исследовании, но учитывая тяжесть и глубину расположения воспаления, в некоторых случаях используют ультрасонографию (УЗИ) или ректороманоскопию (обследование с помощью специального устройства, которое вводят в задний проход).
Лечение парапроктита
Парапроктит требует хирургического лечения. Сразу после установления диагноза острого парапроктита необходимо произвести операцию по вскрытию и дренированию гнойного очага. Поскольку расслабление мышц и качественное обезболивание являются немаловажными факторами, необходима полная анестезия операционной зоны. Операцию проводят в настоящее время под перидуральной или сакральной анестезией, в некоторых случаях (при поражении брюшной полости) дают общий наркоз. Местную анестезию при вскрытии параректальных абсцессов не производят.
Во время операции находят и вскрывают скопление гноя, откачивают содержимое, после чего находят крипту, являющуюся источником инфекции, и иссекают ее вместе с гнойным ходом. После полного удаления очага инфекции и качественного дренирования полости абсцесса можно рассчитывать на выздоровление. Наиболее сложной задачей является вскрытие гнойника, располагающегося в полости малого таза.
При хроническом парапроктите сформировавшийся свищ необходимо иссекать. Однако оперирование по поводу удаления свища в период активного гнойного воспаления невозможно. Сначала производят вскрытие имеющихся абсцессов, производят тщательное дренирование, только после этого можно удалять свищ. В случае имеющихся в канале инфильтрированных областей, в качестве предоперационной подготовки назначают курс противовоспалительной и антибактериальной терапии, нередко сочетающийся с методами физиотерапевтического воздействия. Оперативное вмешательство для удаления свищевого хода желательно провести как можно быстрее, поскольку рецидив воспаления и нагноения может произойти достаточно быстро.
В некоторых случаях (старческий возраст, ослабленный организм, тяжелые декомпенсированные заболевания органов и систем) операция становится невозможной. Однако в таких случаях желательно консервативными методами произвести лечение патологий, улучшить состояние пациента и тогда произвести операцию. В некоторых случаях, когда при длительной ремиссии происходит смыкание свищевых ходов, операцию откладывают, поскольку становится проблематично четкое определение подлежащего иссечению канала. Оперировать целесообразно, когда имеется хорошо визуализируемый ориентир – открытый свищевой ход.
Послеоперационный период в домашних условиях
Основу успешного выздоровления составляет правильное питание в послеоперационный период. Она должна включать в себя:
- В первые 3 дня после операции диета должна быть низкокалорийной, бесшлаковой. Пациентам разрешено употреблять каши на воде (рисовую, манну), паровые котлеты, омлеты.
- Затем рацион можно расширить посредством добавления отварных овощей, печеных яблок, кисломолочных продуктов.
- Полностью запрещаются острые, соленые, жирные продукты, алкоголь. Следует отказаться от сырых овощей, бобовых, капусты, выпечки и газированных напитков.
- Полностью исключаются кофе, чай, шоколад.
При прохождении послеоперационного периода без осложнений, конечно же, пациент может отправляться домой, при этом перевязки он может проводить самостоятельно. Для этого необходимо:
- обработать рану перекисью водорода;
- промывать ее антисептиком (фурацилином, диоксидином);
- наложить стерильную салфетку с антибактериальной мазью (использовать можно, к примеру, «Левомеколь»).
Кроме того, после каждого акта дефекации необходимо проводить туалет послеоперационной раны, гигиенические процедуры. Желательно проводить сидячие ванночки с отварами трав (календулы, одуванчика, облепихи), а также заменять перевозочный материал. После каждого стула необходим тщательный туалет промежности, желательны сидячие ванночки и новая перевязка. Непременно надо оповестить своего лечащего врача при задержке стула, чтобы проводить очистительные микроклизмы.
Советуют использовать гигиенические прокладки в первые дни, поскольку гнойное отделяемое и местные лечебные средства могут пачкать нижнее белье.
Если нет невозможности проводить адекватный туалет раны и уход, стоит обратиться в поликлинику (в хирургический кабинет), где квалифицированные специалисты смогут оказать необходимую помощь.
В домашних условиях придется продолжить прием следующих видов медикаментозных средств:
- антибактериальные препараты;
- противовоспалительные средства;
- обезболивающие медикаменты.
Обычно заживает парапроктит после операции в течение 3-4 недель.
Диета
Специально диеты при парапроктите нет. Но, для быстрого восстановления необходимо соблюдать режим питания, который состоит из следующих рекомендаций:
- Стараться принимать пищу по режиму, не менее 4-5 раз в день, примерно через одинаковое время.
- Необходимо хотя бы 1 раз в день принимать горячую пищу (в обед): суп, бульон.
- Ужин лучше сделать легким, ограничить вечером мясные продукты, большое количество углеводов.
- Лучше, чтобы все продукты были нежирными: мясо нежирных сортов, куриная грудка, индейка, нежирная рыба.
- Готовить лучше на пару, а также отваривать или запекать, но ограничить употребление пищи, жареной на растительном или сливочном масле и других жирах.
- Супы и бульоны должны быть некрепкими, вторичными, а лучше варить супы на овощных бульонах. Если хочется сделать мясной или рыбный суп, то эти продукты отвариваются отдельно и добавляются в готовое блюдо.
- Пить достаточное количество воды: не менее 1,5 л в сутки.
Что можно кушать при парапроктите?
- квашеная капуста;
- морковь в любом виде;
- томаты, огурцы, редиска;
- репчатый и зеленый лук, шпинат;
- вареная свекла;
- плоды деревьев и кустарников;
- молокопродукты;
- маложирные пропаренные мясные и рыбные блюда;
- черный хлеб;
- легкие супы;
- зерновые крупы (кроме риса);
- фруктово-ягодные и травяные отвары;
- настои из чернослива, брусники и шиповника.
Запрещенные продукты:
- рис и манка;
- крепко заваренный чай, кофе, какао;
- шоколад;
- мучные изделия, в т. ч. и макароны;
- овсяные хлопья;
- острое, копченое, кислое, жирное;
- хлеб из белой муки;
- жирная еда;
- пища быстрого приготовления;
- спиртное.
Профилактика
Основная задача после выздоровления – не допустить рецидива парапроктита. Профилактика заключается в следующих мерах:
- устранение запоров;
- диета, обеспечивающая установление регулярного легкого стула;
- поддержание оптимального веса;
- избавление от геморроя и анальных трещин;
- тщательная гигиена, подмывание прохладной водой после каждой дефекации;
- уничтожение хронических очагов инфекции в организме;
- лечение основных заболеваний (сахарного диабета, атеросклероза, болезней желудочно-кишечного тракта и т.д.)
Прогноз при парапроктите
Благоприятный прогноз при лечении острого парапроктита вполне возможен. Однако для этого потребуется своевременные диагностика и лечение. Поэтому крайне важно, чтобы больной обратился к врачу сразу же после выявления первых симптомов заболевания. В ином случае, если заболевание не лечить на протяжении длительного времени, могут возникнуть тяжелые осложнения для здоровья пациента. В частности, игнорирование симптомов патологии может привести к формированию свищей и перетеканию заболевания в острую форму.
После хирургического вмешательства, в ходе которого были иссечены свищи, наступает полное выздоровление больного. Однако стоит отметить, что иссечение свищей, расположенных достаточно высоко, может оказаться проблематичным. В некоторых случаях свищевые ходы становятся причиной распространению гнойного воспаления в труднодоступные зоны малого таза, что в итоге становится причиной частичного удаления инфекции и, как следствие, рецидива заболевания. Если во время операции абсцесс был только вскрыт без удаления его связи с просветом кишки, полное выздоровление маловероятно.
Связано это с тем, что у больного образовывается свищ прямой кишки, после чего через некоторое время происходит рецидив заболевания.
Источник
