Воспаление всех слоев стенки бронха
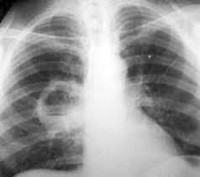
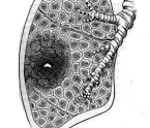
Абсцесс легкого – это неспецифическое воспаление легочной ткани, в результате которого происходит расплавление с образованием гнойно-некротических полостей. В период формирования гнойника отмечается лихорадка, торакалгии, сухой кашель, интоксикация; в период вскрытия абсцесса – кашель с обильным отхождением гнойной мокроты. Диагноз выставляется на основании совокупности клинических, лабораторных данных, рентгенологической картины. Лечение подразумевает проведение массивной противомикробной терапии, инфузионно-трансфузионной терапии, серии санационных бронхоскопий. Хирургическая тактика может включать дренирование абсцесса или резекцию легких.
Общие сведения
Абсцесс легкого входит в группу «инфекционных деструкций легких», или «деструктивных пневмонитов». Среди всех нагноительных процессов в легких на долю абсцесса приходится 25-40%. Абсцессы легочной ткани в 3-4 раза чаще регистрируются у мужчин. Типичный портрет пациента – мужчина среднего возраста (40-50 лет), социально неустроенный, злоупотребляющий алкоголем, с длительным стажем курильщика. Более половины абсцессов образуется в верхней доле правого легкого. Актуальность проблематики в современной пульмонологии обусловлена высокой частотой неудовлетворительных исходов.

Абсцесс легкого
Причины
Золотистый стафилококк, грамотрицательные аэробные бактерии и неспорообразующие анаэробные микроорганизмы являются наиболее распространенной причиной абсцесса легких. Возбудители чаще всего проникают в полость легкого бронхогенным путем. В качестве провоцирующего фактора выступают:
- Поражения рта и ЛОР-органов. При наличии воспалительных процессов в полости рта и носоглотке (пародонтоз, тонзиллит, гингивит и др.) существует вероятность инфицирования легочной ткани.
- Аспирация. Аспирация рвотными массами, например, в бессознательном состоянии или в состоянии алкогольного опьянения, попадание инородных тел тоже может стать причиной абсцесса легких.
- Поражение сосудов легких. Вторичное бронхогенное инфицирование возможно при инфаркте легкого, который происходит из-за эмболии одной из ветвей легочной артерии.
- Сепсис. Варианты заражения гематогенным путем, когда инфекция попадает в легочные капилляры при бактериемии (сепсисе) встречаются редко.
- Травматические повреждения. Во время военных действий и террористических актов абсцесс легкого может образоваться вследствие прямого повреждения или ранения грудной клетки.
В группу риска входят люди с заболеваниями, при которых возрастает вероятность гнойного воспаления, например больные сахарным диабетом. При бронхоэктатической болезни появляется вероятность аспирации зараженной мокротой. При хроническом алкоголизме возможна аспирация рвотными массами, химически-агрессивная среда которых так же может спровоцировать абсцесс легкого.
Патогенез
Начальная стадия характеризуется ограниченной воспалительной инфильтрацией легочной ткани. Затем происходит гнойное расплавление инфильтрата от центра к периферии, в результате чего и возникает полость. Постепенно инфильтрация вокруг полости исчезает, а сама полость выстилается грануляционной тканью, в случае благоприятного течения абсцесса легкого происходит облитерация полости с образованием участка пневмосклероза. Если же в результате инфекционного процесса формируется полость с фиброзными стенками, то в ней гнойный процесс может самоподдерживаться неопределенно длительный период времени (хронический абсцесс легкого).
Классификация
По этиологии абсцессы легких классифицируют в зависимости от возбудителя на:
- пневмококковые;
- стафилококковые;
- коллибациллярные;
- анаэробные;
- вызванные другими возбудителями.
Патогенетическая классификация основана на том, каким образом произошло заражение (бронхогенным, гематогенным, травматическим и другими путями). По расположению в легочной ткани абсцессы бывают центральными и периферическими, кроме того они могут быть единичными и множественными, располагаться в одном легком или быть двусторонними. Некоторые авторы придерживаются мнения, что гангрена легкого – это следующая стадия абсцесса. По происхождению выделяют:
- Первичные абсцессы. Развиваются при отсутствии фоновой патологии у ранее здоровых лиц.
- Вторичные абсцессы. Формируются у лиц с иммуносупрессией (ВИЧ-инфицированных, перенесших трансплантацию органов).
Симптомы абсцесса легких
Болезнь протекает в два периода: период формирования абсцесса и период вскрытия гнойной полости. В период образования гнойной полости отмечаются боли в области грудной клетки, усиливающиеся при дыхании и кашле, лихорадка, порой гектического типа, сухой кашель, одышка, подъем температуры. Но в некоторых случаях клинические проявления могут быть слабо выраженными, например, при алкоголизме болей практически не наблюдается, а температура редко поднимается до субфебрильной.
С развитием болезни нарастают симптомы интоксикации: головная боль, потеря аппетита, тошнота, общая слабость. Первый период абсцесса легкого в среднем продолжается 7-10 дней, но возможно затяжное течение до 2-3 недель или же наоборот, развитие гнойной полости носит стремительный характер и тогда через 2-3 дня начинается второй период болезни.
Во время второго периода абсцесса легкого происходит вскрытие полости и отток гнойного содержимого через бронх. Внезапно, на фоне лихорадки, кашель становится влажным, и откашливание мокроты происходит «полным ртом». За сутки отходит до 1 литра и более гнойной мокроты, количество которой зависит от объема полости.
Симптомы лихорадки и интоксикации после отхождения мокроты начинают снижаться, самочувствие пациента улучшается, анализы крови так же подтверждают угасание инфекционного процесса. Но четкое разделение между периодами наблюдается не всегда, если дренирующий бронх небольшого диаметра, то отхождение мокроты может быть умеренным.
Если причиной абсцесса легкого является гнилостная микрофлора, то из-за зловонного запаха мокроты, пребывание пациента в общей палате невозможно. После длительного стояния в емкости происходит расслоение мокроты: нижний густой и плотный слой сероватого цвета с крошковидным тканевым детритом, средний слой состоит из жидкой гнойной мокроты и содержит большое количество слюны, а в верхних слоях находится пенистая серозная жидкость.
Осложнения
Если в процесс вовлекается плевральная полость и плевра, то абсцесс осложняется гнойным плевритом и пиопневмотораксом, при гнойном расплавлении стенок сосудов возникает легочное кровотечение. Также возможно распространение инфекции, с поражением здорового легкого и с образованием множественных абсцессов, а в случае распространения инфекции гематогенным путем – образование абсцессов в других органах и тканях, то есть генерализация инфекции и бактериемический шок. Примерно в 20% случаев острый гнойный процесс трансформируется в хронический.
Диагностика
Обследование осуществляет врач-пульмонолог. При визуальном осмотре часть грудной клетки с пораженным легким отстает во время дыхания, или же, если абсцесс легких носит двусторонний характер, движение грудной клетки асимметрично. Для уточнения диагноза назначаются следующие процедуры:
- Рентгенография легких. Является наиболее достоверным исследованием для постановки диагноза, а также для дифференциации абсцесса от других бронхолегочных заболеваний.
- Другие инструментальные методики. В сложных диагностических случаях проводят КТ или МРТ легких. ЭКГ, спирография и бронхоскопия назначаются для подтверждения или исключения осложнений абсцесса легкого. При подозрении на развитие плеврита осуществляется плевральная пункция.
- Анализы мокроты. Проводят общий анализ мокроты на присутствие эластических волокон, атипичных клеток, микобактерий туберкулеза, гематоидина и жирных кислот. Бактериоскопию с последующим бакпосевом мокроты выполняют для выявления возбудителя и определения его чувствительности к антибактериальным препаратам.
- Общее исследование крови. В крови ярко выраженный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, токсичная зернистость нейтрофилов, повышенный уровень СОЭ. Во второй фазе абсцесса легкого анализы постепенно улучшаются. Если процесс хронизируется, то в уровень СОЭ увеличивается, но остается относительно стабильным, присутствуют признаки анемии.
- Биохимический анализ крови. Биохимические показатели крови изменяются – увеличивается количество сиаловых кислот, фибрина, серомукоида, гаптоглобинов и α2- и у-глобулинов; о хронизации процесса говорит снижение альбуминов в крови.
- Исследование мочи. В общем анализе мочи – цилиндрурия, микрогематурия и альбуминурия, степень выраженности изменений зависит от тяжести течения абсцесса легкого.
Лечение абсцесса легкого
Тяжесть течения заболевания определяет тактику его терапии. Возможно как хирургическое, так и консервативное лечение. В любом случае оно проводится в стационаре, в условиях специализированного отделения пульмонологии. Консервативная терапия включает в себя соблюдение постельного режима, придание пациенту дренирующего положения несколько раз в день на 10-30 минут для улучшения оттока мокроты.
Антибактериальная терапия назначается незамедлительно, после определения чувствительности микроорганизмов возможна коррекция антибиотикотерапии. Для реактивации иммунной системы проводят аутогемотрансфузию и переливание компонентов крови. Антистафилакокковый и гамма-глобулин назначается по показаниям. Если естественного дренирования не достаточно, то проводят бронхоскопию с активной аспирацией полостей и с промыванием их растворами антисептиков (бронхоальвеолярный лаваж).
Возможно также введение антибиотиков непосредственно в полость абсцесса легкого. Если абсцесс расположен периферически и имеет большой размер, то прибегают к трансторакальной пункции. Когда же консервативное лечение абсцесса легкого малоэффективно, а также в случаях осложнений показана резекция легкого.
Прогноз и профилактика
Благоприятное течение абсцесса легкого идет с постепенным рассасыванием инфильтрации вокруг гнойной полости; полость теряет свои правильные округлые очертания и перестает определяться. Если процесс не принимает затяжной или осложненный характер, то выздоровление наступает через 6-8 недель. Летальность при абсцессе легкого достаточно высока и на сегодняшний день составляет 5-10%.
Специфической профилактики абсцесса легкого нет. Неспецифической профилактикой является своевременное лечение пневмоний и бронхитов, санация очагов хронической инфекции и предупреждение аспирации дыхательных путей. Так же важным аспектом в снижении уровня заболеваемости является борьба с алкоголизмом.
Источник
Версия: Справочник заболеваний MedElement
Категории МКБ:
Слизисто-гнойный хронический бронхит (J41.1)
Разделы медицины:
Пульмонология
Общая информация
Краткое описание
Бронхит хронический – это диффузное прогрессирующее воспаление бронхов, обусловленное длительным раздражением воздухоносных путей летучими
поллютантами
и/или повреждением вирусно-бактериальной инфекцией. Воспаление проявляется кашлем, не связано с локальным или генерализованным поражением легких. Процесс имеет хронический характер, если продуктивный кашель, не связанный с каким-либо другим заболеванием, продолжается не менее 3 месяцев в году в течение 2 лет подряд.
Бронхит хронический у детей – хроническое воспалительное поражение бронхов, протекающее с обострениями не менее 3 раз в течение последних двух лет. В большинстве случаев это заболевание у детей является синдромом других хронических заболеваний легких (в том числе – врожденных и наследственных).
Этиология и патогенез
Этиологические факторы:
– курение (активное и пассивное) – основная причина;
– острый бронхит;
– загрязнение воздуха дымом, пылью, окисью углерода, окислами азота, сернистым ангидридом и другими химическими соединениями;
– рецидивирующая респираторная инфекция (в основном – респираторные вирусы, палочка Пфейффера, пневмококки).
Патанатомически хронический бронхит представлен диффузным поражением крупных и средних бронхов. По глубине поражения выделяют:
– эндобронхит (поверхностный) – воспалительный процесс локализуется в слизистой оболочке бронха;
– мезобронхит – воспаление мышечного или подслизистого слоя стенки бронха;
– панбронхит – воспаление всех слоев стенки бронха.
Эпидемиология
По оценкам интервью, предпринятого Национальным центром статистики в области здравоохранения США, распространенность хронического бронхита составляет около 4%. Цифра подвергается сомнениям, поскольку около 50% людей с таким диагнозом могут на самом деле страдать хронической обструктивной болезнью легких.
Факторы и группы риска
– курение – основной фактор риска;
– нарушение дыхания через нос;
– муковисцидоз, альфа-1-антитрипсиновая недостаточность;
– хронические врожденные и приобретенные заболевания дыхательных путей;
– пожилой возраст;
– мужской пол;
– застойная сердечная недостаточность;
– сердечные аритмии;
– ТЭЛА;
– ГЭРБ.
Клиническая картина
Клинические критерии диагностики
кашель длительностью не менее чем 3 месяца в течение 2 лет подряд, с отделением слизисто-гнойной мокроты даже в стадии ремиссии, связанный с курением, при отсутствии других причин для кашля, общее недомогание, боль и жжение в груди – при присоединении трахеита
Cимптомы, течение
Анамнез связан с курением, работой или проживанием в районах с загрязненным воздухом, наличием хронических заболеваний дыхательных путей.
Жалобы:
1. Кашель многолетний, длительность – не менее чем 3 месяца на протяжении 2-х лет подряд.
2. Слизисто-гнойное отделяемое после значительного кашля. Выделение мокроты не прекращается даже в фазу ремиссии и усиливается зимой.
3. Симптомы обструкции характерны не всегда, но если они присутствуют, то обструкция носит постоянный характер без приступов удушья.
4. Возникновение одышки при физической нагрузке и выходе на холод из теплого помещения.
5. Появление лихорадки говорит о возможном присоединении респираторной инфекции.
6. Чувство саднения (жжения) за грудиной, связанное с дыханием, свидетельствует о наличие
трахеита
.
7. Слабость, разбитость, быстрая утомляемость.
Аускультативно:
– жесткое дыхание;
– сухие низкотональные хрипы над всей поверхностью легких; при обострении и появлении в легких секрета хрипы становятся влажными, разнокалиберными;
– признаки обструкции не характерны или выражены минимально, выявляются у меньшей части пациентов.
При обострениях хронического бронхита отмечаются нарастающие расстройства функции дыхания, а при наличии легочной гипертензии наблюдаются и расстройства кровообращения.
Диагностика
1. Для диагностики активности хронического бронхита важное значение придается исследованию мокроты: макроскопическому, цитологическому, биохимическому. Мокрота имеет гнойный характер, содержит преимущественно нейтрофильные лейкоциты, отмечаются повышенное содержание кислых мукополисахаридов и волокон ДНК, увеличивающих вязкость мокроты, снижение содержания лизоцима и т. д.
2. Бронхоскопия оказывает значительную помощь в распознавании и дифференциальной диагностике хронического гнойного бронхита. При ее проведении визуально оценивают эндобронхиальные проявления воспалительного процесса (катаральный, гнойный, гипертрофический, атрофический, геморрагический, фибринозно-язвенный
эндобронхит
) и его выраженность (но только до уровня субсегментарных бронхов).
Брoнхоскопия дает возможность произвести биопсию слизистой оболочки и уточнить характер поражения гистологически, а также выявить трахеобронхиальную гипотоническую дискинезию (во время дыхания происходит увеличение подвижности стенок трахеи и бронхов вплоть до экспираторного спадения стенок трахеи и главных бронхов) и статическую ретракцию (изменение конфигурации и уменьшение просветов трахеи и бронхов), которые могут осложнять течение хронического бронхита и быть одной из причин бронхиальной обструкции.
3.Основное поражение при хроническом бронхите чаще всего локализуется в более мелких ветвях бронхиального дерева, в связи с этим в его диагностике используют бронхо- и рентгенографию.
На начальных стадиях заболевания изменения на бронхограммах у большинства больных отсутствуют.
При хроническом бронхите, имеющем длительное течение, на бронхограммах могут выявляться обрывы бронхов среднего калибра и отсутствие заполнения мелких разветвлений (вследствие обструкции), что создает картину “мертвого дерева”. В периферических отделах возможно обнаружение бронхоэктазов в виде заполненных контрастом мелких полостных образований (диаметром до 5 мм), соединенных с мелкими бронхиальными ветвями.
На обзорных рентгенограммах могут наблюдаться деформация и усиление легочного рисунка по типу диффузного сетчатого пневмосклероза, часто с сопутствующей эмфиземой легких.
4. Спирометрия. При функционально стабильном процессе изменения могут быть не выявлены как в стадии обострения, так и в стадии ремиссии. В случае присоединения обструкции выявляют умеренно выраженные нарушения по обструктивному типу (
ОФВ1
>50% от нормы), что свидетельствует о функционально нестабильном процессе. Дестабилизацию провоцирует персистирующая вирусная инфекция (особенно аденовирус, вирус гриппа В, респираторно-синтициальный вирус).
Показания к инструментальной диагностике
1. Рентгенография применяется в основном:
– у пациентов пожилого возраста, т.к. данная категория пациентов может не иметь клинических признаков пневмонии даже при ее возникновении;
– при подозрении на развитие бронхопневмонии у пациентов любого возраста;
– для дифференциальной диагностики у курящих пациентов.
2. Бронхоскопия показана при:
– длительном некупирующемся кашле;
– кровохарканьи;
– проведении дифференциальной диагностики.
Лабораторная диагностика
Общий анализ крови, как правило, не информативен. Возможные изменения связаны с присоединением инфекции.
Цитологическое исследование мокроты полезно при постоянном кашле. Обнаруживают слущенные клетки эпителия, нейтрофилы и альвеолярные макрофаги. Количество и пропорции нейтрофилов и альвеолярных макрофагов различаются в зависимости от фазы процесса.
Дифференциальный диагноз
Осуществляется дифференциальная диагностика со следующими заболеваниями:
– астма;
– ХОБЛ;
– муковисцидоз;
– дефицит альфа-1-антитрипсина;
– бронхопневмония;
– рак бронха;
– туберкулезное поражение бронхов;
– бронхоэктазы.
Чаще всего появляется необходимость дифференцировать хронический бронхит от хронической пневмонии, бронхиальной астмы, туберкулеза и рака легкого.
Хронический бронхит, в отличие от хронической пневмонии, всегда является диффузным заболеванием. Для хронического бронхита характерно постепенное развитие распространенной бронхиальной обструкции и нередко
эмфиземы
, дыхательной недостаточности и легочной гипертензии (хронического легочного сердца). Рентгенологические изменения при хроническом бронхите также носят диффузный характер; отмечаются
перибронхиальный склероз
, повышение прозрачности легочных полей в связи с эмфиземой, расширение ветвей легочной артерии.
Хронический бронхит отличается от бронхильной астмы прежде всего отсутствием приступов удушья – для обструктивного бронхита характерны постоянные кашель и одышка. При хроническом обструктивном бронхите разность между утренними и вечерними показателями пикфлоуметрии снижена (вариабельность менее 15%), при бронхиальной астме – разность повышена (вариабельность более 20 % указывает на повышенную реактивность бронхов). Для обструктивного бронхита кроме того не характерны сопутствующие аллергические заболевания, эозинофилия крови и мокроты.
Дифференциальная диагностика хронического бронхита и туберкулеза легких основана на наличии или отсутствии симптомов туберкулезной интоксикации, микобактерий туберкулеза в мокроте, а также на данных бронхоскопического и рентгенологического исследований, туберкулиновых проб.
Важное значение имеет раннее распознавание рака легкого на фоне хронического бронхита. Подозрительными признаками в отношении опухоли являются надсадный кашель, боль в грудной клетке, кровохарканье. Их наличие требует проведения срочного рентгенологического и бронхологического исследований больного; наибольшее количество информации при этом дают томография и бронхография. Необходимо цитологическое исследование мокроты и содержимого бронхов на атипичные клетки.
Осложнения
Возможными осложнениями хронического бронхита могут стать дыхательная недостаточность, эмфизема легких, хроническое легочное сердце, формирование бронхоэктазов.
Лечение
Отказ от курения и пребывания в загрязненной атмосфере является основным залогом успешного лечения.
1. Противокашлевые средства, содержащие кодеин и декстрометорфан, могут быть применены только кратковременно у пациентов с сильным постоянным кашлем.
2. Терапия бета-агонистами короткого действия, ипратропия бромидом и теофиллином может быть использована для контроля таких симптомов, как бронхоспазм, одышка и хронический кашель у стабильных пациентов с хроническим бронхитом. Этой же группе для контроля хронического кашля также может быть предложено лечение длительно действующими бета-агонистами в сочетании с ингаляционными кортикостероидами.
3. Муколитики применяют у пациентов с тяжелыми, длительными обострениями (обычно в зимний период). Их применение может быть эффективно для снижения частоты и длительности обострений у пациентов с тяжелыми формами заболевания.
4. Антибактериальные препараты назначаются при документально подтвержденной бактериальной респираторной инфекции. Преимущество отдают пероральному пути приема. Изменение цвета мокроты происходит из-за пероксидазы, освобожденной из лейкоцитов, поэтому цвет сам по себе не может рассматриваться как свидетельство бактериальной инфекции.
Препараты выбора первой очереди для эмпирической антибактериальной терапии:
– “новейшие” макролиды;
– амоксиклав, амоксициллин;
– “респираторные” фторхинолоны;
– цефуроксим, цефаклор.
Прогноз
Госпитализация
Как правило, не требуется. Показаниями служат дыхательная недостаточность, выраженная интоксикация, появление лихорадки и прочее.
Профилактика
Первичная профилактика включает:
– отказ от курения;
– оздоровление среды обитания в домашних условиях (очистка и увлажнение воздуха, влажные уборки);
– запрет на работу во вредных производственных условиях (загрязнение воздуха) или строгое использование средств индивидуальной защиты;
– санацию очагов инфекции в носоглотке;
– нормализацию носового дыхания.
Информация
Источники и литература
- Справочник по пульмонологии/под ред. Чучалина А.Г., Ильковича М.М., М.: ГЭОТАР-Медиа, 2009
- стр.184
- https://emedicine.medscape.com
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта”, не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта” являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
