Воспаление жировой клетчатки симптомы

Панникулит является прогрессирующим процессом воспаления подкожной клетчатки, что разрушает жировые клетки, они замещаются соединительной тканью, образуются узлы, инфильтраты и бляшки. При висцеральном типе болезни поражаются жировые клетки почек, печени, поджелудочной железы, жировая клетчатка сальника или области за брюшиной. Примерно в 50 % случаев патология принимает идиопатическую форму, которая преимущественно наблюдается у женщин 20-50 лет. Другие 50 % – вторичный панникулит, развивающийся на фоне системных и кожных болезней, иммунологических расстройств, влияния разного рода провоцирующих факторов (холод, некоторые лекарства). В основе формирования панникулита – дефект перекисного липидного окисления.

Причины появления
Такое воспаление подкожной клетчатки может быть вызвано разными бактериями (преимущественно стафилококками и стрептококками). В большинстве случаев развитие его происходит на нижних конечностях. Заболевание может появиться после грибкового поражения, травмы, дерматита, формирования язвы. Самые уязвимые участки кожи – те, которые имеют избыток жидкости (к примеру, при отеке). Также панникулит может появиться в зоне рубцов после операций.
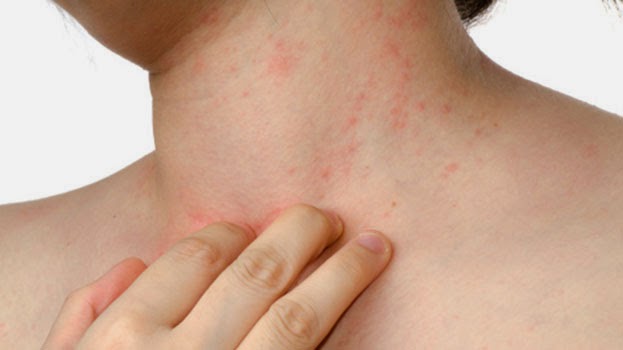
На фото воспаление подкожной клетчатки сложно заметить.
Симптоматика панникулита
Главное проявление спонтанного панникулита – это узловые формирования, расположенные на различной глубине в подкожно-жировой клетчатке. Они обычно появляются на ногах и руках, редко – на животе, груди и лице.
После узлового разрушения остаются атрофированные очаги жировой клетчатки, имеющие форму круглых областей западения кожи. Узловой вариант отличается появлением типичных узлов в клетчатке под кожей размером от трех миллиметров до пяти сантиметров.
Покровы кожи над узлами могут окрашиваться в обычный цвет или быть ярко-розовыми. При бляшечном типе воспаления подкожной жировой клетчатки появляются отдельные узловые скопления, которые срастаются и формируют бугристые конгломераты.
Над такими образованиями кожа может быть бордово-синюшной, бордовой или розовой. В некоторых случаях узловые скопления распространяются полностью на клетчатку плеча, голени или бедра, сдавливая сосудистые и нервные пучки. Из-за этого появляется явная болезненность, развивается лимфостаз, конечности отекают.
Инфильтративный тип болезни проходит с расплавлением узлов и их конгломератов. В области узла или бляшки кожа ярко-красного или бордового цвета. Затем возникает флюктуация, которая свойственна абсцессам и флегмонам, однако при вскрытии узлов выделяется желтая маслянистая масса, а не гной. На месте раскрывшегося узла будет оставаться долго не заживающая язва.
При смешанном типе панникулита узловая форма переходит в бляшечную, затем – в инфильтративную. Такой вариант отмечается в редких случаях. В начале болезни могут быть повышение температуры, мышечные и суставные боли, тошнота, головные боли, общая слабость. При висцеральном типе заболевания происходит системное воспаление жировой клетчатки во всем организме человека с образованием специфических узлов в клетчатке за брюшиной и сальнике, панкреатита, гепатита и нефрита. Панникулит может продолжаться от двух-трех недель вплоть до нескольких лет.
Способы диагностики
Воспаление подкожной клетчатки, или панникулит, диагностируется на совместном осмотре дерматолога и нефролога, ревматолога, гастроэнтеролога. Применяются анализы мочи и крови, исследование ферментов панкреатина, проба Реберга, печеночные пробы. Определение узлов при панникулите висцерального типа происходит благодаря ультразвуковому исследованию брюшных органов и почек. Кровяной посев на стерильность способствует исключению септической направленности заболевания. Точный диагноз ставится после получения биопсии образования с гистологическим анализом.
Классификация
Существует первичная, спонтанная и вторичная формы воспаления подкожной клетчатки. Вторичным панникулитом являются:
- иммунологический панникулит – возникает часто при системных васкулитах;
- люпус-панникулит (волчаночный) – при глубоком поражении системной красной волчанкой;
- панникулит ферментативный – связан с влиянием панкреатических ферментов;
- панникулит пролиферативно-клеточный – при лимфоме, гистиоцитозе, лейкемии и т. д.;
- холодовой панникулит – местная форма, которая развивается как реакция на воздействие холодом;
- панникулит стероидный – появляется у детей после завершения кортикостероидного лечения;
- искусственный панникулит – вызван введением лекарственных средств;
- кристаллический панникулит – появляется при почечной недостаточности, подагре из-за отложения в клетчатке кальцификатов, уратов;
- наследственный панникулит, который обусловлен недостатком α1-антитрипсина.
По форме узлов выделяются узловой, бляшечный и инфильтративный типы болезни.

Действия пациента
Если появились первые признаки панникулита, нужно обратиться к врачу. Помимо прочего, следует при обнаружении новых симптомов прибегать к медицинской помощи (постоянный жар, сонливость, высокая усталость, образование волдырей и расширение области покраснения).
Особенности лечения
Способ лечения воспаления подкожной клетчатки определяется его течением и формой. При панникулите узловом хронического типа используют противовоспалительные нестероидные средства («Ибупрофен», «Диклофенак натрия»), антиоксиданты (витамины Е и С); обкалывают узловые формирования глюкокортикороидами. Эффективны еще и физиотерапевтические процедуры: фонофорез гидрокортизона, ультразвук, УВЧ, лазеротерапия, озокерит, магнитотерапия.
При бляшечном и инфильтративном типе подострое течение болезни отличается применением глюкокортикостероидов («Гидрокортизон» и «Преднизолон») и цитостатиков (препарат «Метотрексат»). Вторичные формы болезни лечатся терапией заболевания на фоне васкулита, подагры, панкреатита и красной системной волчанки.
От панникулита профилактической мерой является своевременная диагностика и терапия первичных патологий – бактериальной и грибковой инфекции, недостатка витамина Е.
Как проявляется воспаление подкожной клетчатки на ногах?
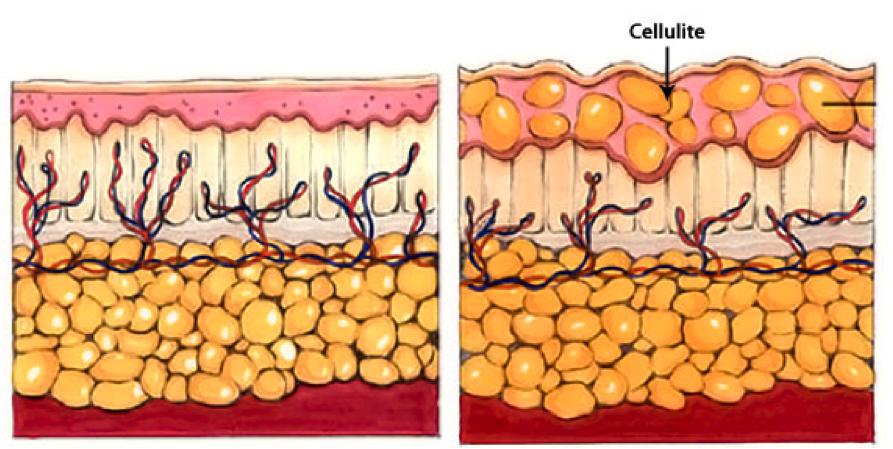
Целлюлит
Целлюлит, или гиноидная липодистрофия, обусловлен структурными изменениями жировой ткани, приводящими часто к сильному ухудшению кровяной микроциркуляции и застою лимфы. Не все специалисты считают заболеванием целлюлит, но настаивают на том, чтобы его можно было назвать косметическим дефектом.
Такое воспаление подкожной жировой клетчатки на фото представлено.

Преимущественно целлюлит возникает у женщин в итоге гормональных сбоев, которые периодически происходят: подростковый период, беременность. В некоторых случаях его появление способен спровоцировать прием контрацептивов гормонального типа. Большое значение принадлежит фактору наследственности и специфике рациона.
Как избавиться?
Липодистрофия ткани под кожей лечится обязательно комплексно. Для достижения успеха нужно питаться правильно, пить поливитамины, антиоксиданты. Очень важная часть лечения – спортивные занятия и активное дыхание.
Врачи советуют курс процедур для улучшения циркуляции крови и лимфы – биорезонансная стимуляция, массаж, прессо- и магнитотерапия. Жировые клетки становятся меньше после мезотерапии, ультразвука, электролиолиза и ультрафонофореза. Используют особые кремы против целлюлита.
Источник
Флегмона — это гнойное воспаление жировой ткани, оно не имеет четких границ, капсулы, и поэтому легко распространяется на соседние ткани — мышечные, соединительные, сосудистые. Этим определяется высокая опасность воспалительного очага и необходимость его скорейшего удаления.

Жировая клетчатка бывает подкожной (поверхностной) и глубокой. Она окружает внутренние органы и заполняет межмышечные промежутки.
Воспаление возможно в любой области тела. Соответственно флегмоны бывают поверхностными или глубокими.
Причины
Инициаторами воспалительного процесса выступают бактерии. В большинстве случаев это бактерии золотистого стафилококка или стрептококка, но это могут быть и другие бактерии, в том числе, передающиеся от животных, рыб, моллюсков.
Причиной поверхностной флегмоны в подкожной жировой клетчатке обычно служит раневое проникновение инфекции через ссадину, порез, укус животного.
Внутренние, глубокие флегмоны возникают из-за проникновения бактериальной инфекции из соседних тканей или отдаленного очага воспаления с кровью, лимфой.
Источником бактерий и причиной развития гнойного воспалительного процесса в жировой клетчатке могут стать, например, тонзиллит, фурункулез, кариес.
Как и другие инфекционные заболевания, флегмоны чаще возникают на фоне пониженного иммунитета, в частности при алкоголизме, ВИЧ, туберкулезе, сахарном диабете, болезнях крови и других иммунодефицитных состояниях.
Фактор иммунодефицита осложняет течение флегмоны, ускоряет ее развитие, ухудшает прогноз и повышает риск осложнений.
Симптомы
Поверхностные флегмоны выглядят как участки припухлости, отека, покраснения. Характерные симптомы — местное повышение температуры, болезненность при пальпации, увеличение регионарных лимфатических узлов. Кожа над гнойным очагом лоснится.
С развитием воспалительного процесса гной может прорвать кожу, образовать свищ и вытекать наружу или распространиться на мышцу, сухожилия и далее на костные ткани.
Глубокие флегмоны проявляются симптомами интоксикации — головной болью, высокой температурой (до 39 — 40 градусов), ознобом, слабостью, жаждой. Возможны такие признаки как понижение артериального давления, учащение и одновременно ослабление пульса, цианоз (посинение) рук и ног, желтушность кожи, сокращение диуреза (мочеотделения).
Виды
Флегмоны бывают первичными и вторичными. Первые возникают как самостоятельные очаги воспаления с гнойным расплавлением жировой клетчатки и распространяются на окружающие ткани.
Вторичные, напротив, возникают в результате распространения воспалительного процесса из окружающих тканей на жировую клетчатку.
Глубокие флегмоны развиваются в жировой клетчатке, окружающей внутренние органы. В зависимости от локализации воспаления различают параметрит (в области матки), парапроктит (в области прямой кишки), паранефрит (в области почки), др.
Кроме того, различают флегмоны средостения, забрюшинные, межорганные, подфасциальные, межмышечные.
Поверхностные флегмоны могут возникнуть в области лица, шеи, кисти, стопы или в ином месте.
Кроме того, флегмоны различают по типу воспалительного процесса:
- Серозные. Диагностируются на начальном этапе воспаления. В жировой клетчатке возникает скопление серозной жидкости (экссудата), в результате ткань приобретает студенистую структуру.
- Гнойные. Возникают в результате гнойного расплавления жировой ткани с образованием полости, заполненной жидким экссудатом. Гной из воспалительного очага вырывается наружу через свищ или распространяется по сухожильным влагалищам, подфасциальныым пространствам на окружающие мышцы. Обычными возбудителями служат золотистый стафилококк, стептококки.
- Гнилостные. Вызывают гнилостный распад, разрушение тканей и превращение их в полужидкую массу с неприятным запахом. Проявляются выраженными симптомами общей интоксикации организма. Обычные возбудители — гнилостный стептококк, кишечная палочка, вульгарный протей.
- Некротические. Образуют очаги некроза тканей, отторжения или абсцесса.
- Анаэробные. Сопровождаются выделением зловонных газов, имеют распространенный характер с участками некроза тканей. Развиваются быстро, агрессивно, распространяются на обширную область. Возбудители — анаэробные бактерии (пептококки, пептостептококки, бактероиды, клостридии).

Осложнения
При отсутствии своевременного лечения флегмона может привести к летальному исходу. Это самое опасное осложнение гнойного воспалительного процесса.
При позднем обращении за врачебной помощью приходится применять обширное хирургическое вмешательство, после которого остаются заметные рубцы, эстетические дефекты. В некоторых случаях их можно скорректировать с помощью пластической хирургии.
Распространение инфекции и воспалительного процесса на соседние ткани становится причиной гнойного тендовагинита, артрита, остеомиелита, плеврита.
Осложнением флегмоны лица может стать гнойный менингит.
При вовлечении в воспалительный процесс кровеносных сосудов развивается гнойный артериит, при котором сосудистая стенка расплавляется и возникает артериальное кровотечение, угрожающее жизни.
Распространение инфекции из флегмоны с кровью и лимфой зачастую становится причиной тромбофлебита, лимфаденита, лимфангита, сепсиса, рожистого воспаления.
Чтобы избежать этих и других осложнений необходимо провести экстренное хирургическое лечение флегмоны. В клинике «Медицина 24/7» оно, как правило, проводится в стационарных условиях.
Хирурги нашей клиники имеют большой опыт выполнения таких операций, и их высокая квалификация гарантирует лучшие результаты, безопасность, отсутствие побочных эффектов и осложнений, быструю реабилитацию.
Лечение
Единственное эффективное лечение флегмоны — хирургическое. Это вскрытие гнойного очага, эвакуация гноя, дренаж и санация.
Перед проведением операции пациент госпитализируется в стационар клиники «Медицина 24/7». Здесь быстро проводятся все необходимые предварительные обследования, включая врачебный осмотр (хирургом), анализы крови (включая СОЭ для оценки интенсивности воспалительного процесса), УЗИ.
По показаниям выполняется пункция — забор образца экссудата для выявления бактериального возбудителя и выбора антибактериальной терапии после операции.
Хирургическое лечение флегмоны выполняется под местной анестезией или под общим наркозом в зависимости от конкретного случая.
Гнойный очаг вскрывается широким разрезом мягких тканей. При этом рассекаются не только поверхностные, но также глубокие ткани, чтобы обеспечить полный выход гноя.
После вскрытия гнойного очага и отхождения его содержимого устанавливается дренаж — резиновые трубки.
Флегмозная полость хорошо промывается, обрабатывается антисептиками, после этого рана закрывается повязкой с наложением лекарственных препаратов (антибиотиков, гипертонического раствора, некролитических средств, др.), мазей (троксевазиновой, метилурациловой, др.), лечебных масел.
Мы вам перезвоним
Оставьте свой номер телефона
После операции
После операции проводится медикаментозная терапия иммуномодулирующими средствами для повышения иммунитета, назначаются обезболивающие препараты, антибиотики, общеукрепляющие средства.
После удаления анаэробных флегмон делаются инъекции противогангренозных сывороток.
Кроме того, во время пребывания пациента в стационаре клиники «Медицина 24/7» после хирургического удаления флегмоны применяются препараты для улучшения тонуса сосудистых стенок, нормализации кислотно-щелочного баланса крови, детоксикации организма (инъекции уротропина, хлорида кальция, других препаратов).
Комплексная медикаментозная терапия ускоряет восстановление, устраняет негативное влияние воспалительного гнойного процесса на организм, улучшает самочувствие. Курс препаратов назначается индивидуально.
Через сутки после операции удаляются дренажные резиновые трубки, полурубки. Через 5 — 6 суток снимаются швы.
Длительность стационарного лечения определяется самочувствием пациента, динамикой восстановления, исчезновения остаточных явлений, связанных с воспалительным процессом и его осложнениями.
Материал подготовлен врачом-онкологом, хирургом клиники «Медицина 24/7» Семушиным Валентином Валентиновичем.
Источник
ПАННИКУЛИТ (panniculitis; лат. pannus лоскут, кусок ткани + -itis; син.: целлюлит, некроз жировой ткани) — асептическое неспецифическое воспаление подкожной клетчатки различного генеза, обусловленное нарушением перекисного окисления липидов.
В зависимости от этиол, фактора различают П. артифициальный (искусственный), возникающий на месте инъекций масляных препаратов или инсулина и сопровождающийся развитием липодистро-фии, и симптоматический — результат травм, интоксикаций, инфекционных болезней, напр, сыпного тифа, обусловленный в значительной степени местными нарушениями кровообращения в комбинации с действием токсических факторов (см. Липогранулема).
Особое место занимает спонтанно развивающееся заболевание — рецидивирующий лихорадочный ненагнаивающийся панникулит (син.: Вебера-Крисчена болезнь, Пфейфера— Вебера—Крисчена синдром, генерализованный липогранулематоз), описанный Пфейфером (V. Pfeifer) в 1892 г. под названием «очаговая атрофия подкожно-жировой клетчатки». Вебер (F. Р. Weber) в 1925 г. выделил его как самостоятельное заболевание — рецидивирующий негнойный узловатый П.; Крисчен (Н. A. Christian) в 1928 г. охарактеризовал течение этого процесса. Его ослабленный вариант — спонтанный панникулит Ротманна — Макай, или синдром Ротманна— Макай, отличается системным поражением подкожной клетчатки, описан Ротманном (М. Rothmann) в 1894 г. и более подробно Макай (E. Makai) в 1928 г.
Этиология и патогенез рецидивирующего лихорадочного ненагнаивающегося П. не установлены; предполагают инфекционно-аллергический генез заболевания, не исключена роль липотропного вируса. Предрасполагающими факторами могут быть эндокринопатии, нарушения функции поджелудочной железы, конституциональная особенность подкожной клетчатки, а также травма, переохлаждение.
В начале заболевания выражена воспалительная инфильтрация подкожной клетчатки. Инфильтрат состоит из лейкоцитов, лимфоцитов, гистиоцитов. В дальнейшем гистиоциты, густо инфильтрирующие подкожную клетчатку, увеличиваются в размерах, проникают в жировые клетки и поглощают их, образуя «пенистые» клетки — их протоплазма имеет пенистый вид, число ядер увеличено. В заключительной стадии воспалительный процесс сменяется фиброзом, атрофией (иногда с петрификацией) подкожной клетчатки.
Заболевание чаще развивается у тучных женщин в возрасте от 20 до 40 лет. На конечностях (бедрах, голенях, плечах), реже на туловище, в подкожной клетчатке возникают болезненные, различные по величине (диам. 1—10 см и более) и плотности беспорядочно расположенные узлы. Постепенно узлы спаиваются с кожей, к-рая приобретает багровокрасный цвет. По мере развития атрофии жировой ткани в зоне узла образуется западение кожи, гиперпигментация. Очень редко узлы вскрываются с выделением маслянистой жидкости. Характерно хрон, рецидивирующее течение; рецидивы сопровождаются образованием новых узлов, нарушением общего состояния больного, лихорадкой, лейкопенией. Возможны поражения большого сальника, клетчатки забрюшинного пространства, а также печени, легких.
Спонтанный панникулит Ротманна—Макай клинически протекает более благоприятно; для него характерно отсутствие лихорадки и других общих проявлений, быстрая инволюция узлов без рубцовой атрофии жировой ткани.
Диагноз устанавливают на основании клин, картины, подтвержденной в сомнительных случаях гистол. исследованием кожи. Дифференциальный диагноз проводят с подкожными саркоидами (см. Саркоидоз), бляшечной склеродермией (см.), узловатым васкулитом (см. Васкулит кожи), липоматозом (см.), сифилитической гуммой (см. Сифилис), лепрой (см.), узелковым периартериитом (см. Периартериит узелковый).
Лечение проводят антибиотиками, кортикостероидными препаратами, препаратами хингаминового ряда (резохин, делагил, хингамин), салицилатами.
Профилактика обострений заключается в предупреждении переохлаждений и травм.
Прогноз для жизни чаще благоприятный; в случае поражения внутренних органов возможен летальный исход.
Библиография: Беленький Г. Б. и В ер-бенко Е. В. К клинико-морфологической характеристике болезни Вебера— Крисчена, Вестн, дерм, и вен., № 2, с. 14, 1971; Гуревич М. А. ид р. Висцеральные поражения при болезни Вебера— Крисчена, Тер. арх., т. 45, № 1, с. 91, 1973; Егоров В. П. Рецидивирующий узловатый панникулит Вебера—Христиана, Врач, дело, № 8, с. 92, 1980; М я с н и-к о в М. Н. Панникулит, Хирургия, №8, с. 99, 1979;РазнатовскийИ. М. и Родионов А. Н. О связи панни-кулита Вебера — Крисчена с раком поджелудочной железы, Вестн, дерм, и вен., № 6, с. 58, 1978; СлепынинВ. И. и Ш e л и н а Е.А. Болезнь Вебера—Христиана, Арх. патол., т. 35, № 6, с. 64, 1973; Craciun E. С. Diagnostic di-ferential pentru paniculite septice §i asep-tice, Probl. Ter. (Buc.), v. 10, p. 42, 1959; GriinebergTh.u. Heidelmann G. Rezidivierende Knotige Pannikulitis (Weber—Christian) mit Gelenk- und Ge-fassbeteiligung, Dtsch. Gesundh.-Wes., Bd 13, S. 543, 1958, Bibliogr.
О. К. Шапошников.
Источник
