Воспаление жкт и нейтропения
Содержание:
- Что такое нейтропения?
- Виды и степени нейтропении
- Причины нейтропении
- Симптомы нейтропении
- Лечение нейтропении
Что такое нейтропения?

Нейтропения (агранулоцитоз) возникает, когда в крови снижается (становится менее 1500 в 1 мкл) уровень нейтрофилов (нейтрофильных лейкоцитов). Это приводит к повышению восприимчивости к разнообразным бактериям и грибкам, уменьшает сопротивляемость организма к инфекциям, снижает иммунитет.
Это состояние может выступать как самостоятельное заболевание, а также как следствие иных патологий, либо внешних причин, оказывающих воздействие на организм человека. В этом случае нейтропения является осложнением той или иной болезни.
Агранулоцитоз – снижение гранулоцитов в крови в целом. Гранулоциты представлены нейтрофилами, эозинофилами и базофилами (все они относятся к лейкоцитам). Нейтрофилы в этом списке являются самыми многочисленными. Поэтому зачастую врач, говоря об агранулоцитозе, имеет в виду именно нейтропению.
Нейтрофилы уничтожают патогенную флору, попавшую в организм, а также направляются в очаг воспаления и пытаются нейтрализовать его. Гной – это результат уничтожения микробов, он представлен их остатками и мертвыми нейтрофилами.
Синтезируются нейтрофилы в костном мозге, там они созревают, после чего попадают в кровь и ткани.
Нормальный уровень нейтрофилов варьируется в пределах от 45 до 70% от всех лейкоцитов. На нейтропению указывает снижение уровня нейтрофилов менее 1,5*109/л. У темнокожих людей в костном мозге содержится меньше нейтрофилов, чем у белых людей. Поэтому у них на нейтропению указывает падение численности нейтрофилов до 1,2*109/л.
Тяжелое течение нейтропении наблюдается крайне редко, но это состояние является опасным не только для здоровья, но и для жизни. Чтобы оказать человеку помощь, необходимо уточнить причину снижения уровня нейтрофилов.
Виды и степени нейтропении

В зависимости от скорости развития, заболевание может быть острым, возникающим за несколько дней, или хроническим, развивающимся на протяжении многих месяцев или лет.
Опасной для жизни человека является только тяжелая острая форма нейтропении, которая может возникать из-за нарушения образования нейтрофилов.
Норма нейтрофилов в крови составляет 1500/1 мкл. Исходя из этого, по количеству нейтрофилов различают три степени нейтропении:
Легкая нейтропения, при которой уровень нейтрофилов снижается до 1.0-1.5х109/л.
Умеренная нейтропения, при которой уровень нейтрофилов снижается до 0.5-1.0х109/л.
Тяжелая нейтропения, при которой уровень нейтрофилов снижается менее 500 нейтрофилов на микролитр крови.
При тяжелом течении нейтропении риск развития осложнений со стороны здоровья крайне высок.
Различают следующие виды нейтропении:
Аутоиммунная. Этот вид нейтропении развивается при условии, что в организме начинают вырабатываться антитела, которые уничтожают нейтрофилы. Подобная реакция может манифестировать без видимых на то причин, либо развиваться при иных аутоиммунных болезнях. Дети, появившиеся на свет с иммунодефицитом, часто страдают от этого вида нейтропении.
Лекарственная. Этот вид нейтропении чаще всего обнаруживают у взрослых пациентов. Ее причины могут скрываться в аллергических реакциях организма на лекарственные препараты. Спровоцировать падение уровня нейтрофилов может прием пенициллинов, цефалоспоринов, хлорамфеникола, нейролептиков, сульфаниламидов и антиконвульсантов. После завершения курса лечения показатели нейтрофилов приходят в норму (через 7 дней).
Противосудорожные препараты чаще остальных вызывают нейтропению. На аллергическую реакцию указывают кожные высыпания и зуд, повышение температуры тела и иные симптомы. Обязательно нужно отменить препарат, на который организм реагирует нейтропенией. Если этого не сделать, то у человека может развиться серьезный иммунодефицит.
Нейтропения может манифестировать на фоне прохождения химиотерапии или лучевой терапии. В этом случае воздействие оказывается на костный мозг. После начала лечения уровень нейтрофилов будет заметно снижен уже спустя 7 дней. Восстановление численности нейтрофилов происходит не раньше, чем через месяц. В этот период высок риск поражения организма различными инфекциями.
Инфекционная. Инфекционная нейтропения сопутствует ОРВИ и иным острым инфекциям. Чаще всего такая нейтропения длится не долго и самостоятельно проходит спустя, в среднем, 7 дней. Тяжелое течение имеет инфекционная нейтропения, обусловленная ВИЧ, сепсисом и иными серьезнымизаболеваниями. При этом происходит сбой в выработке нейтрофилов на уровне костного мозга, а также их гибель в периферических сосудах.
Фебрильная. Фебрильная нейтропения развивается при прохождении лечения опухолей кроветворной системы цитостатиками, но иногда она манифестирует при химиотерапии иных раковых опухолей. В организме развивается тяжелая инфекция, которая приводит к активному росту патогенной флоры на фоне недостаточности иммунитета. Причем для здорового человека такие патогены чаще всего не несут угрозы жизни (стафилококки, стрептококки, грибки, вирус герпеса и пр.). Однако нехватка нейтрофилов становится для больного фатальной. Его состояние резко ухудшается, а очаг инфекции выявить сложно, так как воспалительная реакция очень слабая. Иммунитет просто не в состоянии вызвать ее.
Доброкачественная. Доброкачественная нейтропения является хроническим состоянием, которое диагностируется в детском возрасте. Лечение не требуется. По мере взросления ребенка уровень нейтрофилов приходит в норму. Врачи связывают развитие такой нейтропении с незрелостью костного мозга у детей младше 2 лет.
Наследственная. Врожденные нейтропении: синдром Костмана, циклическая нейтропения, семейная доброкачественная нейтропения, синдром «ленивых лейкоцитов».
Причины нейтропении
Нейтропения может развиваться как самостоятельная аномалия, так и вследствие различных заболеваний крови. Самой распространенной причиной нейтропении является снижение образования нейтрофильных лейкоцитов под воздействием лекарственных препаратов (противоопухолевых и противосудорожных средств, пенициллина, антиметаболитов и проч.). Иногда заболевание является предсказуемым побочным эффектом приема ряда медикаментов, а иногда возникает вне зависимости от дозировки и сроков употребления того или иного лекарства.
В редких случаях нейтропения бывает врожденной аномалией. Угнетение выработки нейтрофилов может происходить из-за наследственного агранулоцитоза, семейной или циклической нейтропении, недостаточности поджелудочной железы, почечной недостаточности или ВИЧ. Также причиной нейтропении могут оказаться повреждения костного мозга, онкологические заболевания или даже авитаминоз (недостаточность витамина В12 и фолиевой кислоты).
Симптомы нейтропении

Симптомы, которые указывают на развитие нейтропении, могут быть самыми разнообразными, однако все они развиваются на фоне несостоятельности иммунной системы.
Поэтому признаками нейтропении можно считать:
Изъязвления в ротовой полости. Возможно формирование участков некроза.
Дерматологические заболевания.
Воспаление легких, кишечника и иных систем органов.
Повышение температуры тела.
Сепсис.
Именно стоматит, гингивит и ангина являются базовыми признаками нейтропении. При этом воспаление всегда острое, сопровождается болезненными ощущениями, отеком тканей, кровоточивостью десен. Вызывают такие повреждения грибковые микроорганизмы.
Люди с нейтропенией подвержены заболеваниям дыхательных путей, которые имеют тяжелое течение. Они сопровождаются кашлем, повышением температуры тела, хрипами, болями в области грудной клетки.
Кишечник при нейтропении покрывается язвами и участками некроза. У человека развивается диарея, либо запор. Его преследуют боли в животе. Это состояние опасно перфорацией кишечной стенки и развитием перитонита, что сопряжено с высоким риском летального исхода.
Кожные покровы при нейтропении могут покрываться гнойными высыпаниями. Параллельно происходит повышение температуры тела. Кожные высыпания долгое время не проходят, могут гноиться и изъязвляться.
Если нейтропения имеет легкое течение, то она может ничем себя не проявлять. Заподозрить снижение численности нейтрофилов можно по частым вирусным инфекциям. По мере прогрессирования нейтропении больной начинает болеть дольше, лечение становится малоэффективным. Кроме вирусных инфекций человек будет страдать от атак грибковой и бактериальной флоры. Тяжелая нейтропения сопровождается поражением внутренних органов, лихорадочными состояниями, острым воспалением. Возможно развитие сепсиса и летального исхода.
Когда число нейтрофилов в крови снижается до менее 500 на 1 мкл, возникает специфическая опасная форма нейтропении – фебрильная нейтропения. Среди её симптомов – резкое повышение температуры тела до
38 °C, сильная слабость, озноб, сильная потливость, тремор, нарушения сердечного ритма, сердечно-сосудистый коллапс. Данное состояние также является крайне тяжелым по причине сложностей при дифференциации его от пневмонии или бактериального сепсиса.
Лечение нейтропении

Нейтропению невозможно лечить при помощи одной единственной схемы. Важно определиться с причиной развития этого состояния. На подбор терапевтических мероприятий оказывает влияние возраст пациента и его состояние здоровья.
Легкая нейтропения, которая не имеет выраженных симптомов в лечении не нуждается. Если у человека развивается тяжелая нейтропения, то пациента госпитализируют. Развитие осложнений требует назначения антибиотиков, противогрибковых и противовирусных препаратов. Дозировка лекарственных средств для людей с нейтропенией должна быть выше, чем доза для лечения пациентов без нейтропении.
Выбор препарата базируется на чувствительности к нему патогенной флоры. Если она не идентифицирована, то больному назначают антибиотики широкого спектра действия. Их вводят внутривенно.
Если спустя 72 часа не наступает улучшения, то схему признают неэффективной и меняют лекарственные средства, либо повышают дозу антибиотика.
Когда нейтропения спровоцирована опухолевыми новообразованиями, либо химиотерапией, то антибиотик пациент должен получать до того момента времени, пока уровень нейтрофилов не достигнет отметки в 500 клеток на микролитр крови.
Если при нейтрофилии у пациента диагностируется грибковая инфекция, то кроме антибиотиков ему назначают фунгициды. Их применяют только для лечения микотических поражений, а с профилактической целью не используют.
Для профилактики бактериальных осложнений при нейтропении может быть использован препарат Ко-тримоксазол. Однако его применение сопряжено с риском развития кандидоза различных органов.
Детям с врожденной нейтропенией, а также лицам с тяжелым течением патологии могут быть назначены колониестимулирующие факторы, например, Филграстим. Причем такое лечение становится все более популярным.
Чтобы повысить иммунитет больного, ему назначают витаминные комплексы с обязательным содержанием витаминов группы В.
Когда нейтропения имеет аутоиммунную природу, пациентам показано введение глюкокортикостероидов.
Ускорить регенерацию тканей и улучшить метаболические процессы позволяют препараты Пентоксил и Метилурацил.
Если нейтрофилов в организме погибает много, то может потребовать удаление селезенки. Операцию не проводят пациентам с сепсисом или при развитии тяжелых осложнений нейтропении. Еще одним радикальным методом лечения нейтропении является пересадка костного мозга от донора.
Людям с нейтропенией необходимо соблюдать определенные профилактические мероприятия. Это позволит не допустить развития тяжелых осложнений на этапе восстановления уровня нейтрофилов. Обязательно нужно мыть руки с использованием мыла. Следует ограничить контакты с людьми, которые являются распространителями инфекции. Не менее важно избегать различных травм, в том числе, мелких порезов и царапин. Пища должна быть подвержена достаточной термической обработке. Выполнение этих рекомендаций уменьшит вероятность проникновения в организм патогенной флоры на этапе лечения нейтропении.
Автор статьи: Мочалов Павел Александрович | д. м. н. терапевт
Образование:
Московский медицинский институт им. И. М. Сеченова, специальность – “Лечебное дело” в 1991 году, в 1993 году “Профессиональные болезни”, в 1996 году “Терапия”.
Наши авторы
Источник
При химиотерапии нередко снижается число лейкоцитов, и может развиться лейкопения, с каждым последующим курсом вероятность и тяжесть лейкопении усугубляется. Но не всякое снижение уровня лейкоцитов должно пугать, опасно снижение абсолютного числа нейтрофилов ниже 1,5*109/л. Это может сопровождаться повышением температуры тела — «фебрильная нейтропения», что означает распространённую инфекцию, как правило, первичный очаг воспаления очень сложно обнаружить.
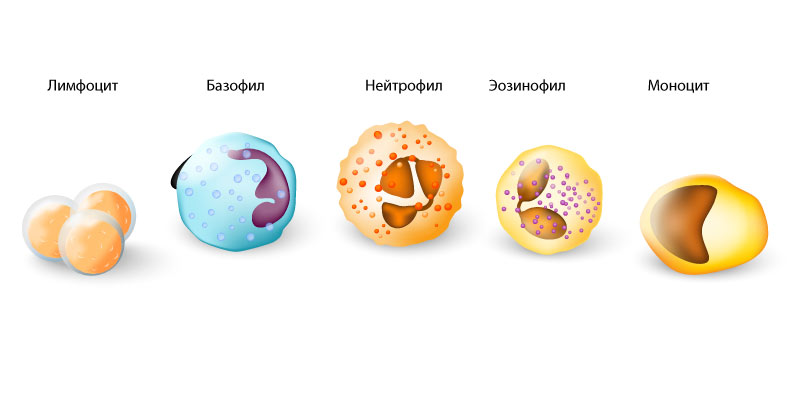
Так что же такое «нейтрофил»? Лейкоциты состоят из 9 видов клеток, осуществляющих иммунную защиту, но каждая группа клеток отвечает только за своё, очень специфическое, звено. Больше половины всех лейкоцитов составляют нейтрофилы или гранулоциты, поскольку содержат гранулы активных веществ. Четверть всех лейкоцитов — лимфоциты с множеством защитных функций. Остальные лейкоциты: базофилы, эозинофилы, моноциты. Эозинофилы борются с аллергенами и глистами. Базофилы тоже появляются при аллергии. Моноциты из крови уходят в ткани и там поглощают бактерии и всё ненужное.
В норме лейкоцитов от 4 до 9*109/л. Нейтрофилы составляют 47–72% всех лейкоцитов, то есть в абсолютных цифрах более 2*109/л. Уровень нейтрофилов ниже 2 тысяч клеток называют нейтропения или гранулоцитопения. При ней невозможна нормальная защита от бактерий, вирусов, грибов.
Нейтрофилы живут в кровеносном русле 6–8 часов, а неделю до выхода в кровь созревают в костном мозге. При гибели нейтрофила замена ему появится только через неделю, если не помочь лекарством.
Как лечат нейтропению?
В настоящее время имеется множество стимуляторов кроветворения, которым присуща общая особенность — они не стимулируют образование и созревание гранулоцитов в костном мозге, а при лейкопении выводят лейкоциты из костного мозга в кровь. Выбросив все клеточные резервы, костный мозг остаётся в спокойном состоянии без настроя на активную выработку недостающих клеток. Клетки рождаются в прежнем количестве и с прежней скоростью, не реагируя на экстремальную ситуацию.
Способностью лечить нейтропению обладают только два вида колониестимулирующих факторов (КСФ):
- гранулоцитарный колониестимулирующий фактор (Г-КСФ): ленограстим (граноцит) и филграстим (нейпоген);
- гранулоцитарно-макрофагальный колониестимулирующий фактор (ГМ-КСФ): молграмостин (лейкомакс).
При бактериальной инфекции эпителий, эндотелий, строма костного мозга и макрофаги человека вырабатывают небольшое количество собственного Г-КСФ. Лекарственный препарат Г-КСФ (граноцит, нейпоген) значительно сокращает время созревания нейтрофилов и увеличивает содержание клеток-предшественников нейтрофилов в костном мозге. По своим качественным характеристикам нейтрофилы, появившиеся в ответ на стимуляцию Г-КСФ, соответствуют естественным и даже могут их превосходить.
В человеческом организме ГМ-КСФ продуцируется клетками эндотелия, фибробластами, Т-лимфоцитами, моноцитами. ГМ-КСФ (молграмостин) вызывает пролиферацию и дифференцировку гранулоцитов и моноцитов/макрофагов, активирует функцию зрелых нейтрофилов. В ответ на стимуляцию ГМ-КСФ увеличивается количество нейтрофилов и продолжительность их жизни, но время созревания не меняется.
Колониестимулирующие факторы не только стимулируют продукцию и рост гемопоэтических клеток, в той или иной мере они оказывают иммуностимулирующее действие. Все КСФ могут вызвать температуру, боли в костях и суставах, но переносимость Г-КСФ несколько лучше, чем ГМ-КСФ.
Источник
Для того чтобы составить наиболее полное представление о воспалительных процессах в желудке и в желудочно-кишечном тракте, рассмотрим понятие воспаления.
Термин «воспаление» имеет, как и большинство всех медицинских терминов, латинское происхождение, — от слова «inflammatio». Под воспалением, подразумевается некоторый процесс в организме, вызванный защитными функциями организма, который, как правило, возникает при повреждении структуры клеток.
Воспаление в желудке может быть местного характера, а также общего и патологического, и зависит от многих факторов, например, таких как место повреждения, степень повреждения и т.п.
Ответное воздействие организма, направлено на устранение указанного повреждения и его продуктов, часто возможно на устранение агентов (причин) вызывающих это раздражение. Защитная реакция направлена на создание условий для полного восстановления поврежденных участков организма.
Впервые были определены и сформулированы внешние признаки воспалительного процесса — писателем древнего Рима, известным нам как Авл Корнелий Цельс. Это самые основные признаки, которые проявляются сразу при появлении воспаления и определяются визуально, к ним относятся такие как:
- покраснение на месте нарушения клеточных структур, гиперемия (лат. rubor-краснота);
- отеки и припухлости тканей в местах повреждения или даже значительные опухоли, гиперосмия (лат. tumor-опухоль);
- местное повышение температуры в местах повреждения, гипертермия. (лат. calor-жар);
- местные боли — постоянные или при воздействии внешних раздражителей. (лат. dolor-боль).
Впоследствии этот перечень был дополнен Клавдием Галеном, он добавил пункт о функциональном нарушении органов подвергшихся воспалительному процессу, (лат. functio laesa — нарушение функции).
Так были сделаны первые шаги для определения способов преодоления воспалительных процессов. Впоследствии, в более детальное изучение воспалительных процессов, был внесен большой вклад такими известными в 18 — 19 веках учеными как — А.С.Шкляревский, И.И.Мечников, Хенли, Конхейм, Broussais, Джон Хантер, Пауль Эрлих, Рудольф Вирхов, Самюэль.
Механизм воспаления желудка можно описать следующим образом — в местах клеточного повреждения тканей, прежде всего, начинаются изменения в работе сосудов, это проявляется в их расширении вследствие повышенного притока крови.
Одновременно с этим, кровоснабжение приостанавливается в связи с нарушением функциональной способности сосудов пропускать кровь, соответственно возникают застойные явления кровотока в локальных местах подвергшихся воздействиям.
Так возникает первичный внешний признак — покраснение. Далее происходит увеличение температуры (местное), связанное также с нарушением в деятельности сосудов. Процесс продолжается тем, что для вывода лейкоцитов, макрофагов и плазмы (жидкая часть крови) — используются стенки капилляров, так как кровеносные сосуды в это время не функциональны полностью.
Такие локальные выделения организма приводят к возникновению отеков, которые в свою очередь оказывают механическое воздействие своими размерами на нервные окончания. Таким образом, организм испытывает боль в локальных частях поврежденных тканей. Кроме того, как следствие приведенных выше нарушений, воспалительный процесс приводит к нарушению функциональной способности органа.
На воспаление, его появление и развитие большое влияние оказывают так называемые медиаторы (посредники при обмене биологически активных веществ), к ним относятся: серотонин и гистамин.
Также участвуют циктоны: калликреин, IL-1 и TNF и брадикинин и уникальная система обеспечивающая свертываемость крови, включающая в себя: макрофаги, лейкоциты, фибрин, лимфоциты — Т и В, система комплемента, фактор Хагемана. Поврежденные ткани способствуют образованию свободных радикалов.
Типы воспалительных заболеваний
По своему характеру, воспалительные процессы подразделяются на несколько типов:
острые воспалительные процессы, характеризуются тем, что быстро возникают и также быстро проходят, как правило, по времени длятся всего несколько часов или даже минут. Способ локализации таких процессов не требует особого медицинского вмешательства, и применяются подручные средства, такие как лед, примочки, мази и т.п.;
подострые воспалительные процессы, это разновидность острых воспалений, срок протекания которых длится несколько более длительное время, от нескольких дней до нескольких недель. В этом случае применяются медицинские средства специального назначения и зависят от причин, вызвавших воспалительный процесс, его степень и т.п.;
хронические воспалительные процессы, те которые по длительности продолжаются от нескольких лет до конца жизни с момента возникновения. При этом такие процессы требуют постоянной профилактики, и сопровождаются постоянным дискомфортом вызванным наличием воспалительных факторов, перечисленных выше.
Воспалительный процесс, в своем развитии, проходит три обязательных стадии:
- причина, вызвавшая воспалительный процесс — альтерация — повреждение клеток тканей;
- экссудация — процесс, при котором происходит вывод жидкостей в ткани организма из сосудов сквозь стенки капилляров;
- пролиферация — восстановительный процесс поврежденных тканей, продуктивная стадия, в результате которой происходи процесс, известный нам под названием заживление. При этом процессе ткани разрастаются в результате размножения клеток — репарация ДНК.
По статистическим данным примерно около 50% взрослого населения России страдают воспалительными заболеваниями в области пищеварительного тракта. К таким заболеваниям относятся воспаление желудка, двенадцатиперстной кишки и пищевода.
Желудок представляет собой орган, который находится между пищеводом — каналом по которому поступает не переваренная пища с одной стороны. И, с дугой стороны — двенадцатиперстной кишкой — каналом, по которому происходит вывод отработанной, переваренной пищей.

На ранних этапах проведения диагностики выявляется микроорганизм, который вызывает постоянный воспалительный процесс в различных отделах пищеварительного тракта. Этот микроб находится в подслизистой части отдела желудка и двенадцатиперстной кишки.
В настоящее время известны различные заболевания желудка, к ним относятся такие заболевания как:
- гастрит, самое распространенное заболевание. Гастрит проходит по своему развитию в двух стадиях — острый и хронический;
- рак желудка;
- хронический холецистит;
- ГЭРБ — гастро эзофагеальная рефлюксная болезнь;
- панкреатит;
- язва желудка;
- язва двенадцатиперстной кишки;
- хронический гастродуоденит.
Проявления гастрита выражаются в виде изжоги, отрыжки, дискомфортом и болями в подложечной части желудка. Как правило, такие проявления, симптомы проявляются через некоторое время после приема пищи, через 2-3 часа. Самый распространенный вид лечения гастрита — это санитарно-курортный отдых.
Нарушения двигательной функции желудка, препятствующие свободному прохождению пищи, известны как ГЭРБ (Гастро-Эзофагеальная Рефлюксная Болезнь). Такие нарушения функции желудка проходят, как правило, с применением медикаментозных назначений, при этом необходимо строго придерживаться диет и правильного режима питания. Иногда соблюдение таких элементарных правил способствует излечению от ГЭРБ в значительной степени.
Рак желудка наиболее тяжелое заболевание, которое в большой степени приводит к смертельному исходу среди населения. Это онкологическое заболевание, занимает по своей распространенности второе место среди прочих онкологических заболеваний. Для лечения рака желудка проводится его резекция или хирургическая операция.
Хронический гастродуоденит — результат воспалительных процессов в двенадцатиперстной кишке или желудке, точнее воспаление слизистой оболочки этих отделов желудочно-кишечного тракта. Лечение данного заболевания проходит с применением антибактериальных средств, так как часто это заболевание вызвано особой бактерией (микробом) под названием — хеликлбактер. Кроме того часто гастродуоденит вызван наследственными предрасположенностями пациента.
Застой желчи, всевозможные бактерии, попавшие в организм, вызывают такое заболевание как хронический холецистит. Также возникновению этого заболевания способствует нарушение обмена веществ и неправильное питание, несоблюдение режима питания, употребление острой и соленой пищи.
Язвенные болезни желудка и двенадцатиперстной кишки, также занимают большое место среди заболеваний желудка в настоящее время. Лечение этого заболевания происходят посредством хирургического вмешательства, а также при помощи медикаментов. Первопричинами, вызывающими возникновение язвенной болезни также могут быть неправильное питание, употребление в пищу большого количества всевозможных консервированных продуктов, острых приправ, нарушение режима питания и т.п.
Чтобы вовремя обнаружить и провести правильную оценку риска возникновения воспаления желудка, двенадцатиперстной кишки, пищевода, возникновения рака желудка и других заболеваний желудочно-кишечного тракта, необходимо записаться на консультацию к врачу-гастроэнтерологу Поликлиники Отрадное (САО Москвы).
Источник
