Воспалением оболочек решетчатой пазух носа

Этмоидит – это воспаление слизистой оболочки ячеек решетчатого синуса. Клинически проявляется головной болью с эпицентром в области переносицы, усугублением болевых ощущений при наклоне головы, интоксикационным синдромом, патологическими выделениями из носа, нарушением обоняния, чувством «заложенности». При обследовании больного ведущее значение имеют жалобы, анамнез заболевания, риноскопия, общеклинические лабораторные тесты, рентгенография, КТ или МРТ. В ходе лечения применяются антибиотики, симптоматические средства, физиотерапевтические процедуры, при необходимости выполняется оперативное вмешательство.
Общие сведения
Этмоидит, или этмоидальный синусит, является одним из наименее распространенных синуситов. Хроническая форма встречается несколько реже острой, составляет порядка 45-48% от общего количества воспалительных процессов в области решетчатой пазухи. Чаще всего болезнь диагностируется у детей в возрасте до 6-7 лет, что связано со скарлатинозной инфекцией. У этой же категории пациентов отмечается наиболее высокая вероятность развития осложнений – примерно в 5-15% случаев. Среди представителей мужского и женского пола патология встречается с одинаковой частотой. Наблюдается сезонность – острые процессы и обострения хронических этмоидитов чаще регистрируются в холодное время года (осенью и зимой).
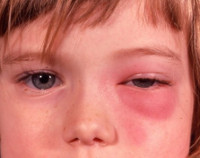
Этмоидит
Причины этмоидита
Первичное воспаление клеток решетчатого лабиринта выявляется редко. Обычно этмоидит становится осложнением вирусных инфекций носоглотки и верхних отделов дыхательной системы: ОРВИ, аденовирусного и риновирусного воспаления носовой полости, гриппа. Реже заболевание провоцируется патогенными стафилококками, стрептококками, гемофильной палочкой, грибами или их комбинациями. У детей пусковыми факторами могут быть скарлатина, корь, краснуха и другие инфекции детского возраста. Возникновению воспалительного процесса в синусе способствуют:
- Недостаточность иммунитета. Этмоидит развивается на фоне угнетения активности местного и общего иммунитета. Эти состояния могут быть обусловлены длительной или бесконтрольной антибактериальной терапией, ВИЧ-инфекцией, сахарным диабетом или другими эндокринопатиями. Реже в роли предрасполагающих факторов выступают онкологические процессы, гемобластозы, декомпенсированные хронические соматические заболевания, первичные генетически обусловленные иммунодефициты.
- Хронические ЛОР-патологии. Инфицированию решетчатого синуса способствуют вялотекущие или часто рецидивирующие риниты (в том числе – аллергического происхождения), гаймориты, фронтиты, ларингиты, фарингиты, тубоотиты, различные варианты тонзиллитов. В детском возрасте большое значение имеют аденоидные разрастания, аденоидиты.
- Аномалии развития. Одним из важных этиофакторов этмоидита является нарушение полноценного дренирования полости решетчатого лабиринта. Данное состояние наблюдается при врожденных пороках носоглотки: слишком узких входных отверстиях ячеек, сужении среднего носового хода, деформации носовой перегородки.
- Травматические повреждения. Ухудшение дренажа пазухи и создание благоприятных условий для патогенной флоры отмечается при травматических деформациях с нарушением нормальной конфигурации решетчатой кости, которые наблюдаются при тяжелых черепно-мозговых травмах, обширных оперативных вмешательствах в лицевой области.
Патогенез
Ведущую роль в патогенезе этмоидита играет прекращение аэрации пазухи в комбинации с проникновением в ее полость патогенных вирусов или кокковой микрофлоры. Поскольку поражение решетчатого лабиринта в большинстве случаев является вторичным процессом, его локализация зависит от первичного очага: при гайморитах и фронтитах воспаление возникает в передних ячейках, при сфеноидитах, фарингитах – в задних.
Проникая в пазуху, вирусы или бактерии провоцируют воспалительную реакцию, которая сопровождается отеком слизистой оболочки и реакцией экссудации. Патологоанатомическая особенность заболевания – быстрое развитие отечного набухания за счет рыхлости стромы слизистой. Эти явления, в свою очередь, еще больше ухудшают аэрацию и естественное дренирование.
Нарушение нормальной вентиляции приводит к изменению характера потока воздуха, что усугубляет повреждения слизистой и замыкает «порочный круг». Дальнейшее развитие этмоидита характеризуется полной закупоркой входных отверстий, местной гипоксией и снижением парциального давления внутри решетчатого лабиринта.
Остатки кислорода всасываются слизистыми оболочками, вследствие чего запускается анаэробный гликолиз. Продукты метаболизма смещают кислотно-основное равновесие и приводят к метаболическому ацидозу, что влечет за собой снижение активности лизоцима – фермента, отвечающего за местный иммунитет. Сочетание перечисленных факторов становится причиной прогрессирования воспалительных реакций, размножения гноеродной флоры.
Классификация
С учетом характера воспалительной реакции, распространенности процесса и формирующихся в пазухе изменений в клинической практике выделяют несколько разновидностей заболевания. По локализации этмоидит может быть правосторонним, левосторонним, двухсторонним. В зависимости от особенностей воспаления различают следующие варианты поражения решетчатого синуса:
- Катаральный. Характеризуется продукцией большого количества катарального отделяемого, его скоплением в полости пазухи и выходом через носовые ходы. Внешне отделяемое выглядит как светлая, полупрозрачная масса жидкой консистенции.
- Гнойный. Сопровождается выделением умеренного количества гнойного экссудата. Морфологически отделяемое представляет собой буро-желтую, зеленую или светло-коричневую субстанцию жидкой или густой консистенции.
- Отечно-катаральный. Отличительная черта – превалирование отека слизистых оболочек над процессами экссудации. Наблюдается небольшое количество катарального или гнойного отделяемого на фоне болей и выраженного синдрома интоксикации.
- Полипозный или гиперпластический. Встречается при хроническом этмоидите. Проявляется гиперплазией внутренней оболочки синуса по типу равномерного утолщения, формированием полипозных образований на ножке или широкой основе.
Симптомы этмоидита
Поскольку воспаление решетчатого синуса является преимущественно вторичным, начальные признаки заболевания остаются незамеченными, ранние симптомы «накладываются» на клинические проявления первичных патологий. Чаще всего наблюдается сильная головная боль. По описанию пациентов, ее эпицентр находится «глубоко в переносице» или «внутри за глазами». Характерная особенность – усиление боли при наклонах головы вперед и вниз.
Помимо болевого синдрома отмечаются нарушения или утрата обоняния, заложенность носа, затруднение носового дыхания, экссудативные выделения различного характера, обычно – без запаха. Выявляется синдром системной интоксикации, включающий гипертермию в пределах 37,5-38,5° С, общую слабость, утрату аппетита, бессонницу, раздражительность.
О хроническом этмоидите говорят при сохранении симптомов заболевания на протяжении 12 и более недель на фоне проводимой терапии. В стадии ремиссии симптоматика отсутствует, реже определяется периодическая слабовыраженная разлитая головная боль. При обострениях болевые ощущения такие же, как при острой форме. Возобновляющиеся носовые выделения имеют неприятный запах, часто скудные, высыхают на слизистых оболочках носа, образуя корки.
Вовлечение в процесс задних ячеек приводит к накоплению экссудативных масс в носоглотке, преимущественно в утреннее время, сразу после пробуждения. Клинически это проявляется чувством «комка», который практически не откашливается.
Осложнения
Осложнения обусловлены деструкцией стенок лабиринта при отсутствии соответствующего лечения или выборе неправильной терапевтической тактики (самолечении). Кариес стенок пазухи приводит к эмпиеме и прорыву гнойных масс в прилегающую орбитальную полость, в результате чего развивается ретробульбарный абсцесс или флегмона глазницы, характеризующиеся экзофтальмом, отеком век, дистопией глазного яблока кнаружи, концентрическим сужением зрительных полей, появлением скотом и усилением болевых ощущений. Редко процесс распространяется в полость черепа, провоцируя разлитой гнойный менингит, абсцесс головного мозга, арахноидит, энцефалит, тромбозы венозных синусов.
Диагностика
Диагноз выставляется при сопоставлении анамнестических сведений, результатов физикальных, лабораторных и инструментальных методов исследования. Во время первичного приема отоларинголог уточняет жалобы и обстоятельства, на фоне которых развилось текущее состояние: предшествующие ОРВИ, травмы, иммунодефицит, наличие пороков развития и ранее перенесенных оперативных вмешательств в области лица. Диагностическая программа включает в себя:
- Переднюю риноскопию. При визуальном осмотре полости носа – риноскопии – отмечается диффузный умеренный отек и покраснение слизистых оболочек средних отделов. Под средней раковиной могут выявляться патологические выделения. При гиперпластической форме возможно наличие полипозных разрастаний.
- Общеклинические анализы. В ОАК определяется лейкоцитоз на уровне 10-13×109/л, сдвиг лейкоцитарной формулы влево с повышением количества палочкоядерных и юных нейтрофилов от 5% и от 2% соответственно, увеличение СОЭ от 10 мм/ч и выше. Выраженность изменений зависит от активности воспалительного процесса.
- Рентген пазух. Рентгенография придаточных пазух – базовый метод диагностики при этмоидите. Рентгенологически поражение ячеек лабиринта проявляется затемнением их просвета, снижением пневматизации, неровностью и утолщением или дефектами костных стенок. При эмпиеме возможна визуализация уровня жидкости.
- Томография. Компьютерная томография синусов используется при низкой информативности рентгенографии, признаках орбитальных или внутричерепных осложнений. Кроме того, исследование применяется для достоверной дифференциальной диагностики с другими патологиями. При необходимости сочетается с МРТ придаточных пазух носа.
- Пункцию решетчатой пазухи. Назначается сравнительно редко для определения характера патологического процесса путем забора материала для бактериологического, цитологического и гистологического анализа.
- Бактериологическое исследование. Проводится с целью идентификации патогенной флоры, подбора наиболее эффективного антибактериального препарата. Исследуемый материал – содержимое ячеек лабиринта, получаемое при пункции, реже – выделения из носа.

КТ придаточных пазух носа. Двухсторонний катаральный этмоидит
Дифференциальная диагностика
Дифференциальная диагностика острого этмоидита осуществляется с остеомиелитом фронтального отростка верхней челюсти, периоститом носовых костей, патологиями верхних зубов, воспалением носослезного мешка, нагноением врожденной кисты спинки носа и стрептококковым поражением кожи лица.
Хронический вариант заболевания требует дифференциации с другими формами синуситов, хроническим ринофарингитом, гипертрофическим ринитом, разрастанием аденоидных вегетаций, аденоидитом, кистой Торнвальда, доброкачественными или злокачественными новообразованиями носоглотки, носовых ходов.
Лечение этмоидита
Лечение легких форм патологии производится в амбулаторных условиях. Среднетяжелые, тяжелые и осложнённые этмоидиты требуют госпитализации пациента в отоларингологический стационар. Основными целями проводимой терапии являются купирование воспалительного процесса, восстановление нормальной аэрации, эвакуация жидкости из пазухи, предотвращение потенциальных осложнений. Программа лечения состоит из следующих пунктов:
- Антибактериальные препараты. Эмпирическая антибиотикотерапия проводится средствами широкого спектра: цефалоспоринами II-III поколения, защищенными аминопенициллинами. При получении результатов бактериологического посева схема лечения корректируется в соответствии с чувствительностью микрофлоры.
- Симптоматические средства. Для устранения отека назначаются сосудосуживающие капли, ватно-марлевые турунды c раствором адреналина, Н1-гистаминоблокаторы. При болевом синдроме и гипертермии используются НПВС. Для укрепления иммунитета применяются поливитамины и иммуномодуляторы.
- Оперативное лечение. К хирургическому вмешательству прибегают при хронических этмоидитах. Суть методики заключается в раскрытии ячеек внутриносовым (эндоскопическим) или внешним способом, дренировании их полостей с дальнейшим промыванием. При необходимости в ходе операции выполняют септопластику, полипотомию, иссечение тканей гипертрофированной нижней носовой раковины.
- Физиотерапия. Назначается после купирования острой фазы воспалительного процесса с целью ускорения процессов репарации и регенерации. Представлена электрофорезом с антибактериальными препаратами, фонофорезом с кортикостероидами, УВЧ, гелий-неоновым лазером.
Прогноз и профилактика
Прогноз при корректной, своевременно начатой терапии острого этмоидита благоприятный – в исходе наблюдается полное излечение. При хронических формах адекватная терапия позволяет достичь стойкой ремиссии. Неспецифические профилактические мероприятия основываются на укреплении общих защитных сил организма, предотвращении переохлаждения, полноценном лечении других отоларингологических патологий, системных заболеваний, эндокринопатий, вторичных иммунодефицитов. Большое значение в профилактике синусита имеют соблюдения рекомендаций относительно приема назначенных препаратов, ранняя коррекция врожденных аномалий развития анатомических структур области носоглотки, предотвращение травм лица.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Передние ячейки тесно контактируют и имеют общие сообщения с лобной пазухой и верхнечелюстной пазухи, а задние ячейки – с клиновидной пазухой, поэтому воспаление передних ячеек часто ассоциируется с воспалением лобной пазухи или верхнечелюстной пазухи, а воспаление задних ячеек – с клиновидной пазухой. При указанных ассоциациях нередко фигурируют такие названия, как гаймороэтмоидит, фронтоэтмоидит, этмоидосфеноидит. И хотя эти названия не фигурируют в официальной номенклатуре заболеваний, они, в сущности, отражают локализацию патологического процесса и определяют тактику лечения.
Острый риноэтмоидит имеет и другое название – острый передний этмоидальный риносинусит, отражающее анатомическую локализацию воспалительного процесса риногенного характера, поражающего передние ячейки решетчатой кости. Этиология, патогенез и патологоанатомические изменения при этом заболевании те же, что и при остром гайморите.
Симптомы острого риноэтмоидита делятся на местные и общие.
Местные симптомы характеризуются следующими признаками:
- ощущение полноты и распирания в глубине носовой полости и в лобно-глазничной области, обусловленные отеком и инфильтрацией слизистой оболочки передних ячеек решетчатой кости, заполнение их экссудатом, а также возникающим остеопериоститом их стенок; больной обычно замечает, что кожа и мягкие ткани в области внутренней комиссуры век одного или обоих глаз и основания пирамиды носа утолщены, пастозны, несколько гиперемированы и чувствительны при дотрагивании;
- спонтанные боли невралгического характера в лобно-глазнично-носовой области, сопровождающиеся диффузной цефалгией, переходящие в пульсирующие пароксизмы; эти боли усиливаются в ночное время, сопровождаются фотофобией, повышенной утомляемостью зрительной функции, усилением при зрительном напряжении;
- обструкция носовых ходов приводит к резкому затруднению носового дыхания;
- выделения из носа, сначала серозные, затем слизисто-гнойные с прожилками крови, обильные, создающие ощущение полноты в глубоких отделах носа даже после высмаркивания; у больного возникает постоянное ощущение инородного тела в глубине носа, зуда и жжения, которые вызывают у него приступы безудержного чиханья;
- гипосмия и аносмия обусловлены не только обструкцией обонятельной щели, но и поражением рецепторов органа обоняния.
При передней риноскопии выявляется выраженный отек в области обонятельной щели, который полностью ее закрывает и резко контрастирует с противоположной стороной при одностороннем поражении передних ячеек решетчатой кости. Средняя носовая раковина нередко увеличена, покрывающая ее слизистая оболочка отечна, гиперемирована и болезненна при дотрагивании. Нередко средняя раковина имеет вид двойного образования благодаря тому, что сверху и в области infundibulae ethmoidale наползает отечная слизистая оболочка в виде подушки, получившей название по имени описавшего это образование автора – подушечки Кауфманна.
В верхнем и среднем носовых ходах определяются слизисто-гнойные выделения. Для более четкого определения места их выхода необходимо при передней риноскопии проводить эффективную анемизацию Сслизистой оболочки верхнего отдела полости носа и среднего носового хода. На этой же стороне определяются отек век, кожи внутренней комиссуры глаза, области СлМ, гиперемия склеры, в особо выраженных случаях хемоз, резкая болезненность при пальпации слезной кости у корня носа (болезненная точка Грюнвальда). При пальпации глазных яблок через закрытые веки на стороне поражения определяется болезненность глаза, иррадиирующая в верхние отделы полости носа.
Клиническое течение острого риноэтмоидита характеризуется следующими критериями:
- этиологическим и патогенетическим – ринопатические, челюстно-одонтопатические, баротравматические, механотравматические и др.;
- патоморфологическим – катаральные, секреторно-серозные, гнойные, инфекционно-воспалительные, аллергические, язвенно-некротические, остеитическис и др.;
- микробиологическим – гноеродная микробиота, вирусы, специфическая микробиота;
- симптомным – по преобладающему признаку (гинерсекреторная форма, гипертермическая, аносмическая, невралгическая и т. п.);
- по выраженности – сверхострые с выраженными общими симптомами и вовлечением в воспалительный процесс соседних тканей и органов (чаще наблюдаются у детей), острые, подострые (чаще наблюдаются у стариков);
- по осложнениям – интраорбитальные, интракраниальные, оптохиазмальные и др.;
- по возрасту – риноэтмоидит детей, лиц зрелого возраста и стариков.
Многие из указанных критериев в той или иной степени ассоциируются друг с другом, определяя общую картину острого риноэтмоидита, которая может эволюционировать в следующих направлениях:
- спонтанное выздоровление более всего свойственно катаральным риноэтмоидитам, которые проходят вместе с инициирующим их банальным насморком; спонтанное выздоровление может наступить при соответствующих условиях и при гнойном риноэтмоидите, для этого необходимо, чтобы причины, вызвавшие воспалительный процесс в решетчатой кости, были ликвидированы, и общая сопротивляемость организма инфекции была достаточной для ее преодоления; однако чаще всего при отсутствии необходимого лечения риноэтмоидита переходит в хроническую стадию с затяжным клиническим течением;
- выздоровление в результате соответствующего лечения;
- переход в хронический этмоидит, чему способствуют множество гетеропатогенных факторов (рецидивирующие риноэтмоидиты, хронические очаги инфекции, частые простудные заболевания, иммунодефицитные состояния, ряд факторов риска и т. д.).
Прогноз риноэтмоидита благоприятен, при осложненных формах – осторожный, поскольку при орбитальных осложнениях могут возникать нарушения, связанные с органом зрения, а внутричерепные (лептоменингит, суб- и экстрадуральный абсцессы и др.) могут представлять опасность для жизни. В отношении обоняния риноэтмоидит, вызванный банальной микробиотой, благоприятен. При вирусной этиологии, как правило, возникает стойкая аносмия.
Диагноз устанавливают на основании анамнеза, характерных жалоб больного и данных объективного обследования, в том числе рентгенографии околоносовых пазух. О наличии риноэтмоидита свидетельствуют два наиболее характерных симптома: слизисто-гнойные выделения, локализующиеся преимущественно в верхних отделах полости носа, и характерная по локализации и иррадиации боль. На рентгенограммах, производимых обычно в носоподбородочной и боковой проекциях, обычно определяется затенение ячеек решетчатой кости, нередко сочетающееся с понижением прозрачности верхнечелюстной пазухи.
Дифференциальную диагностику проводят в отношении обострения хронического этмоидита и острого воспаления других околоносовых пазух, для которых характерны свои клинико-диагностические особенности. Не следует упускать из вида возможность наличия спонтанной прозопалгии, обусловленной эссенциальной невралгией тройничного нерва.
Лечение риноэтмоидита в основном неоперативное, основанное на тех же принципах и методах, что и лечение острого гайморита. Прежде всего все средства должны быть направлены на уменьшение отека слизистой оболочки носа, особенно в области среднего носового хода и в верхних отделах полости носа для восстановления дренажной функции ячеек решетчатой кости. Для этого применяют те же медикаментозные средства и манипуляции, которые описаны выше при остром гайморита, исключая пункцию верхнечелюстной пазухи. Однако при сочетанном риногаймороэтмоидите и наличии патологического содержимого в верхнечелюстной пазухи, показаны меры по восстановлению аэрации и дренажа пораженной пазухи, не исключая ее пункцию. Для улучшения дренажа ячеек решетчатой кости допустима медиальная люксация средней носовой раковины.
Хирургическое лечение при риноэтмоидите показано лишь при осложненных остеонекротических формах этого заболевания, появлении признаков менингита, синус-тромбоза, абсцесса головного мозга. При риноэтмоидите вскрытие ячеек решетчатой кости всегда производят из внешнего доступа. Хирургическое вмешательство при риноэтмоидите проводят под общим обезболиванием, мощным прикрытием антибиотиков с налаживанием широкого дренажа послеоперационной полости и введением в нес соответствующих бактерицидных растворов.
Источник
