Воспаления кишечника и гинекология
Воспаление матки – инфекционно-воспалительный процесс, затрагивающий слизистую и/или мышечную оболочку. Может сопровождаться выраженными клиническими симптомами или протекать хронически с периодами обострений и ремиссий. Причиной воспаления является инфекция (кишечная палочка, микоплазмы, хламидии, энтеробактерии, анаэробные бактерии, вирусы), проникшие в матку. Путь заражения, как правило, восходящий – из нижерасположенных половых органов.
Причины развития кишечной инфекции в матке
Микроорганизм Escherichia coli является нормальными обитателем прямой кишки. При попадании во влагалище, а затем в маточную полость кишечная палочка вызывает воспаление. Это может произойти вследствие:
- неправильной техники подмывания;
- недостаточной гигиены половых органов;
- ношения тесного синтетического белья, стрингов;
- совмещения анального и вагинального секса;
- смены полового партнера.
Проникновению и размножению кишечной палочки в матке способствует низкий иммунитет, резкие перепады температуры, менопауза, эндокринные нарушения в организме. Заселение патогенной микрофлорой может быть связано со спринцеваниями, длительным приемом антибактериальных средств, хроническими инфекциями (общими и половыми).
Предпосылками занесения бактерии могут оказаться инструментальные медицинские манипуляции, выскабливание, гистеросальпингография, гистероскопия, введение внутриматочной спирали, травмы родовых путей при родах.
Мы подготовили для Вас список исследований, которые помогут разобраться с данной проблемой:
60 рабочиx дней
Микробиом – мочеполовая система (без интерпретации)
12000 руб
Подробнее
60 рабочиx дней
Микробиом кишечника
12000 руб
Подробнее
Симптомы кишечной инфекции в матке
Воспаление возникает в месте повреждения слизистого слоя, из-за отека он утолщается, становится рыхлым. При слабой иммунной защите кишечная инфекция может распространиться в мышечный слой матки. Признаки воспаления появляются через 3-4 дня после инфицирования эндометрия:
- субфебрильная или высокая температура;
- озноб;
- общее ухудшение самочувствия;
- боли внизу живота, отдающие в поясницу или область паха;
- выделения из влагалища гнойно-серозного характера, возможно с примесями сукровицы.
При хроническом воспалении в матке, вызванном кишечной инфекцией, женщины жалуются на нерегулярные менструации, постоянные ноющие тазовые боли, межменструальные мажущие кровянистые выделения.
Лабораторная диагностика позволяет выявить инфекцию и определить ее чувствительность к антибиотикотерапии. Тяжесть воспалительного процесса определяют по клиническому анализу крови. УЗИ позволяет подтвердить воспаление.
Лечение при кишечной инфекции в матке
Целями терапии являются:
- ликвидация кишечной палочки;
- предотвращение хронического воспаления;
- восстановление менструального цикла;
- сохранение репродуктивной функции женщины.
Как острый, так и хронический воспалительный процесс в матке, вызванный кишечной инфекцией, требует антибактериальной терапии. В целях симптоматического лечения применяют обезболивающие, общеукрепляющие и иммуностимулирующие средства, пробиотики с лактобактериями. Для терапии поврежденного эндометрия и восстановления цикла менструации используют физиотерапию.
Профилактика кишечной инфекции в матке
Поскольку основной путь заражения восходящий, важно не допускать проникновение Escherichia coli во влагалище. Для предупреждения попадания кишечной инфекции во влагалище, а затем в матку рекомендуется:
- подмываться спереди назад;
- не злоупотреблять спринцеваниями;
- поддерживать интимную зону в чистоте и сухости;
- подмываться после мочеиспускания, полового акта;
- отказаться от использования дезодорированных средств интимной гигиены;
- избегать незащищенных половых контактов.
В медико-генетическом центре «Геномед» можно пройти исследования на склонность к заболеваниям внутренних органов и обнаружить предпосылки к дисфункциям иммунной системы.
КИШЕЧНАЯ ИНФЕКЦИЯ ЭТО ОЧЕНЬ НЕПРИЯТНО И МЫ ХОТИМ ВАМ ПОМОЧЬ!
ПОЭТОМУ КОНСУЛЬТАЦИЯ СПЕЦИАЛИСТА ДЛЯ ВАС – БЕСПЛАТНО!
ДЛЯ ЕЕ ПОЛУЧЕНИЯ ЗАПОЛНИТЕ ФОРМУ И НАЖМИТЕ ПОЛУЧИТЬ КОНСУЛЬТАЦИЮ
Нажимая на кнопку получить консультацию, Вы соглашаетесь на обработку персональных данных
Источник
Одной из распространенных патологий пищеварительной системы является воспаление кишечника. У женщин, в равной степени, как и у мужчин, болезнь встречается с одинаковой частотой, но причины могут быть разными. Результат заболевания – длительный гастроэнтеритный процесс, распространяющийся по слизистой оболочке органа. На начальной стадии появляются единичные очаги, которые в запущенном состоянии затрагивают несколько отделов тракта.
Признаки воспаления кишечника
Независимо от точной локализации патологии, проявляются общие симптомы:
- Распирающая или сдавливающая болезненность в животе.
- Тошнота, связанная с едой.
- Рвотные позывы после еды, приводящие к заметному облегчению.
- Хроническое вздутие из-за нехватки ферментов.
- Проблемы дефекации от диареи до многодневных запоров.
- Заметная потеря массы тела, нехватка железа, приводящая к анемии.
- Повышение температуры тела.
Причины воспаления кишечника
Существует несколько групп факторов, приводящих к развитию патологии. Самыми распространенными из них выступают различные инфекционные поражения, вызванные вирусными, бактериологическими или простейше-клеточными патогенами. Часто встречается и гельминтное заражение.
При диагностированном ранее аутоиммунном заболевании возникает подозрение на выработку антител, направленных на уничтожение собственных клеток, из которых состоит слизистая оболочка. Не исключена врожденная предрасположенность к недостаточной выработке ферментов, необходимых пищеварению. Неправильно сбалансированный рацион, злоупотребление жареной и острой пищей ведут к изменению состава микрофлоры.
Фиксируются отдельные случаи, когда возникает временное воспаление кишечника. У женщин в период беременности изменяются метаболические процессы, иммунная система ослабевает, чтобы организм мог легче выносить «инородное» тело в виде плода.
Диагностика
 При появлении первых признаков расстройства следует обратиться к узкопрофильному специалисту – гастроэнтерологу. На первой стадии постановки диагноза проводятся лабораторные анализы, назначается гастроскопия и другие эндоскопические способы обследования. Если больному запрещено проводить инвазивную диагностику (с проникновением эндоскопических инструментов), применяется не менее информативная и безопасная технология МРТ.
При появлении первых признаков расстройства следует обратиться к узкопрофильному специалисту – гастроэнтерологу. На первой стадии постановки диагноза проводятся лабораторные анализы, назначается гастроскопия и другие эндоскопические способы обследования. Если больному запрещено проводить инвазивную диагностику (с проникновением эндоскопических инструментов), применяется не менее информативная и безопасная технология МРТ.
В процессе сканирования в кишечные полости вводится окрашивающий препарат, который выделяет рельеф внутренней поверхности слизистой оболочки. На снимках отображаются зоны, в которых протекает воспаление кишечника. При этом пациент не испытывает боли от процедуры, так как магнитно-резонансная съемка внутренних структур проходит «дистанционно». Человек просто лежит внутри аппарата, а сканеры делают послойные фотоизображения изучаемого отдела.
Лечение патологии
После постановки диагноза разрабатывается персональная восстановительная стратегия, которая включает:
- прием медикаментов направленного действия;
- этиотропная терапия, избавляющая от первопричины заболевания;
- диетические правила;
- патогенетическое воздействие, выводящее токсины;
- симптоматическое лечение.
При малой эффективности традиционной терапии рассматривается вопрос о хирургическом вмешательстве.
Оценка эффективности терапии
 После проведенной терапии требуется повторная диагностика. Для этого используют тот же метод МРТ, так как он полностью безопасен при частом использовании. Для сканирования нужно специальное оборудование, которое есть не в каждой государственной клинике. Для поиска ближайшего центра томографии воспользуйтесь фильтрами сайта. Введите наименование услуги, изучите список медучреждений, сравните цены, выберите лучшее предложение и запишитесь на исследование через портал со скидкой от сервиса.
После проведенной терапии требуется повторная диагностика. Для этого используют тот же метод МРТ, так как он полностью безопасен при частом использовании. Для сканирования нужно специальное оборудование, которое есть не в каждой государственной клинике. Для поиска ближайшего центра томографии воспользуйтесь фильтрами сайта. Введите наименование услуги, изучите список медучреждений, сравните цены, выберите лучшее предложение и запишитесь на исследование через портал со скидкой от сервиса.
Автор: Лаева Алина Вадимовна
Терапевт, блоггер
Источник
Воспаление по женски – это народный термин и если обобщать статистику, именно с такими проблемами чаще всего обращаются женщины к врачу.
Воспалительный процесс – это ответная реакция организма на раздражитель, который может быть механическим фактором, травмой или же иметь инфекционную природу.
У человека предусмотрен защитный механизм, предотвращающий естественный уровень атаки патогенных микроорганизмов – это кислотно-щелочной баланс наружных половых органов, слизистой, а также и собственная микрофлора, способная противостоять инфекции
Но современные условия жизни, культура питания и половая свобода привели к значительному снижению собственных ресурсов.
К факторам риска относятся следующие:
- Снижающие иммунитет – стрессы, частые заболевания, использование антибиотических средств для лечения;
- Механические повреждения – аборты, роды, внутриматочные манипуляции, удаление новообразований, диагностические выскабливания, грубые половые контакты, хирургические вмешательства;
- Изменяющие естественный PH – алкоголь, избыток сладкого, неправильная гигиена;
- Инфекционные – незащищенные половые контакты.
В гинекологии выделяется несколько основной направлений по месту локализации очага и по типу инфицирования.
Инфекционные заболевания бывают:
- Неспецифического характера, вызванные условно патогенной микрофлорой, такой как: грибы(известные Candida), стрептококки, кишечная палочка, стафилококки, клебсиелла, энтерококки и другие.
- Специфические, когда возбудителем являются абсолютные патогены, такие как гонококки, микоплазма, трихомонада, хламидия.
Воспалительные заболевания по локализации очага
Несмотря на многообразие опасности, организм человека имеет удивительную способность сохранять собственное здоровье. Так, если происходит инфицирование в нижних отделах, то устройство цервикального канала не позволяет в большинстве случаев перейти инфекции вверх и защищает основное достояние женского тела – матку, но запущенные болезни приводят к осложнениям.
Соответственно и способы как и чем лечить воспаление женских органов также подразделяются.
Заболевания нижнего отдела половых органов
Наружные половые органы – это большие и малые половые губы и предверие влагалища. Парные железы бартолиновые, находящиеся в области половых губ также относятся к наружным органам.
Наиболее распространенные заболевания:
- вульвит – воспалительный процесс наружных половых органов. Чаще возникает, как следствие других заболеваний;
- кольпит – воспаление влагалища;
- бартолинит – является следствием закупорки желез;
- цервицит – процесс происходящий в области шейки матки;
- эндоцервицит – воспаление слизистой канала шейки матки.
Заболевания сопровождаются дискомфортом во время полового контакта, жжением и зудом, отечностью, появлением выделений, имеющих неприятный запах. Однако, воспалителение в области шейки матки могут проходить менее заметно, не доставлять длительное время дискомфорт, а обнаружиться лишь при развитии сопутствующих: вульвита, кольпита.
Заболевания верхнего отдела половых органов
Самые частые патологические процессы – это:
- эндомиометрит – воспаление глубоких слоев тканей матки;
- пельвиоперитонит – воспаление тканей брюшной полости в области малого таза;
- параметрит – воспаление околоматочной соединительной ткани;
- сальпингоофорит или аднексит – воспаление яичников и маточных труб.
Эти заболевания сопровождаются болями внизу живота, гнойными выделениями, повышением температуры и представляют серьезную угрозу здоровью. В случае несвоевременного и правильного лечения врачах приходится прибегать к хирургическому вмешательству.
Любые заболевания женской половой сферы приводят к нервному напряжению и раздражительности, и имеют довольно серьезные последствия. Одним из самых травмирующих является бесплодие.
Исходя из разной природы возникновения гинекологических болезней естественно разный подход к лечению. И самый первый шаг – это точная постановка диагноза и нахождение причины. Важно один раз в год посещать врача-гинеколога, даже если нет никаких жалоб.
Гинеколог прием ведет в соответствии с требованиями диагностики: сбором анамнеза, жалоб, осмотра, учета анализов и, зачастую, необходимо сделать УЗИ.
Даже при распространенном у многих аднексите нет единого ответа, чем лечить женские воспаления придатков. Важно выстроить терапию таким образом, чтобы не притупить симптоматику и погасить острый процесс, а действительно вернуть здоровье. Недолеченные болезни переходят в хронические, а там уже сложнее решать чем лечить хроническое воспаление по женски, так как добавляется много сопутствующих и в дальнейшем трудно найти первичный источник. Поэтому врачи не рекомендуют заниматься самолечением.
Услуги медицинского центра Гераци позволяют каждой женщине получить помощь от врачей высокого профессионального уровня с максимальным комфортом. Можно посещать гинеколога в клинике или вызвать на дом, Сдать анализы, пройти УЗИ. На каждого пациента наш медицинский центр Ростов-на-Дону выделяет столько времени, сколько необходимо для качественной консультации. Оплата производится строго по тарифам без наценки за длительность приема и экспертность врача. Все цены можно посмотреть в разделе “Прайс”.
Узнать подробности можно по телефону круглосуточной горячей линии +7 (863) 333-20-11.
Источник
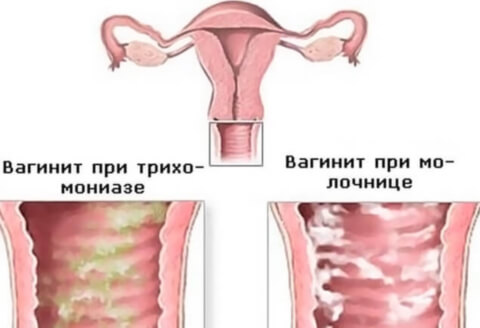
Воспаление влагалища (кольпит, вагинит) – гинекологическое заболевание, причиной которого является воздействие на слизистую оболочку влагалища различных неблагоприятных факторов – возбудителей инфекции, травм или эндокринных нарушений. Заболевание может протекать как в скрытой форме, так и с выраженной симптоматикой: зудом, жжением, обильными выделениями. Проявления заболевания чаще всего обостряются в период перед менструацией или сразу после ее окончания.
Воспалительный процесс может локализироваться в отдельной зоне слизистой оболочки влагалища (например, его преддверии), или же охватывать всю слизистую целиком. Локальный кольпит больше характерен для пациенток юного и пожилого возраста.
Виды воспалений
Различают такие виды вагинита: специфический и неспецифический, острый и хронический.
Неспецифический вагинит
Неспецифическое воспаление слизистой влагалища провоцируется условно патогенной микрофлорой. Микроорганизмы, которые являются частью обычной флоры, при неблагоприятных условиях начинают размножаться. Катализатором развития патологического процесса служат такие факторы:
- несоблюдение интимной гигиены;
- частая смена половых партнеров;
- спринцевания антисептическими растворами;
- использование некоторых средств контрацепции;
- склонность к аллергии;
- беременность;
- стресс;
- вирусные инфекции, вызывающие ослабление иммунитета;
- переутомление;
- травмы слизистой оболочки влагалища.
Неспецифический вагинит может быть бактериальным и кандидозным. Наиболее распространенные возбудители бактериальной инфекции – стафилококк, стрептококк, гарднерелла, кишечная палочка.
Специфический вагинит
Его развитие вызывают инфекции, передающиеся половым путем. К таким заболеваниям относят трихомониаз, гонорею, микоплазмоз, уреаплазмоз, хламидиоз.
Неспецифические воспаления влагалища лечатся при помощи антибиотиков, при обнаружении заболевания, необходимо обследовать и пролечить второго партнера.
Атрофический кольпит
Этот вид воспаления слизистой влагалища возникающий у женщин в период менопаузы, возникает вследствие гормональной дисфункции. Кроме того, это заболевание может наблюдаться у пациенток детородного возраста, перенесших удаление яичников, а также во время приема лекарств, которые влияют на выработку эстрогена.
Атрофический кольпит диагностируется у большинства женщин, спустя 3-4 года после наступления климакса. Проявляется ощущением сухости и дискомфорта во влагалище. Из-за недостатка женских гормонов его слизистая оболочка истончается, это становится благоприятным фактором для развития условно-патогенной флоры.
Симптомы
Острый кольпит
Для этого заболевания характерно резкое появление ряда симптомов:
- зуд;
- боли во влагалище;
- жжение;
- обильные выделения;
- болью и дискомфортом во время мочеиспускания;
- ощущение тяжести внизу живота.
Во время осмотра выявляется отечность и покраснение слизистой влагалища. При воспалении она становится гиперчувствительной и может кровоточить в ответ на введение гинекологических зеркал. Иногда в процесс вовлекается шейка матки и другие органы женской половой сферы.
Характер выделений при остром кольпите зависит от возбудителя инфекции. Если это трихомонада, то выделения становятся желтовато-зеленые с ярко выраженным неприятным запахом; если грибок Кандида – белые творожистые.
Хронический кольпит
Возникает вследствие недолеченного острого кольпита. Патологический процесс переходит в латентную стадию с периодическими обострениями. При хроническом кольпите воспалительный процесс также может распространиться на все женские половые органы (шейку матки, матку, фаллопиевы трубы и яичники).
Диагностика воспаления влагалища

Диагностика кольпита осуществляется при помощи таких методов исследования:
- гинекологический осмотр;
- взятие мазка на флору и чувствительность к антибиотикам (для назначения эффективной антибактериальной терапии);
- ПЦР-диагностика возбудителей инфекций.
В зависимости от выявленной причины заболевания, может быть назначена консультация дополнительных специалистов: иммунолога, эндокринолога, гастроэнтеролога.
Лечение
Воспаление влагалища лечится комплексно. Пациентке назначаются препараты для наружного и внутреннего применения:
- антибиотики;
- иммуномодуляторы;
- спринцевание растворами с противомикробными свойствами;
- диета с исключением из рациона острых и копченых блюд, алкоголя, большого количества углеводной пищи.
Источник
Хронические тазовые боли у женщин
Тазовые боли (боли внизу живота, иногда в крестце, прямой кишке, влагалище) могут носить разный характер. Прежде всего, боли могут быть острыми или хроническими. Причины у этих двух видов болей значительно различаются, а значит, различается и лечение.
Острая боль – это внезапно возникшая сильная боль, продолжающаяся несколько часов или дней. Острая боль может сопровождаться повышением температуры тела, тошнотой, рвотой, проблемами с кишечником, резкой слабостью и недомоганием. В случаях острой боли, особенно в сочетании с описанными выше жалобами, необходимо экстренно проконсультироваться с врачом – так нередко проявляются острые хирургические заболевания (например, аппендицит, холецистит, кишечная непроходимость и другие). Острой болью проявляются практически любые воспалительные заболевания матки и придатков, внематочная беременность, перекрут или разрыв кисты яичника, цистит и пиелонефрит (воспаление мочевого пузыря и/или почек), энтерит и колит (воспаление кишечника), а также ряд других состояний, требующих немедленной помощи.
Симптомы хронических тазовых болей
Под симптомом хронических тазовых болей понимают периодически повторяющиеся или постоянные боли внизу живота (в области крестца, прямой кишки, влагалища) в течение нескольких месяцев или даже лет. Причины хронических тазовых болей значительно отличаются от причин острой боли, поэтому их и выделили в отдельное понятие. Хронические тазовые боли встречаются чрезвычайно часто – у каждой шестой женщины. Боли относительно редко бывают вызваны какой-либо одной причиной, а чаще сочетанием различных факторов. Поэтому диагностические и лечебные методы весьма разнообразны. Нередки и случаи, когда явных причин болей выявить не удается, но и для таких случаев разработана определенная стратегия лечения, которая требует взаимопонимания и сотрудничества между врачом и пациентом.
Каковы причины хронических тазовых болей?
Болями внизу живота могут проявляться совершенно разные заболевания. Далеко не все из них относятся к гинекологическим. В некоторых случаях требуется консультация и обследование у других специалистов: урологов, неврологов, гастроэнтерологов, проктологов, психологов и психотерапевтов. Диагностический поиск начинается от постановки первичного диагноза – хроническая тазовая боль – и развивается в направлении к конкретному диагнозу (таблица
| Хронические тазовые боли | Гинекологическая боль | Эндометриоз |
| Особенности анатомического строения половых органов, нарушения гормонального фона | ||
| Вульводиния (боль в области промежности и входе во влагалище) | ||
| Хроническое воспаление половых органов | ||
| Образования (доброкачественные и злокачественные) матки и яичников | ||
| Опущение матки и стенок влагалища (пролапс тазовых органов) | ||
| Урологическая боль | Интерстициальный цистит | |
| Инфекции мочевых путей | ||
| Мочекаменная болезнь | ||
| Опухоли мочевого пузыря | ||
| Спаечная болезнь | Последствия операций, травм, инфекции | |
| Проктологическая (кишечная) боль | Анальная трещина, геморрой, проктит | |
| Синдром раздраженной кишки | ||
| Опухоли кишечника | ||
| Неврологическая боль | Радикулит, неврит, грыжа межпозвонкового диска | |
| Попадание нерва в хирургический шов после операций на органах малого таза и передней брюшной стенке | ||
| Сосудистая боль | Варикозное расширение вен малого таза, венозный застой | |
| Костно-мышечная боль | Заболевания суставов, мышц, костной системы | |
| Спазм мышц (дисфункция) тазового дна | ||
| Психологические и психиатрические причины | Депрессия, перенесенное насилие |
Как выясняют причину болей? Диагностика
Диагностический поиск причин тазовых болей невозможен без тщательного анализа жалоб женщины и истории болезни. Здесь важно все: характер (тянущая, режущая, давящая и т.п.) и локализация боли (посередине, справа, слева, в области крестца, прямой кишки, мочевого пузыря), ее длительность, при непостоянной боли – частота ее появления, связь с провоцирующими факторами (движение, положение тела, особенности диеты, мочеиспускание, половой контакт).
Чрезвычайно важна связь с менструальным циклом (во время менструации, после, между менструациями, перед ними) и данные о предшествующих беременностях или сопутствующем бесплодии. Выяснение этой связи нередко дает ключ к пониманию причин заболевания. Кроме того, врач должен знать все об особенностях менструального цикла и половой жизни женщины, а также о любом имевшемся венерическом заболевании и влагалищных выделениях.
Поскольку боли нередко бывают связаны с другими органами, врач должен подробно расспросить о функции кишечника и мочевых органов, сопутствующих заболеваниях костно-мышечной системы, перенесенных ранее операциях.
Обязательно производится общий и гинекологический осмотр. Уже на этом этапе можно исключить возможность крупной тазовой патологии (опухоли), а также установить локализацию болезненных ощущений.
На основании опроса и осмотра врач уже сможет выделить некоторые разновидности болевых синдромов, что значительно сужает и облегчает дальнейший поиск причины. К таким синдромам относятся:
- Диспареуния – болезненный половой контакт
- (Альго)дисменорея – болезненные менструации
- Овуляторная боль – циклическая боль в середине менструального цикла, связанная с овуляцией
- Боль в области влагалища, наружных половых органов и промежности (может быть связана с инфекцией, опухолью, нейропатией, вульводинией)
- Болезненный мочевой пузырь (причины – инфекционный процесс, интерстициальный цистит, камни и опухоли мочевого пузыря, последствия перенесенных операций)
- Боль, связанная с наполнением и опорожнением кишечника
- Нейропатии седалищного, срамного нервов
Дополнительные исследования.
Врач берет на анализ выделения из влагалища и из канала шейки матки, чтобы исключить возможность инфекционного заболевания. Рекомендуется проведение цитологического исследованиясоскоба с шейки матки. Всегда производится ультразвуковое исследование органов малого таза. В ряде случаев (подозрение на эндометриоз ректо-вагинальной перегородки, забрюшинные опухоли, подозрение на патологию лимфатических узлов малого таза) производится магнитно-резонансная томография.
Большинство пациенток с тазовой болью нуждаются в проведении диагностической лапароскопии. Лапароскопия является наиболее полезным малоинвазивным методом исследования, позволяющим непосредственно осмотреть органы малого таза и всю брюшную полость. Лапароскопия – это единственный достоверный метод определения очагов эндометриоза на брюшине, а также спаек. Если во время лапароскопического осмотра выявляются образования придатков, очаги эндометриоза, спайки, то во время этого же вмешательства осуществляется их хирургическое лечение. Именно поэтому лапароскопия является незаменимым методом исследования и первым (а иногда и достаточным) методом лечения выявленных заболеваний.
При подозрении на соответствующие заболевания смежных органов, проводится обследование и лечение у уролога, гастроэнтеролога, проктолога, невролога, психотерапевта. Соответственно, в зависимости от предполагаемого диагноза, врач назначит дополнительное обследование.
Как лечить и можно ли вылечить хронические тазовые боли?
Лечение хронических тазовых болей – сложная, но в подавляющем большинстве случаев – разрешимая задача. Залог успешного лечения – это грамотная и полноценная диагностика. Если диагноз поставлен правильно, лечение наверняка будет эффективным.
Как уже было сказано, у тех пациенток, у которых при лапароскопии выявляется патология внутренних половых органов или спаечный процесс, лечение начинается тут же, под тем же наркозом, и оно часто бывает достаточным, чтобы ликвидировать боли, а иногда и сопутствующие проблемы с зачатием (бесплодие). Иногда, при доказательстве отсутствия физической причины болей, производится пересечение нервных волокон, несущих патологические болевые импульсы в центральную нервную систему от неизмененных половых органов.
В случае подтверждения наличия эндометриоза часто назначаются препараты из группы агонистов гонадотропин-релизинг-гормона (Золадекс, Диферелин, Бусерелин и др.), которые временно подавляют менструальный цикл, прерывая «порочный круг», создаваемый постоянной гормональной стимуляцией эндометриоидных очагов со стороны яичников. Эти препараты тормозят рост и активность эндометриоидных очагов, приводя к избавлению в том числе и от болей.
В некоторых случаях циклические боли, связанные с предменструальным синдромом, менструацией или овуляцией, хорошо лечатся назначением комбинированных гормональных контрацептивов илипрепаратами прогестерона. При дисменорее в качестве сопутствующего лечения также неплохо помогаютнестероидные противовоспалительные препараты (обезболивающие) и спазмолитики (перепараты, расслабляющие мускулатуру внутренних органов).
В ряде случаев, хороший эффект дает физиотерапевтическое лечение, особенно когда причины болей оказываются не до конца понятными либо они связаны с повреждением нервов, последствиями родовых травм, нарушением тонуса мышц тазового дна. Нередко используются препараты из группы антидепрессантов, в том числе из-за их способности восстанавливать способность центральной нервной системы (головного мозга) адекватно оценивать поступающие из малого таза болевые нервные импульсы.
Так или иначе, лечение – это глубоко индивидуальный процесс, и для того, чтобы оно было эффективным, чрезвычайно важно следующее:
- Взаимопонимание с врачом, внимательное отношение врача к жалобам пациента и его страданию, оценка не только болевого синдрома, но и других сопутствующих проблем (бесплодие, нарушение менструального цикла, климактерические расстройства, заболевания различных органов).
- Достаточная квалификация врача, не ограничивающаяся знанием только гинекологической патологии, владение лапароскопической и открытой техникой тазовой хирургии.
- Доступность необходимой диагностической и физиотерапевтической аппаратуры, возможность получения консультации врачей различных специальностей./li>
Клиника «Андрос» удовлетворяет всем необходимым условиям для успешной диагностики и лечения хронических тазовых болей. В лечении женщин с тазовыми болями широко применяется лапароскопия. Известно, что предыдущее неадекватное обследование и лечение значительно ухудшает прогноз лечения боли и ведет к эмоциональным и психологическим расстройствам, значительно ухудшает качество жизни, снижает работоспособность, отрицательно сказывается на семейной жизни. Поэтому не тратьте понапрасну время и здоровье – обращайтесь к профессионалам.
Источник
