Воспаления кожи в виде круга
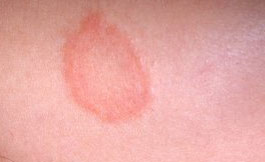
Кольцевидная эритема – поражение кожи различной этиологии, проявляющееся эритематозными высыпаниями различной (чаще всего кольцевидной) формы на кожных покровах туловища, нижних и верхних конечностей. Характеризуется длительным течением, тяжело поддается лечению. Диагностика кольцевидной эритемы основана на изучении анамнеза, данных осмотра и результатах различных серологических исследований, проводимых для исключения инфекционных заболеваний. Этиотропное лечение отсутствует, обычно осуществляют десенсибилизирующую терапию, применяют антибиотики и витаминные препараты. В ряде случаев высыпания исчезают при устранении провоцирующей патологии.
Общие сведения
Кольцевидная эритема (стойкая кольцевидная эритема, эритема Дарье, длительно протекающая эритема) – группа кожных заболеваний со сходными проявлениями – формированием кольцевидных и бесформенных эритематозных высыпаний. Одну из форм этого состояния в 1916 году описал французский дерматолог Ж. Дарье, в настоящий момент она носит название кольцевидной центробежной эритемы Дарье. Помимо этого типа заболевания существует еще несколько разновидностей патологии, различающихся между собой по возрасту развития, этиологии и клиническим проявлениям. Различные типы кольцевидной эритемы могут возникать у детей, подростков или лиц преклонного возраста. Большинство разновидностей эритемы одинаково часто диагностируются у мужчин и женщин, эритема Дарье в несколько раз чаще встречается у представителей мужского пола.
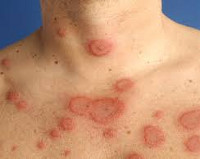
Кольцевидная эритема
Причины кольцевидной эритемы
Этиология и патогенез кольцевидной эритемы во многих случаях остаются неясными, имеются лишь предположении о влиянии тех или иных факторов. Ревматическая форма патологии обусловлена ревматическим поражением суставов, однако причина возникновения кожных проявлений пока не установлена. Мигрирующая кольцевидная эритема, чаще выявляемая у детей и подростков, вероятно, связана с различными вирусными и бактериальными инфекциями.
Наибольшее количество вопросов вызывает этиология кольцевидной эритемы Дарье. Развитие этой формы заболевания, предположительно, может быть обусловлено грибковой инфекцией кожи, аутоиммунными процессами и приемом некоторых лекарственных средств. Кроме того, эритема Дарье нередко возникает на фоне различных гельминтозов, что также свидетельствует в пользу аутоиммунного характера заболевания. Описано множество случаев появления кольцевидной эритемы на фоне тонзиллита, других воспалительных процессов, эндокринных расстройств и нарушений гормонального фона. Онкологи отмечают, что иногда кольцевидная эритема является частью паранеопластического синдрома. Таким образом, это состояние представляет собой особую форму реактивного дерматоза различной этиологии.
Симптомы кольцевидного дерматоза
Помимо выделения перечисленных выше форм кольцевидной эритемы (ревматической, мигрирующей, Дарье), в практической дерматологии существует классификация, составленная с учетом особенностей клинического течения, которое при общих чертах различается по характеру высыпаний, продолжительности и другим характеристикам. В настоящий момент выделяют четыре клинические формы кольцевидной эритемы. Первым симптомом всех форм является образование на поверхности кожи пятен красного цвета, иногда с кожным зудом. В последующем течение каждой формы приобретает свои характерные черты.
Шелушащаяся кольцевидная эритема чаще развивается при гельминтозах и паранеопластическом синдроме. Участок покраснения со временем начинает шелушиться, в центре выявляется незначительная пигментация кожи, покраснение становится менее выраженным. Рост образования продолжается по периферии, размер патологических очагов достигает 15-20 сантиметров. Изменения центральной части выражены слабо, что в сочетании с периферическим ростом приводит к возникновению характерных образований причудливой формы. Длительность существования очага может составлять несколько месяцев, после разрешения высыпаний кожа остается пигментированной. Часто образуются новые пятна и участки кольцевидной эритемы, при многолетнем рецидивирующем течении заболевания на теле больного выявляются причудливые узоры из участков эритемы и зон гиперпигментации.
Везикулярная кольцевидная эритема имеет неясную этиологию, обычно возникает на фоне сниженного иммунитета и эндокринных расстройств. Еще на стадии красного пятна по краям очага появляются небольшие пузырьки, наполненные серозной жидкостью. В дальнейшем, как и при шелушащейся кольцевидной эритеме, наблюдается периферический рост патологического очага с формированием участка гиперпигментации в центре. В процессе роста по краям очага постоянно образуются и исчезают небольшие везикулы. Течение данной формы кольцевидной эритемы хроническое рецидивирующее, высыпания могут исчезать через несколько недель или месяцев, сменяясь развитием новых очагов.
Простая кольцевидная эритема возникает при аллергии на продукты питания или лекарственные средства. Является наиболее легким вариантом заболевания, характеризуется достаточно быстрой трансформацией пятен в кольцевидные структуры. Шелушения кожи или образования везикул не происходит, единственным проявлением заболевания становится покраснение. Кольцевидные структуры бесследно разрешаются через несколько дней или даже часов после образования.
Стойкая кольцевидная эритема имеет неясную этиологию, сопровождается формированием небольших пятен и колец диаметром до 1-го сантиметра. Иногда в зоне поражения возникают везикулы или участки шелушения. Характерно длительное течение.
В литературе также описаны такие формы кольцевидной эритемы, как телеангиэктатическая, уплотненная и пурпурозная. Из-за незначительной распространенности (менее сотни случаев) некоторые дерматологи полагают, что указанных форм кольцевидной эритемы не существует, а описанные изменения являются другими кожными заболеваниями с формированием кольцевидных структур. Вопрос относительно справедливости такого мнения на сегодняшний день остается дискуссионным.
Диагностика кольцевидной эритемы
Диагноз «кольцевидная эритема» основывается на данных анамнеза и результатах дерматологического осмотра. В спорных случаях производят биопсию кожи в области патологических очагов. При осмотре дерматолога определяются эритематозные высыпания различных форм и размеров, часто в виде причудливых замкнутых линий и полос. В зависимости от формы кольцевидной эритемы наряду с покраснением кожи может наблюдаться шелушение, образование папул или везикул.
При изучении анамнеза пациента нередко выявляются заболевания, спровоцировавшие развитие данной формы реактивного дерматоза. Возможны глистная инвазия, микозы кожи, злокачественные новообразования, воспаление элементов полости рта и верхних дыхательных путей. При отсутствии перечисленных заболеваний больному могут быть назначены лабораторные и инструментальные исследования для оценки состояния различных органов и систем и определения причин развития кольцевидной эритемы. Особенно внимательно следует отнестись к возможности онкологического поражения, поскольку кольцевидная эритема иногда является проявлением паранеопластического синдрома.
Изменения в общем анализе крови при кольцевидной эритеме имеют неспецифический характер и, в основном, способствуют установлению природы провоцирующего фактора. Например, эозинофилия может свидетельствовать о глистной инвазии или аллергии, лейкоцитоз – об остром или хроническом воспалении. Достаточно часто при кольцевидной эритеме обнаруживается диспротеинемия – нарушение соотношения между отдельными фракциями белков плазмы. При гистологическом исследовании кожи обычно выявляется неизменный эпидермис с отеком и выраженной лейкоцитарной инфильтрацией дермы. Гистоиммунофлуоресцентный анализ подтверждает накопление иммуноглобулинов класса G у базальной мембраны эпидермиса. Дифференциальный диагноз кольцевидной эритемы проводят с себорейной экземой, кольцевидной гранулемой и сифилитической розеолой.
Лечение кольцевидной эритемы
Этиотропное лечение кольцевидной эритемы отсутствует, однако успешная терапия провоцирующего заболевания может значительно уменьшить проявления данного состояния. В зависимости от выявленной патологии проводят лечение микозов кожи, тонзиллита и заболеваний желудочно-кишечного тракта. При необходимости осуществляют санацию полости рта. В процессе лечения основного заболевания используют антибиотики, противоглистные средства и другие препараты. При наличии злокачественного новообразования план терапии определяют в зависимости от локализации, распространенности и вида неоплазии.
Наряду с лечением основного заболевания при кольцевидной эритеме проводят десенсибилизирующую терапию. Используют антигистаминные средства (цетиризин, хлоропирамин), хлорид кальция и тиосульфат натрия. Для нормализации обмена веществ пациентам назначают витаминотерапию, особенно витамины С, А и Е. Больным показана гипоаллергенная диета с увеличением количества углеводов в рационе. В тяжелых случаях для уменьшения воспалительных явлений применяют кортикостероиды (преднизолон). Местно наносят противозудные мази, при наличии везикул используют антисептические средства для предотвращения вторичной инфекции.
Прогноз и профилактика кольцевидной эритемы
В целом прогноз благоприятный. Данное состояние не угрожает жизни больного и при установлении причины развития в ряде случаев поддается полному излечению. При кольцевидной эритеме невыясненной этиологии прогноз ухудшается, поскольку специалисты могут только проводить симптоматическую терапию и осуществлять лечение выявленных заболеваний, возможно никак не связанных с поражением кожи. Иногда после интенсивной десенсибилизирующей терапии кольцевидная эритема постепенно исчезает, но через некоторое время возникает снова. В подобных случаях рекомендуется постоянно соблюдать гипоаллергенную диету, периодически принимать витамины и антигистаминные средства.
Профилактика заключается в своевременном лечении воспалительных заболеваний дыхательных путей, регулярной санации полости рта и предотвращении глистной инвазии. Больные кольцевидной эритемой должны регулярно посещать дерматолога даже в период ремиссии. В особо тяжелых случаях требуется постановка на диспансерный учет.
Источник
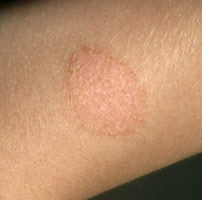
Круглые красные пятна на теле человека указывают на вероятное присутствие инфекции грибкового, аллергического или венерического генеза. Появляться они могут и по другим причинам, поэтому проводить любые мероприятия по борьбе с ними можно только после консультации врача и постановки верного диагноза. В представленной статье постараемся выяснить, что это красные круглые пятна на коже, почему могут появляться покраснения на коже в виде круга и как правильно осуществлять их лечение.
Причины формирования
Круглые красные пятна на коже могут появляться в результате воздействия длительных стрессовых ситуаций и нервных потрясений. Их излюбленной локализацией является лицо и грудь, обычно они бесследно исчезают через несколько часов.
Но в подавляющем большинстве случаев красные круглые пятна на коже появляются в результате реакций аллергического характера, чаще всего их диагностируют у детей до 5 лет. Они могут образовываться в результате:
- укусов насекомых,
- приема некоторых медикаментозных препаратов,
- реакции на шерсть животных,
- употребления некоторых продуктов питания,
- негативного влияния косметических средств.
Если красные круги на коже чешутся, это еще раз указывает на аллергическую реакцию. В данном случае нужно быть очень внимательным, ведь в тяжелых случаях может наблюдаться переход патологического процесса в отек Квинке или анафилактический шок.
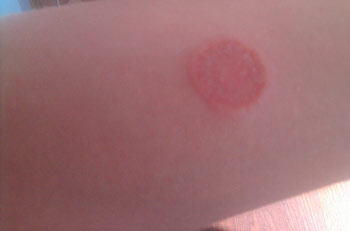
Существуют и такие случаи, когда круглые пятна на теле появляются после рождения. Их принято называть невусами, они могут иметь разнообразную окраску. Если красное круглое пятно на коже не чешется, то волнений не должно возникать, но лучшим вариантом будет все же обращение к доктору.
Белые круглые пятна на коже могут указывать на витлиго. Данное патологическое состояние не является опасным, однако также требует консультации квалифицированного специалиста.
Пятна на теле в виде кругов могут указывать на формирование таких болезней как:
- Стригущий лишай. Это грибковое заболевание, которое характеризуется тем, что круглое красное пятно на коже шелушиться. Наиболее чувствительными к данному патологическому состоянию являются дети в возрасте от 2 до 9 лет. Заразиться можно после контакта с больным человеком или животным.
- Трихофития. Данное патологическое состояние также относится к болезням грибкового характера. Проявляется оно появлением большого количества красных пятен на кожном покрове или волосистой части головы, которые отличаются размытостью границ. О формировании данного заболевания будет указывать красное круглое пятно на ноге, ягодице, шее или лице. Поверхность элементов сыпи в данном случае будет выстлана корками. Что касается заражения, то оно может произойти в результате использования с больным лицом одних и тех же гребешков, головных уборов и даже постельного белья.
- Атопический дерматит. Данное заболевание диагностируется чаще всего у детей, не достигших семилетнего возраста. Основной чертой элементов сыпи является то, что они имеют бледно-розовую окраску и очень сильно чешутся. При тяжелом течении патологического состояния может наблюдаться увеличение лимфоузлов, повышение температуры и недомогание.
- Дискоидная красная волчанка. О данном патологическом состоянии свидетельствует красный круг на коже, размеры которого очень быстро растут.
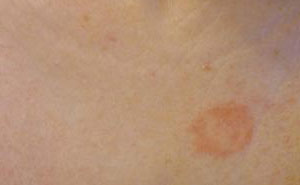 До появления подобных элементов сыпи могут привести переохлаждения, пребывания в течение длительного времени под открытым солнцем, а также механические травмы. С течением времени поверхность пятен покрывается чешуйками серого цвета, отделение которых приводит к появлению болевых ощущений. Любимыми участками локализации патологического процесса является грудь, ушные раковины, шея и носогубной треугольник. Однако не исключением является появление элементов сыпи на волосистой части головы, губах и слизистой оболочке ротовой полости.
До появления подобных элементов сыпи могут привести переохлаждения, пребывания в течение длительного времени под открытым солнцем, а также механические травмы. С течением времени поверхность пятен покрывается чешуйками серого цвета, отделение которых приводит к появлению болевых ощущений. Любимыми участками локализации патологического процесса является грудь, ушные раковины, шея и носогубной треугольник. Однако не исключением является появление элементов сыпи на волосистой части головы, губах и слизистой оболочке ротовой полости.
- Эпидермофития паховая. О данном патологическое состоянии свидетельствует красное пятно на внутренней стороне бедра или гениталиях. Оно может приводить к появлению дискомфортных ощущений в виде зуда. В тяжелых запущенных случаях наблюдаются большие красные пятна на коже, их размер могут быть таким как тарелка.
Инфицироваться можно во время телесного контакта с больным или через предметы личной гигиены.
- Псориаз. На начальных этапах формирования данного заболевания появляются красно-розовые пятна различного размера. С течением времени элементы сыпи могут сливаться между собой, а на их поверхности появляются чешуйки серого окраса. Что касается причин появления данной болезни, то они окончательно не выяснены, однако немалую роль играет наследственность и влияние стрессовых ситуаций. Эти красные круглые пятна на теле не чешутся и могут локализоваться на любых участках, однако чаще всего это голова, гибочные и разгибательные поверхности конечностей и поясничный участок.
Красное плотное пятно на коже может появляться также в результате нейродермита или экземы. Подобные элементы сыпи могут свидетельствовать и о венерических болезнях, особенно если локализуются в области гениталий.
Читайте также:
- Каковы причины появления розовых пятен на коже
- Почему возникают желтые пятна
Диагностические мероприятия
Для постановки правильного диагноза врач проводит общий осмотр пациента и сбор анамнестических данных.
После этого осуществляется микроскопическое обследование соскоба из зоны поражения, это позволяет исключить присутствие инфекции грибкового характера. Обязательным также является проведение общего анализа крови.
При наличии подозрений об аллергической реакции проводят тесты для определения типа аллергена. При необходимости может проводиться биопсия частицы кожного покрова, где локализуются элементы сыпи.
Лечение
При появлении красных пятен, которые не чешутся и не приносят болевых ощущений нужно, прежде всего, заподозрить аллергическую реакцию. В данном случае нужно устранить аллерген и принимать антигистаминные препараты, такие как:
- Супрастин,
- Кларитидан,
- Лоратадин.
Сыпь после данных процедур должна исчезнуть через несколько часов. Если же появляется зуд, шелушение или жжение, то в таком случае необходимо как можно быстрее обратиться за помощью к врачу.

Назначается также диетическое питание, необходимо избегать употребления:
- яиц,
- шоколада,
- цитрусовых,
- грибов,
- орехов.
Для устранения проявления зуда можно наносить на пораженные участки кожного покрова охлаждающую мазь с ментолом.
Если же элементы сыпи имеют инфекционное происхождение, то в таком случае оправданным будет назначение противовирусных препаратов.
Для борьбы с грибковыми заболеваниями используют аптечные средства:
- Клотримазол,
- Тербинафин в форме мази,
- Пимафуцин,
- Гризеофульвин,
- Ламикол,
- Флуконазол.
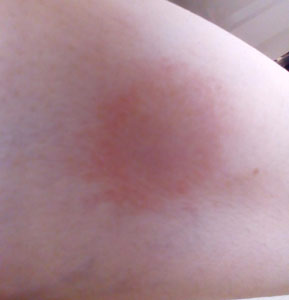 Если круглое красное пятно на руке или другом участке тела появилось в результате воздействия неврологических факторов, то вспомогательными будут успокаивающие средства и отвары из лекарственных трав.
Если круглое красное пятно на руке или другом участке тела появилось в результате воздействия неврологических факторов, то вспомогательными будут успокаивающие средства и отвары из лекарственных трав.
Для устранения проявлений экземы используют мазь Радевит, она изготовлена на основе витаминов, за счет чего оказывает регенерирующее воздействие на кожный покров. После нанесения на участки поражения наблюдается смягчение кожи и исчезновение шелушения. Вспомогательными будут также такие препараты как:
- Ирикар,
- Псориатен.
Особое внимание следует уделить состоянию иммунной системы, для скорейшего выздоровления рекомендуется принимать витаминно-минеральные комплексы, соблюдать режим труда и отдыха, а также правильно питаться.
Для устранения проявлений воспаления рекомендуется применять:
- Егзомега,
- Деситин,
- Элком,
- Бепантен.
Вот теперь вы и знаете, от чего может появляться круглое красное пятно на коже, и какими способами можно бороться с этим патологическим состоянием. Подведя итог, все же хочется акцентировать внимание на том, что если у вас или ваших близких появились маленькие или большие красные пятна на коже необходимо обратиться за помощью и ни в коем случае не заниматься самолечением. Ведь это может привести к очень плохим последствиям.
Загрузка…
Источник
На чтение 9 мин. Просмотров 3.1k.
Кожные болезни характеризуются нарушением структуры кожного покрова. Основными признаками их является появление покраснений на коже, сопровождающихся зудом.
Строение кожи
Кожный покров состоит из трех слоев:
- Эпидермис – верхний слой кожи, толщина которого составляет 1-3 мм. Состоит из ороговевших клеток, содержащих кератин. Он выполняет защитную функцию.
- Дерма – второй слой кожного покрова, состоящий из волокон соединительной ткани. Толщина этого слоя 1-3 мм. Благодаря дерме кожа очень эластична. Она имеет развитую сосудистую систему и нервные окончания
- Подкожная клетчатка – третий слой, состоящий так же из соединительной ткани. Он содержит множество жировых клеток, образующих подкожный жир, который выполняет защитную функцию для внутренних органов.
Виды заболеваний кожи и их фото
Гнойные заболевания кожи (пиодермии)
Этот вид болезни может быть обусловлен попаданием инфекции в кожный покров. Как правило, такими микроорганизмами могут быть:
- Стафилококк;
- Стрептококк;
- Кишечная палочка;
- Сине-зеленый гной.
Пиодермии могут быть двух видов:
- Инвазийные – распространение инфекции проходит в тканях человека;
- Неинвазийные – нагноения проходят на поверхности, не затрагивая внутренних тканей.
Симптомы возникновения гнойных болезней:
- Образование покраснений и воспалений;
- Зуд;
- Болезненные ощущения в области покраснения;
- В центре воспаления виден белый стержень гноя.
Самые распространенные пиодермии:
- Рожа;
- Абцесс;
- Фурункул;
- Фолликулит;
- Импетиго;
- Карбункул.
Отметим! При лечении пиодермий назначают антибиотики (мази, таблетки, инъекции), витамины и отшелушивающие средства. В тяжелых случаях применяется хирургическое вмешательство.
Грибковые инфекции (микозы)
Грибок кожи – самое распространенное заболевание. Практически каждый человек, хотя б единожды с ним сталкивался. В основном микозы можно вылечить самостоятельно, и только при запущенных формах следует обратиться к врачу.
Причинами возникновения грибковой инфекции может быть:
- Контакт с зараженным человеком, животным, растением;
- Попадание инфекции в поврежденный эпидермис;
- Ношение тесной обуви и одежды;
- Плоскостопие.
Симптомы недуга:
- Шелушение;
- Воспаление и покраснение кожного покрова;
- Образование волдырей;
- Зуд;
- Утолщение ногтевой пластины.
Примечание! При лечении микоза используются противогрибковые препараты. Медикаментозное лечение следует чередовать с народной медициной.
Паразитарные поражения кожи
Паразитарные поражения обусловлены попаданием под эпидермис паразитов, которые питаются за счет человека, и отравляют его ядами и продуктами своей жизнедеятельности. Помимо внутренних паразитов есть еще и внешние – вши и клещи.
Причины недуга:
- Слабый иммунитет;
- Заражение от домашних животных;
- Неблагоприятная окружающая среда;
- Контакт с зараженным.
Симптомами паразитарных поражений могут быть:
- Сильный зуд;
- Образование волдырей;
- Появление красных пятен;
- Повышенная температура;
- Быстрая утомляемость.
Основные виды паразитарных болезней кожного покрова:
- Чесотка – попадание под кожу чесоточного клеща.
- Педикулез –недуг, вызванный укусами вшей. Бывает трех видов: головной, лобковый, платяной.
- Демодекоз – болезнь, вызванная проникновением подкожных клещей. Характерным признаком является сильная сыпь на эпидермисе, похожая на угревую, и выпадение ресниц.
Лечение назначается дерматовенерологом. Он выписывает мази, которые следует применять строго по назначению.
Инфекционные и вирусные заболевания
Эти виды болезней обусловлены попаданием вируса под кожный покров. Они могут быть как врожденными, так и приобретенными. Передается заболевание контактным путем.
Симптомы вирусных и инфекционных болезней:
- Воспаление и покраснение;
- Зуд;
- Появление небольших пузырьков с жидкостью.
Самые распространенные болезни:
- Ветряная оспа (ветрянка);
- Герпес;
- Краснуха;
- Корь;
- Опоясывающий лишай;
Примечание! При долгом воздействии солнечных лучей недуг может прогрессировать.
Генетические заболевания
Эти болезни вызваны хромосомным нарушением целостности клеток.
Причины появления недуга:
- Воздействие ультрафиолетового излучения;
- Воздействие химикатов;
- Неблагоприятная окружающая среда;
- Прием алкоголя и наркотиков во время беременности.
Виды генетических заболеваний:
- Обыкновенный ихтиоз – недуг, поражающий детей от трех месяцев до двух лет.Окончательно формируется к 8 годам Характеризуется повышенным шелушением кожного покрова. Отсутствие потоотделения и слюноотделения.В основном дети, страдающие этой болезнью, отстают в развитии.
- Врожденный ихтиоз – врожденныйнедуг, признаки которого можно увидеть еще при беременности. Ороговевший слой эпидермиса охватывает так же ротовую полость, нос и уши. Это приводит к видоизменению некоторых органов.
- Эпидермолиз буллезный – болезнь, при которой кожный покров постоянно покрывается волдырями. Причины болезни неизвестны.
Дерматиты и нейродерматозы
Дерматит – воспаление кожного покрова под воздействием внешних или внутренних факторов.
Причины образования недуга:
- Длительное воздействие солнечных лучей;
- Постоянное трение и давление;
- Воздействие температур
- Нарушение функций сальных желез;
- Воздействие медикаментозных препаратов;
- Нервное напряжение
Виды дерматита:
- Отморожение;
- Опрелость;
- Потертость.
Нейродерматоз – болезнь, сопровождающаяся появлением высыпаний и зуда. Причиной возникновения является длительное нервное напряжение.
Виды заболевания:
- Кожный зуд;
- Нейродермит;
- Крапивница.
Папулосквамозные заболевания
Эти заболевания кожи, признаками которых является появление красных и розовых пятен на эпидермисе и шелушение.
Виды папулосквамозных болезней:
- Псориаз;
- Плоский лишай;
- Нитевидный лишай;
- Себорейный дерматит;
- Розовый лишай.
Эритемы
Эритема – это недуг, характеризующейсяобразованием розовых и красных пятен на кожном покрове. Причиной является расширение сосудов.
Этуболезнь можно разделить на два типа:
- Физиологическая эритема – кратковременный кожныйнедуг, появляющийся из-за нервных срывов, воздействия температур и химических веществ.
- Патологическая эритема – заболевание вызванное инфекционными заражениями, воздействием солнечных лучей, нарушением кровообращения.
Себорея
Себорея – это заболевание покрова головы, обусловленное повышенным выделением сальных желез.
Делится на два типа:
- Сухая –ломкость, истонченность волос.
- Жирная – сопровождается сильным зудом, появлением перхоти в виде желтых хлопьев.
Причины возникновения:
- Неблагоприятная окружающая среда;
- Нарушение обмена веществ;
- Генетическая предрасположенность.
Нарушение пигментации кожи
Причинами появления этого недуга являются:
- Избыточное количество пигмента;
- Частичное или полное отсутствие пигмента.
Типы недугов:
- Дипигментации (альбинизм);
- Веснушки;
- Витилиго.
Онкологические заболевания
Злокачественные опухоли с каждым годом все чаще встречаются среди пациентов онкологического отделения.
Их делят на два вида:
- Меланома – плоские и иногда бесцветные образования на кожном покрове. Выявить ее на ранних стадиях очень сложно.
- Базалиома – заболевание, сопровождающееся появлением красноватых бугорков на коже
Основная причина появления онкологических образований на коже – это воздействие естественных и искусственных ультрафиолетовых лучей.
Метаболические заболевания
Метаболический недуг связан с нарушением обмена веществ.
Разновидности:
- Липоидный некробиоз – болезнь, при которой происходит отложение жиров на некоторых участках кожного покрова;
- Кальциноз – отложение солей кальция;
- Амилоидоз – недуг, при котором в тканях скапливается амилоид.
Профессиональные заболевания
Профессиональные заболевания возникают под действием одного или нескольких вредных факторов на протяжении длительного периода.
Примеры профессиональных болезней:
- Профессиональная экзема;
- Профессиональный аллергический дерматоз;
- Масляный фолликулит;
- Свиная рожа;
- Профессиональный микоз.
Наиболее распространенные заболевания кожи
Акне
Акне – это недуг, сопровождающийся воспалением волосяных фолликулов и закупоркой пор. Угревая болезнь встречается у людей разного возраста, несмотря на то, что раньше она считалась подростковой.
Причины возникновения:
- Воздействие высоких температур;
- Повышенная влажность;
- Воздействие солнечных лучей;
- Использование некачественных косметических средств;
- Постоянное трение;
- Выдавливание прыщей;
- Реакция на медикаментозные препараты;
- Контакт с химическими раздражителями.
Лечение включает всебя:
- Применение антибактериальных препаратов (наружно и внутрь);
- Курс приема гормональных препаратов;
- Правильный уход за телом;
- Применение народной медицины.
Экзема
Экзема –это воспалительное заболевание кожи. Оно не заразно, то есть не передается контактным путем.
Причинами появления экземы могут быть:
- Негативное воздействие некоторых видов тканей;
- Аллергические реакции на продукты питания, медикаменты, пыльцу растений;
- Повышенное выделение пота;
- Ослабленный иммунитет;
- Нервное напряжение.
Следует обратиться к врачу при обнаружении таких симптомов, как:
- Появление покраснений и воспалений;
- Сильный зуд и жжение;
- Образование волдырей и мокнущих красных пятен;
- Сухость и шелушение.
Чаще всего экзема появляется на коже головы, лице, руках и ногах.
Герпес
Герпес –это самая распространенная вирусная болезнь, характеризующаяся появлением небольших пузырьков с жидкостью. Вирус герпеса может находиться в организме в стадии сна, проявляется только в моменты ослабления иммунитета. Болезнь является заразной.
Причины заражения герпесвирусом:
- Контакт с зараженным;
- Переохлаждение;
- Нервное напряжение и стрессы.
Признаками недуга может служить:
- Появление покраснений на коже и слизистой оболочке;
- Образование мелких пузырьков;
- Зуд;
- Болезненные ощущения при надавливании.
Меланома
Меланома – злокачественная опухоль на кожном покрове. Она образуется из пигментных клеток. Причиной появления этого образования служит повреждение ДНК меланоцита.
Это может случиться из-за:
- Воздействия естественного или искусственного ультрафиолетового излучения;
- Неправильного питания;
- Перенесенных ранее онкологий;
- Появления доброкачественных образований;
- Избыточного веса;
- Пониженного иммунитета.
Стоит насторожиться при обнаружении следующих симптомов:
- Изменение цвета– пятно может быть как намного темнее цвета кожного покрова, так и светлее.
- Появление зуда и жжения;
- Появление воспалений и покраснений;
- Выпадение волос в области поражения.
- Образование маленьких родинок вокруг одной большой;
- Уплотнение кожи.
При обнаружении всех этих признаков следует немедленно обратиться к врачу.
Опрелости
Опрелость – это недуг обусловленный воспалением кожного покрова. Как правило, образуется в местах складок.
Причины появления опрелостей:
- Аллергическая реакция;
- Непереносимость средств гигиены;
- Повышенное потоотделение;
- Медленный обмен веществ;
- Недержание мочи;
- Постоянное трение.
Как правило, этим заболеванием страдают дети и люди с избыточным весом.
Признаками опрелостей являются:
- Появление воспаленных красных пятен;
- Образование микротрещин и ран в местах поражения;
- Появление изъявлений.
Бородавки
Бородавка – это доброкачественные образования на поверхности кожи. Они могут располагаться в любом месте тела человека, в том числе и на лице. Размер их составляет в основном до 5 мм, но встречаются бородавки крупных размером.
Причиной появления бородавок является заражение вирусом папилломы.
Этим вирусом можно заразиться:
- При купании в загрязненном водоеме;
- При контакте с переносчиком вируса (сам переносчик может и не иметь бородавок);
- При образовании микротрещин;
- При снижении иммунитета;
- При нервном напряжении.
Симптомом появление бородавки является появление небольшого бугорка на поверхности кожи.
Примечание! Эти образования не наносят вреда здоровью, но при необходимости от них можно избавиться благодаря народной медицине или же путем хирургического вмешательства.
Причины кожных заболеваний
Внешние
- Постоянное трение;
- Воздействие ультрафиолетовых и других излучений;
- Температурное воздействие;
- Проникновение в кожный покров грибков, инфекций, бактерий;
- Заражение животными паразитами: вши и подкожные клещи.
- Контакт с зараженным человеком.
Внутренние
- Заболевания внутренних органов;
- Ослабление иммунной системы;
- Авитаминоз;
- Повышенное потоотделение;
- Аллергическая реакция на косметические средства, продукты питания и лекарственные препараты.
- Нарушение обмена веществ.
Методы диагностики болезней кожи
При обнаружении, каких-либо патологий на коже не следует приступать к самолечению, для начала стоит посетить врача. Он назначит ряд исследований для определения заболевания, и, исходя из этого, будет назначать лечение.
Анализы, которые потребуется сдать, для определения вида патологии:
- Общий анализ крови;
- Биохимический анализ крови;
- Соскоб с места поражения;
- Биопсия (при необходимости);
- Тест на аллерген;
- Тест на ЗППП;
- УЗИ внутренних органов.
Примечание! От большинства болезней кожного покрова невозможно полностью вылечиться, но соблюдая элементарные правила гигиены и другие общие рекомендации, можно поддерживать их в стадии сна.
Источник
