Что такое воспаление роговицы

 Кератит — воспаление роговицы глаза. Роговица в центре толщиной около 0,6 мм, во внешней области около 0,8 мм, диаметр — около 11,5 мм.
Кератит — воспаление роговицы глаза. Роговица в центре толщиной около 0,6 мм, во внешней области около 0,8 мм, диаметр — около 11,5 мм.
При кератите воспаляется один или несколько слоев. В зависимости от причины кератит протекает совершенно по-разному.
Если воспаление ограничивается поверхностью роговицы, развивается небольшое помутнение. Если более глубокие слои воспаляются, в пораженном месте образуется более плотная мутность, которая проявляется, как беловатое пятно.
Почему воспаляется роговица глаза
Кератит имеет несколько причин развития. Различают инфекционные и неинфекционные причины. К инфекционным относят:
- бактерии;
- грибы;
- вирусы;
- амебы.
Возбудитель передается при контакте с чужими полотенцами, косметикой, попадает в глаза через загрязненную воду в бассейне и контактные линзы. Инородное тело тоже вызывает инфекцию.
Общие возбудители:
- пневмококки;
- стафилококки;
- хламидии;
- герпес.
Кроме того, экологические факторы и некоторые заболевания могут вызвать неинфекционную форму болезни. Причины:
- раздражение из-за сильного УФ-излучения;
- травма инородными телами;
- сахарный диабет;
- ревматоидный артрит или синдром Шегрена;
- опухоли;
- послеродовые кровоизлияния в мозг;
- неполное закрытие век при параличе лицевого нерва;
- аутоиммунные заболевания;
- ВИЧ-инфекция;
- саркоидоз.
Некоторые факторы риска могут играть важную роль в причинах, лежащих в основе кератита. Факторы риска, которые могут способствовать воспалению роговой оболочки, включают:
- нарушение слезоотделения;
- контактные линзы;
- лекарства, подавляющие иммунную систему.
Виды кератита
Классификация кератита в зависимости от причины появления:
- Бактериальный кератит. Более 90 процентов случаев вызвано бактериями. В основном стрептококками, стафилококками, синегнойной палочкой. Если поверхность роговицы имеет небольшие повреждения, возбудители могут проникать и сначала распространяются в эпителиальный слой, затем проникать в строму. В тяжелых случаях развивается рубцевание, нарушающее зрение (лейкома).
- Вирусный кератит (герпетический) — часто вызван очень вирусами простого герпеса, реже ветряной оспы. Если на губах появляются пузырьки герпеса, следует проявлять особую осторожность, чтобы не переносить вирус в глаза руками.
- Акантамебный — крошечные одноклеточные клетки попадают в глаза через загрязненную воду в бассейне, контактные линзы. Инфекция очень редка и приводит к серьезному повреждению, если ее не лечить.
- Грибковый — развивается вследствие грибковой этиологии, Чаще возбудителями являются Aspergillus и Candida albicans.
- Травматический — повреждение целостности роговой оболочки посторонними предметами, в результате ушиба или травмы.
Выделяют фотокератит, хронический острый, посттравматический, диффузный.
 Различают 7 типов заболевания по форме воспалительного процесса — кератоувеит, дисковидный, буллезный, пигментозный, фликтенулезный, точечный, акне, дисковидный. По степени поражения выделяют поверхностный и глубокий, а в зависимости от локализации — центральный, периферический и парацентральный кератит.
Различают 7 типов заболевания по форме воспалительного процесса — кератоувеит, дисковидный, буллезный, пигментозный, фликтенулезный, точечный, акне, дисковидный. По степени поражения выделяют поверхностный и глубокий, а в зависимости от локализации — центральный, периферический и парацентральный кератит.
Симптомы
Симптомы заболевания могут сильно отличаться, они зависят от причины и места локализации. При воспалении внешнего слоя роговицы (эпителия) на поверхности возникает серо-беловатое помутнение. Если воспаление влияет на толстый слой роговой оболочки— строму, обнаруживается инфильтрат, который проявляется, как беловатое пятно.
Бактерии вызывают сильную боль в глазу и светобоязнь, блефароспазм. Обычно происходит одновременно с конъюнктивитом, проявляющимся покраснением, слезотечением. Из пораженного органа выделяется гнойный секрет.
Если возбудители проникают в более глубокие слои роговицы, возникает язва. В частности, ползучая язва. Если ее не лечить, приведет к ириту с накоплением гноя в передней камере глаза.
Следующие симптомы указывают на воспаление роговицы:
- жжение;
- чувство инородного тела в глазу;
- зуд;
- рефлекторное сжатие век;
- ухудшение зрительного восприятия;
- отечность.
Фото


Диагностика
Если есть подозрение на воспаление роговицы, врач уточняет, какие жалобы беспокоят пациента, спрашивает о предыдущих воспалениях и проверяет остроту зрения.
Затем офтальмолог исследует роговицу с помощью щелевой лампы. Устройство является своего рода микроскопом, который позволяет окулисту рассмотреть все слои роговой оболочки с увеличением до 40 раз. С помощью щелевой лампы он обнаружит возможные повреждения поверхности (эпителия), изменения в среднем (строме) или внутреннем слое (эндотелие).
При подозрении на бактериальную форму берут мазок с конъюнктивы и роговой оболочки. Определяется тип возбудителя, что позволяет назначить эффективное лечение.
Окрашивание красителем позволяет обнаружить патологические изменения на роговице. Позволяет сделать выводы о качестве слезной пленки. Если глаз смачивается недостаточно, краситель остается на нем.
Лечение
 Лечение воспалительного процесса зависит от причины. Поэтому терапия инфекционного и неинфекционного кератита отличается. Кроме того, схема зависит от того, какой слой затронут воспалением.
Лечение воспалительного процесса зависит от причины. Поэтому терапия инфекционного и неинфекционного кератита отличается. Кроме того, схема зависит от того, какой слой затронут воспалением.
Медикаменты:
- Антибиотики используются, когда бактерии являются причиной инфекции роговицы. Назначают в виде глазных капель. Антибиотики действуют только против бактерий, не эффективны в отношении вирусов, грибков и других патогенов.
- Противогрибковые препараты — средства, убивающие грибы.
- Виростатики тормозят размножение вирусам. Снижается риск распространения и постоянного повреждения роговицы. Используются лекарства с активным компонентом ацикловиром.
- Противовоспалительные препараты (кортикостероиды — активный компонент кортизон) — дополнительно используют в качестве глазных капель, мази или крема при инфекционных формах заболевания. Они снимают покраснение, боль и купируют воспаление.
- Сухость лечат искусственными слезами. Глазные капли, увлажняющие глаза, облегчают симптомы.
Если роговица распространяется на более глубокие слои и угрожает осложнениями, используются системные лекарства. Антибиотики, противогрибковые препараты, виростатики и кортикостероиды применяют в виде таблеток или внутривенно в виде инъекций.
Если основные заболевания являются причиной воспаления роговицы, лечение начинается с них.
Домашние средства не устраняют причину, например, бактерии, вирусы или грибы. Они являются только дополнением, а не заменой лекарствам. Известное средство — евфразия. Растительные ингредиенты противодействуют раздражению и воспалению.
Главное условие при любом лечение — гигиенические меры. Правильный уход предотвратит распространение патогенов, заражение других людей. Гигиена:
- мыть руки с мылом перед и после прикосновения с глазами;
- без надобности не прикасаться к глазам;
- использовать личное полотенце, мочалку и косметику;
- ежедневно очищать контейнер для контактных линз;
- защищать глаза от УФ-излучения;
- при длительной работе за компьютером использовать увлажняющие капли.
В большинстве случаев кератит проходит через 2–4 недели. Однако после заболевания иногда остаются шрамы на роговице, которые ухудшают зрение, ослабляют роговицу, угрожают слепотой. В такой ситуации трансплантация роговицы — последнее средство. Вот почему так важно своевременное посещение врача и раннее лечение.
Последствия
Осложнения кератита:
- абсцесс;
- бельмо на глазу;
- гнойные выделения в передней камере;
- нагноение глаза;
- развитие вторичной глаукомы.
Последствий получится избежать, если своевременно обратиться к офтальмологу.
Полезное видео
Была ли статья полезной?
Оцените материал по пятибальной шкале!
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом – напишите комментарий ниже.
Что еще почитать
Источник
Воспаление роговицы глаза имеет второе название – кератит. Патология сопровождается помутнение, падением остроты зрения. В тяжелых случаях возможна слепота. Главная опасность недуга таится в осложнениях, к которым он может привести. Поэтому требуется срочная медицинская помощь. Из-за схожей симптоматики кератит часто путают с конъюнктивитом, но между этими болезнями нет ничего общего.
Причины развития воспалительного процесса

Спровоцировать появление аномалии способны два фактора. Первый заключается в проникновении патогенных микроорганизмов из окружающей среды. Также кератит вызывает попадание вредоносных бактерий из человеческого организма.
Причины воспалительного процесса, связанные с внешними факторами:
- Повреждения органа зрения различного происхождения, например, проникновение инородного тела;
- Ожог роговой оболочки в результате воздействия ультрафиолетового излучения;
- Воспаление вирусного происхождения;
- Поражение глаза грибками;
- Патологические инфекционные процессы.
Второй тип факторов также имеет вирусное либо инфекционное происхождение. Но в отличие от внешних причин, болезнетворные бактерии попадают на роговую оболочку не из окружающей среды, а вместе с кровеносным потоком из другого внутреннего органа. Например, если у пациента диагностирована инфекционная патология легких, легко может развиться воспаление и на роговице, поскольку вредители проникнут на оболочку через кровоток.
В большинстве случаев кератит развивается в результате инфекционной аномалии. Вызвать недуг способны такие микроорганизмы, как стрептококки, вирус герпеса и т.д.
У детей воспалительные процессы в роговице могут протекать на фоне ветрянки или кори. Помните о том, что у малышей все патологии развиваются в ускоренном режиме, соответственно повышается риск возникновения тяжелых осложнений. Поэтому при малейшем подозрении на кератит незамедлительно посетите медицинское учреждение.
Также привести к развитию воспаления в роговице может нарушение метаболизма и недостаток полезных веществ. Патология способна проявиться у абсолютного здорового человека, если он, например, носит контактную оптику.
Симптомы воспаления роговицы глаза

При развитии кератита у пациента отмечаются характерные признаки:
- Болезненные ощущения и резь в зрительном аппарате;
- Непереносимость яркого света как в помещении, так и на улице;
- Усиленное и неконтролируемое слезотечение;
- Чувство присутствия в глазу постороннего предмета или песка;
- Нарушение работы мускулатуры, отвечающей за движение органа зрения;
- Из-за отечности поверхности роговой оболочки становится мутной;
- Периодически появляются сильные головные боли;
- Рефлекторное подергивание глазного яблока;
- Резкое падение остроты зрения.
Возникновение одного или несколько симптомов должно послужить толчком к посещению окулиста. Таким образом вы не только выяснить причину ухудшения самочувствия, но и предотвратить развитие серьёзных проблем с глазами, вплоть до полной потери зрения.
Вернуться к оглавлению
Диагностика заболевания
В первую очередь доктору необходимо составить клиническую картину протекания недуга, поэтому он беседует с пациентом и выясняет имеющиеся симптомы. Затем проводится визуальный осмотр. Чаще всего дополнительные диагностические мероприятия не требуется. По результатам осмотра офтальмолог может выявить следующие отклонения:
- Появление на поверхности роговой оболочки изъязвлений разного размера. Их количество и диаметр зависят от объема поврежденных тканей;
- Краснота глазного яблока, которая появляется в результате расширения сосудов в зрительном аппарате и образование новой сосудистой сетки;
- Внутренняя отёчность, сопровождающаяся помутнение роговой оболочки.
Хотя заболевание видно и невооруженным взглядом, подбирать терапию и ставить окончательный диагноз должен только врач.
Возможные осложнения

Перечень серьезных последствий от кератита не слишком обширен. При прогрессировании недуга и без наличия грамотной терапии, на поверхности роговой оболочки формируются рубцы и участки с помутнением. Все это негативно сказывается на остроте зрения. Даже комплексное лечение не поможет в подобных ситуациях на 100% восстановить функциональность глаз.
Также воспалительный процесс способен перейти на сосудистую систему. Это становится причиной развития глаукомы. Самое опасное осложнение патологии – слепота. В данном случае восстановить зрение не помогут ни дорогостоящие операции, ни инновационные медикаменты.
Чтобы избежать появления серьезных проблем с органом зрения важно регулярно проходить осмотр у окулиста и ни в коем случае не заниматься самолечением недуга. Почему это опасно? Без наличия специальных знаний, многие люди на начальной стадии путают кератит и конъюнктивит, поскольку они имеют схожую клиническую картину. Начинают неправильно лечить заболевание, что приводит к потере драгоценного времени и лишает надежды на полноценное восстановление здоровья орган зрения.
Вернуться к оглавлению
Лечение воспаления роговицы глаза

Прежде чем подобрать актуальную терапию, доктор проводит обследование пациента, что выявить степень патологии и особенности его течения. Первым делом врач составляет анамнез, важно выяснить, не болел ли человек в недавнем прошлом инфекционными недугами. Это поможет правильно определить причину воспаления и подобрать правильное лечение.
Терапия кератита проводится в стационарных условиях. Способ лечения напрямую связан с формой заболевания. Выделяют следующие типы воспаления:
- Спровоцированное грибками. В этом случае подбираются медикаменты, направленные на уничтожение вредителя;
- Кератит, вызванный герпетической инфекцией. Потребуется прием противогерпетических препаратов. Ни в коем случае не применяйте кортикостероиды;
- Воспаление, появившееся в результате проникновения в орган зрения инородного тела. Для устранения неприятной симптоматики потребуется удалить посторонний предмет;
- Бактериальный кератит требует лечения антибиотиками. Применяются уколы, глазные мази и повязки;
- Если патология развивается на фоне сифилиса или туберкулеза, то в первую очередь нужно лечить основной недуг;
- Воспаление, спровоцированное ношением контактных линз. В этом случае единственно правильным решением станет отказ от использования оптики;
- Кератит вирусного происхождения лечится с применением фармакологических препаратов, обладающих противовирусным эффектом;
- Воспаление роговицы в результате аллергической реакции требует выявления раздражителя и устранения контакта с ним.
Если на поверхности оболочки появились язвенные образования, необходимо хирургическое вмешательство. Проводится кератопластика, которая не только восстанавливает роговицу, но и возвращает остроту зрения. Также решение о проведении операции принимается, если терапия консервативными методами на протяжении месяца не приносит эффекта.
Народные средства
Некоторые офтальмологи не имеют ничего против использования «бабушкиных рецептов» для борьбы с воспалением на ранних стадиях. Это позволит снизить отрицательное воздействие патологических процессов на организм. При тяжелых формах аномалии народные средства нужно комбинировать с консервативными методами.
Эффективные рецепты для устранения воспаления:
- Мумие и сок алоэ. Из этих ингредиентов можно приготовить капли для глаз. Возьмите два листа трехлетнего алоэ и положите в холодильник на семь дней. Затем выдавите из них целебный «нектар» и соедините с куском мумие. Тщательно перемешайте полученную смесь и закапывайте в глаза два раза в течение дня;
- Раствор прополиса и чистотел. Соедините ингредиенты в равных пропорциях. Вы получите эффективные капли для глаз, использовать средство нужно перед сном. В каждое око введите по две капельки;

- Самый простой и одновременно результативный метод народной терапии – масло из облепихи. Оно не требует дополнительных компонентов. Просто каждый час вводите в левый и правый глаз по две капли масла. Длительность лечения – одна неделя. Средство устраняет фотофобию и ускоряет процесс выздоровления. Спустя семь дней перерыв между приемом препарата увеличите до четырех часов. Масло нужно использовать до полного исчезновения симптомов;
- Компрессы. Всё что понадобится, это ватные диски и чистая вода. Для проведения процедуры смочите тампон в холодной воде и приложите на минуту к органу зрения. Затем опустите его в горячую жидкость и также на шестьдесят секунд положите на глаза. Процедуру нужно проводить минимум пять раз в течение дня.
Какой эффект принесет народная медицина зависит от формы патологии, степени повреждения и своевременности лечения.
Вернуться к оглавлению
Профилактика

В предотвращении развития кератита нет ничего сложного. Профилактика включает в себя элементарные правила, которые легко сделать частью повседневной жизни. Их соблюдение позволит сохранить глаза здоровыми на протяжении многих лет:
- Тщательно следите за гигиеной. Наиболее актуально это для носителей контактных линз. Ни в коем случае не проводите процедуру их установки и удаления немытыми руками;
- Не пренебрегайте правилами безопасности при работе с веществами (пыль, химикаты, стружка), которые могут легко проникнуть в зрительный аппарат и нанести ему вред;
- Контролируйте нагрузку на глаза, регулярно предоставляйте им отдых и позаботьтесь о достаточной освещенности рабочего места;
- Общие и специфические патологии требуют грамотной и своевременной терапии. Если роговая оболочка ранее была повреждена, например, герпетическим кератитом, позаботьтесь об осуществлении курса вакцинации;
- При возникновении дискомфорта или любых неприятных ощущений в органе зрения, незамедлительно посетите врача. Начальная стадия кератита схожа с переутомлением, поэтому вовремя поставленный диагноз поможет избежать массы проблем.
Заключение

Воспаление роговой оболочки глаза – это опасная патология, которая при отсутствии правильного лечения, приводит к развитию серьезных осложнений. Причины появления заболевания разнообразны, но в любом случае в руках человека предотвратить активацию недуга или обеспечить своевременную и грамотную терапию. Помните о том, что четкое зрение позволяет полноценно жить, работать и общаться.
В видеосюжете из уст доктора И. Э. Азнауряна, вы узнаете, как правильно лечить кератит.
Вернуться к оглавлению
Источник
Кератиты – группа воспалительных поражений роговицы – передней прозрачной оболочки глаза, имеющих различную этиологию, вызывающих помутнение роговицы и снижение зрения. Для кератита типичен, так называемый роговичный синдром, характеризующийся слезотечением, светобоязнью, блефароспазмом; ощущение инородного тела глаза, режущие боли, изменение чувствительности роговицы, снижение зрения. Диагностика кератита включает проведение биомикроскопии глаза, пробы с флуоресцеином, цитологического и бактериологического исследования мазка с конъюнктивы и роговицы, постановку иммунологических, аллергологических проб. При выявлении кератита проводится этиотропное (противовирусное, антибактериальное, противоаллергическое и т. д.) лечение. При изъязвлениях роговицы показано микрохирургическое вмешательство (кератопластика).
Общие сведения
Воспалительные заболевания глаза являются наиболее частой патологией в офтальмологии. Наибольшую группу среди них составляют конъюнктивиты (66,7%); воспалительные поражения роговицы – кератиты встречаются в 5% случаев. В конъюнктивальной полости глаза постоянно присутствует микрофлора, которая даже при минимальном повреждении роговицы легко вызывает ее воспаление. В половине случаев последствием кератита становится стойкое понижение зрения, требующее применения микрохирургических методик для восстановления оптических свойств роговицы, а в ряде случаев течение кератита может привести к необратимой слепоте. Развитие гнойной язвы роговицы при кератите в 8% случаев сопровождается анатомической гибелью глаза и в 17% – требует энуклеации глазного яблока в связи с безуспешностью консервативного лечения.
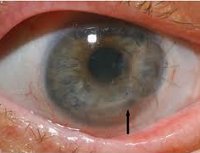
Кератит
Причины кератитов
Наибольшее число случаев развития кератита связано с вирусной этиологией. В 70% наблюдений возбудителями выступают вирусы простого герпеса и герпеса Зостера (опоясывающего герпеса). Провоцировать развитие кератита, особенно у детей, также может аденовирусная инфекция, корь, ветряная оспа.
Следующую большую группу кератитов составляют гнойные поражения роговицы, вызванные бактериальной неспецифической флорой (пневмококком, стрептококком, стафилококком, диплококком, синегнойной палочкой, кишечной палочкой, клебсиеллой, протеем) и специфическими возбудителями туберкулеза, сальмонеллеза, сифилиса, малярии, бруцеллеза, хламидиоза, гонореи, дифтерии и т. д.
Тяжелая форма кератита вызывается амебной инфекцией – бактерией Acanthamoeba; амебный кератит часто возникает у людей, носящих контактные линзы, и в долгосрочной перспективе может закончиться слепотой. Возбудителями микозного кератита (кератомикоза) являются грибки фузариум, аспергиллы, кандиды.
Кератит может служить проявлением местной аллергической реакции при поллинозах, использовании некоторых лекарственных препаратов, глистной инвазии, повышенной чувствительности к пищевым продуктам или пыльце растений. Иммунно-воспалительное поражение роговицы может наблюдаться при ревматоидном артрите, узелковом периартрите, синдроме Шегрена и др. заболеваниях. При интенсивном воздействии на глаза ультрафиолетового излучения может развиваться фотокератит.
В большинстве случаев возникновению кератита предшествует механическая, химическая, термическая травма роговицы, в том числе интраоперационное повреждение роговицы при проведении глазных операций. Иногда кератит развивается как осложнение лагофтальма, воспалительных заболеваний век (блефарита), слизистой глаз (конъюнктивита), слезного мешка (дакриоцистита) и слезных канальцев (каналикулита), сальных желез века (мейбомита). Одной из распространенных причин кератита служит несоблюдение правил хранения, дезинфекции и использования контактных линз.
Среди эндогенных факторов, благоприятствующих развитию кератита, выделяют истощение, недостаток витаминов (А, В1, В2, С и др.), снижение общей и местной иммунной реактивности, расстройства обмена (сахарный диабет, подагра в анамнезе).
Патоморфологические изменения при кератитах характеризуются отеком и инфильтрацией роговичной ткани. Инфильтраты, образованные полинуклеарными лейкоцитами, гистиоцитами, лимфоидными и плазматическими клетками, имеют различную величину, форму, цвет, нечеткие границы. В стадии разрешения кератита происходит неоваскуляризация роговицы – прорастание в оболочку новообразованных сосудов из конъюнктивы, краевой петлистой сети или обоих источников. С одной стороны, васкуляризация способствует улучшению трофики роговичной ткани и ускорению восстановительных процессов, с другой – новообразованные сосуды в дальнейшем запустевают и снижают прозрачность роговицы.
При тяжелом течении кератита развиваются некроз, микроабсцессы, изъязвления роговицы. Язвенные дефекты в роговице в дальнейшем рубцуются, образуя бельмо (лейкому).
Классификация кератитов
Кератиты классифицируются в зависимости от этиологии, течения воспалительного процесса, глубины поражения роговицы, расположения воспалительного инфильтрата и других признаков.
В зависимости от глубины поражения различают поверхностные и глубокие кератиты. При поверхностном кератите в воспаление вовлекается до 1/3 толщины роговицы (эпителий, верхний стромальный слой); при глубоком кератите – вся строма.
По локализации инфильтрата кератиты бывают центральными (с расположением инфильтрата в зоне зрачка), парацентральными (с инфильтратом в проекции пояса радужки), и периферическими (с инфильтратом в зоне лимба, в проекции цилиарного пояса радужной оболочки). Чем центральнее расположен инфильтрат, тем сильнее страдает острота зрения во время течения кератита и в его исходе.
По этиологическому критерию кератиты подразделяют на экзогенные и эндогенные. К экзогенным формам относят эрозию роговицы, кератиты травматического, бактериального, вирусного, грибкового генеза, а также кератиты, обусловленные поражением век, конъюнктивы и мейбомиевых желез (мейбомиевый кератит). В число эндогенных кератитов входят инфекционные поражения роговицы туберкулезной, сифилитической, малярийной, бруцеллезной этиологии; аллергические, нейрогенные, гипо- и авитаминозные кератиты. Эндогенные кератиты неясной этиологии включают нитчатый кератит, разъедающую язву роговицы, розацеа-кератит.
Симптомы кератита
Общим проявлением, характерным для всех форм заболевания, служит развивающийся при кератите роговичный синдром. При этом возникают резкие боли в глазу, непереносимость яркого дневного или искусственного света, слезотечение, непроизвольное смыкание век (рефлекторный блефароспазм), ухудшение зрения, ощущение инородного тела под веком, перикорнеальная инъекция глазного яблока.
Роговичный синдром при кератите связан с раздражением чувствительных нервных окончаний роговицы образующимся инфильтратом. Кроме этого, вследствие инфильтрации уменьшается прозрачность и блеск роговицы, развивается ее помутнение, нарушается сферичность и чувствительность. При нейрогенном кератите чувствительность роговицы и выраженность роговичного синдрома, напротив, снижены.
При скоплении лимфоидных клеток инфильтрат приобретает сероватый оттенок; при преобладании лейкоцитов его цвет становится желтым (гнойный инфильтрат). При поверхностных кератитах инфильтрат может рассосаться практически бесследно. В случае более глубокого поражения на месте инфильтрата образуются различные по интенсивности помутнения роговицы, которые могут в разной степени снижать остроту зрения.
Неблагоприятный вариант развития кератита связан с образованием изъязвлений роговицы. В дальнейшем, при отслаивании и слущивании эпителия, вначале образуется поверхностная эрозия роговицы. Прогрессирование отторжения эпителия и некроз тканей приводит к формированию язвы роговицы, имеющей вид дефекта с мутным серым дном, покрытым экссудатом. Исходом кератита при язве роговицы может быть регресс воспаления, очищение и эпителизация язвы, рубцевание стромы, приводящее к помутнению роговицы – образованию бельма. В тяжелых случаях глубокий язвенный дефект может проникать в переднюю камеру глаза, вызывая образование десцеметоцеле – грыжи десцеметовой оболочки, прободение язвы, формирование передних синехий, развитие эндофтальмита, вторичной глаукомы, осложненной катаракты, неврита зрительного нерва.
Кератиты нередко протекают с одновременным воспалением конъюнктивы (кератоконъюнктивит), склеры (кератосклерит), сосудистой оболочки глаза (кератоувеит). Нередко также развиваются ирит и иридоциклит. Вовлечение в гнойное воспаление всех оболочек глаза приводит к гибели органа зрения.
Диагностика кератита
В диагностике кератита важное значение имеет его связь с перенесенными общими заболеваниями, вирусными и бактериальными инфекциями, воспалением других структур глаза, микротравмами глаза и т. д. При наружном осмотре глаза офтальмолог ориентируется на выраженность роговичного синдрома и местные изменения.
Ведущим методом объективной диагностики кератита служит биомикроскопия глаза, в ходе которой оценивается характер и размеры поражения роговицы. Толщину роговицы измеряют с помощью ультразвуковой или оптической пахиметрии. С целью оценки глубины поражения роговицы при кератите проводится эндотелиальная и конфокальная микроскопия роговицы. Изучение кривизны роговичной поверхности осуществляется путем проведения компьютерной кератометрии; исследование рефракции – с помощью кератотопографии. Для определения корнеального рефлекса прибегают к проведению теста на чувствительность роговицы или эстезиометрии.
С целью выявления эрозий и язв роговицы показано выполнение флюоресцеиновой инстилляционной пробы. При нанесении на роговицу 1% раствора флюоресцеина натрия, эрозированная поверхность окрашивается в зеленоватый цвет.
Важную роль для определения лечебной тактики при кератите играет бактериологический посев материала с дна и краев язвы; цитологическое исследование соскоба эпителия конъюнктивы и роговицы; ПЦР, ПИФ, ИФА-диагностика. При необходимости проводятся аллергологические, туберкулиновые пробы и т. д.
Лечение кератита
Лечение кератита должно проводиться под наблюдением офтальмолога в специализированном стационаре в течение 2-4 недель. Общие принципы фармакотерапии кератитов включают местную и системную этиотропную терапию с применением антибактериальных, противовирусных, противогрибковых и др. лекарственных средств.
При вирусных кератитах с целью подавления выявленной инфекции применяются местные инстилляции интерферона, ацикловира; закладывание мазей (теброфеновой, флореналевой, бонафтоновой, с ацикловиром). Парентерально и внутрь назначают иммуномодуляторы (препараты тимуса, левамизол).
Бактериальные кератиты требуют назначения антибиотиков с учетом чувствительности к ним возбудителя в виде глазных капель, парабульбарных и субконъюнктивальных инъекций, в тяжелых случаях – путем парентерального введения пенициллинов, цефалоспоринов, аминогликозидов, фторхинолонов.
Лечение туберкулезного кератита проводят под руководством фтизиатра, используя противотуберкулезные химиопрепараты. При аллергическом кератите назначаются антигистаминные средства, субконъюнктивальное введение и инстилляции гормональных препаратов. В случае сифилитического или гонорейного кератита показана специфическая терапия под наблюдением венеролога.
При кератитах различной этиологии с целью профилактики вторичной глаукомы показано местное применение мидриатиков (атропина сульфата, скополамина); для стимуляции эпителизации дефектов роговицы – закапывание таурина, нанесение заживляющих мазей и т. д. При снижении остроты зрения назначают фонофорез и электрофорез с ферментами.
Изъязвления роговицы являются основанием для проведения микрохирургических вмешательств: микродиатермокоагуляции, лазеркоагуляции, криоаппликации дефекта. В случае резкого снижения зрения и ввиду рубцового помутнения роговицы показано проведение эксимерлазерной процедуры удаления поверхностных рубцов или кератопластики. При развитии на фоне кератита вторичной глаукомы показано лазерное или хирургическое лечение глаукомы. При тяжелых кератитах может потребоваться энуклеация глазного яблока.
Прогноз и профилактика кератитов
Исход и последствия кератита в значительной мере зависят от этиологии поражения, характера и локализации инфильтрата, сопутствующих осложнений. Своевременная и рациональная терапия кератита приводят к бесследному рассасыванию инфильтратов роговицы или образованию легких помутнений типа облачка. При глубоких кератитах, в особенности осложненных язвой роговицы, а также при парацентральном и центральном расположении инфильтрата, развиваются помутнения роговицы различной степени выраженности.
Исходом кератита может стать бельмо, вторичная глаукома, атрофия зрительного нерва, атрофия глазного яблока и полная потеря зрения. Особенно угрожающими для жизни являются септические осложнения в виде тромбоза пещеристой пазухи, флегмоны глазницы, сепсиса.
Профилактика кератитов включает предупреждение травм глаза, своевременное выявление и лечение конъюнктивитов, блефаритов, дакриоцистита, соматических заболеваний, общих инфекций, аллергий и т. п.
Источник
