Гнойное воспаление потовой железы подмышкой
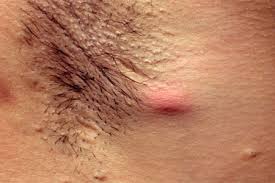
У кого гидраденит бывает чаще всего?
У женщин среднего возраста чаще развивается подмышечный гидраденит, как следствие травмы во время эпиляции или бритья. У мужчин страдает паховая зона. В целом заболевание развивается у людей возрастом от 15 до 55 лет, поскольку апокриновые железы активно функционируют именно в детородном периоде. Нередко развитию воспаления способствуют нарушения правил личной гигиены. Заболевание может принимать рецидивирующую форму.
В группе риска люди с темной кожей, поскольку протоки желез у них широкие и короткие, бактериям легко по ним проникнуть внутрь.
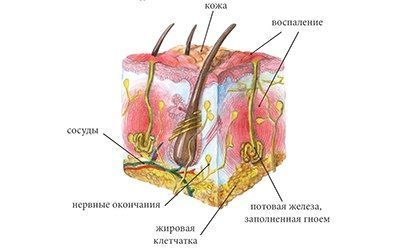
Причины гидраденита
Возбудителем гидраденита чаще всего являются стрептококк и стафилококк, но может быть кишечная палочка и другие микробы.
Наиболее частые причины гидраденита и провоцирующие факторы:
- повышенная потливость;
- ожирение;
- болезни кожи – опрелости, экзема;
- эндокринные болезни, особенно сахарный диабет;
- нарушение правил личной гигиены;
- чрезмерное использование дезодорантов;
- тяжелые условия труда – запыленность, вредные выбросы;
- иммунодефицитные состояния;
- грубая депиляция, травмы при бритье, расчесах;
- ношение тесной одежды, приводящее к возникновению потертостей кожи;
- наличие в организме очага бактериальной инфекции;
- выраженные стрессовые состояния;
- наследственные анатомические особенности строения апокриновых желез.
Как проявляется гидраденит?
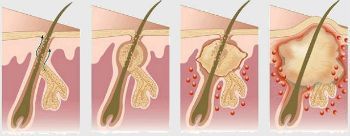
Симптомы гидраденита типичны, их трудно спутать с другими заболеваниями. Первоначальное проявление – упорный зуд, далее возникают мелкие подкожные узелки, которые с каждым днем увеличиваются. Процесс сопровождается болью, дискомфортом и даже ограничением движений. Узелки постепенно увеличиваются, начинают выступать над уровнем кожи. Окружающие ткани отекают, приобретают багрово-синюшный оттенок. Далее следует размягчение нескольких узелков, открываются отверстия, выделяющие гной, иногда с примесью крови.
Народное название («сучье вымя») болезнь получила из-за характерного внешнего вида пораженного участка: отечной покрасневшей окружности с выделениями белого цвета.
Общее состояние страдает мало, лихорадки обычно не бывает. Ощущается дискомфорт и незначительное недомогание. Присоединение симптомов общей интоксикации говорит либо о распространении инфекции, либо о развитии осложнений.
Вскрытие гнойника улучшает общее состояние, боль стихает, подвижность увеличивается. Если нет осложнений, то гнойники полностью опорожняются и заживают с образованием втянутого рубца. Весь цикл развития болезни при своевременной помощи составляет 2 недели.
Иногда течение болезни становится хроническим, когда воспаляются расположенные рядом потовые протоки. В этом случае на пораженной области чередуются старые рубцы от заживших язв и свежие участки нагноений. Образуется болезненный инфильтрат, кожа над которым бугристая и воспаленная. Такое состояние может длиться месяц и дольше. В этом случае может понадобиться стационарное лечение.
Осложнения гидраденита

У ослабленных людей или у оставленных без медицинской помощи может развиться абсцесс или флегмона, крайне редко – сепсис. Нередко провоцирующим фактором развития осложнений становится ВИЧ/СПИД.
Наиболее вероятная причина развития осложнений – отсутствие ухода за кожей, окружающей воспаленную железу. На грязной, мацерированной или мокнущей коже инфекция распространяется очень быстро, захватывая все новые участки. Для формирования абсцесса достаточно, чтобы воспалились несколько рядом расположенных желез. При этом гнойники сливаются, расплавляя соседние ткани, разрушая подкожную клетчатку, иногда достигая мышц.
Флегмона – следующая стадия развития гнойника. Это разлитое воспаление, которое наиболее бурно развивается в подкожной клетчатке. Флегмона может развиться как вблизи места первичного воспаления, так и на отдаленном участке.
Абсцесс и флегмона сопровождаются признаками общей интоксикации, резко утяжеляющими состояние пациента.
Сепсис возникает при попадании патогенных микробов в общий кровоток. При этом гнойники могут образовываться в любом органе, это крайне опасное состояние.
Особенности диагностики
Характерная клиника, как правило, не оставляет сомнений. При гидрадените нет некротического стержня, как у фурункула. При сомнениях относительно возбудителя (туберкулез, лимфогранулематоз) выполняют бактериальный посев отделяемого, устанавливая чувствительность к антибиотикам. В общем анализе крови может быть воспалительный сдвиг (лейкоцитоз, увеличение СОЭ). При хроническом и рецидивирующем течении определяют иммунный статус.
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к дерматологу.
В ЦЭЛТ вы можете получить консультацию специалиста-дерматолога.
- Первичная консультация – 3 200
- Повторная консультация – 2 000
Записаться на прием
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.

При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Ни в коем случае нельзя пытаться выдавить или как-то иначе вскрыть гнойник самостоятельно. Любые неумелые манипуляции приводят к распространению гноя в тканях, что ведет только к ухудшению состояния. Вероятность осложнений при таком подходе многократно возрастает.
Хирургическое лечение гидраденита
Хирургическое вмешательство требуется тогда, если центр воспаления уже размягчился или произошло самопроизвольное вскрытие гнойника. При этом вскрывать и дренировать один гнойник не имеет смысла, потому что в толще тканей находится множество мелких формирующихся нагноений. Выполняют широкий разрез, дающий доступ ко всему воспалительному инфильтрату. Разрез должен доходить до границы здоровой ткани. Удаляют весь гной, а следом – всю жировую клетчатку в зоне воспаления. Устанавливают дренажи, заживление всегда происходит вторичным натяжением.
В ЦЭЛТ вы можете получить консультацию хирурга.
- Первичная консультация – 2 700
- Повторная консультация – 1 800
Записаться на прием
При рецидивирующем или хроническом течении, когда воспаления повторяются многократно, требуется радикальная операция. Такое лечение проходит в два этапа.
Вначале область хронического воспаления раскрывают широким разрезом и убирают всю пораженную подкожную клетчатку. Операционную рану залечивают открытым способом, используют необходимые антибиотики.
Когда рана очистится, и в ней появятся здоровые грануляции, производят полное удаление больной кожи и подкожной клетчатки. Образовавшийся дефект закрывают собственным кожным лоскутом пациента, полученным с другого участка. Сохраняют кровоснабжение пересаживаемого лоскута, что значительно ускоряет заживление. Такой прием носит название аутодермопластики.
Разбивка операции на два этапа нужна для того, чтобы добиться полного оздоровления тканей. Если выполнять такую операцию за один этап, кожный лоскут не приживется из-за нагноения, образуется грубый рубец.
Дополнительные методы лечения
В некоторых случаях используется рентгенотерапия, при которой потовые железы разрушаются. Для лечения затяжных и рецидивирующих форм может использоваться ультразвуковая терапия, электрофорез и другие физиотерапевтические методы. Все определяет конкретная клиническая ситуация.
Врачи ЦЭЛТ используют все возможные методы для того, чтобы полностью избавить человека от страданий. От пациента требуется только своевременное обращение к врачу-дерматологу или хирургу.
Источник

Гидраденит – не самое распространенное заболевание. И, к счастью, не каждому приходилось с ним сталкиваться.
Название происходит от греческих слов “hidros”- пот и “aden”- железа. Следовательно, гидраденит – это острое, а часто и гнойное, воспаление потовых желёз. Но не всех, а лишь апокринных, которые располагаются в строго определённых местах:
- в подмышечных впадинах (до 80% случаев);
- в области ареолы сосков;
- в коже мошонки и половых губ;
- в промежности и в области ануса;
- и редко даже на волосистой части головы.
Именно из-за того, что чаще всего воспаление локализуется в области подмышки, оно получило своё народное название “сучье вымя” – гнойники под мышкой внешне напоминают набухшие соски собаки, вскармливающей щенков.
Кто в группе риска?
Гидраденит одинаково часто встречается и у женщин, и у мужчин. Но его практически не бывает у детей до пубертатного возраста и у стариков, что связано с особенностью работы потовых желёз и гормональным фоном.
Кроме того, замечено, что представители негроидной расы переносят заболевание тяжелее. А многие специалисты отмечают наследственный характер заболевания.
Пик заболеваемости ожидаемо приходится на лето – время высокой температуры и влажности. В группе риска – лица с нарушением гормонального фона, лишним весом, пониженным иммунитетом и сопутствующими заболеваниями (например сахарным диабетом).
Также, в развитии воспаления играет значительную роль пренебрежение личной гигиеной, наличие ранок от бритья и депиляции. Патогенные микроорганизмы проникают через повреждения кожи или устье волосяного фолликула в потовую железу, где провоцируют воспаление и скопление гноя.

Ранки после бритья могут спровоцировать воспаление
Профилактика гидраденита
Для предупреждения развития гидраденита первое правило – соблюдение правил личной гигиены. Даже в условиях ограниченного доступа к воде необходимо поддерживать в чистоте кожу тела. В этом, кстати, помогут специальные средства марки Абена – влажные салфетки, лосьон и пена для мытья без воды.
Ещё крайне важно поддерживать иммунитет: избегать стрессовых ситуаций и переутомления, не переохлаждаться, полноценно и сбалансированно питаться. Гиповитаминоз может пагубно сказаться на здоровье в целом. Поэтому не забывайте добавлять в пищу с достаточным содержанием витаминов продукты. Например фруктовые и ягодные чипсы “Витазин”.
Как вылечить потницу? Советует врач
ЧИТАТЬ
Симптомы гидраденита
Симптомы заболевания могут сильно отличаться, в зависимости от расположения пораженных желёз. Так, воспаление потовой железы в районе ареолы соска у кормящей матери можно ошибочно принять за мастит. Вот только расцеживание не облегчит состояние, а только усилит боль и воспаление.
Но чаще всего воспаляются потовые железы в подмышке. И на начальном этапе это проявляется лёгким покалываньем и зудом. Если присмотреться, то можно заметить небольшое уплотнение (узелок) с точечным покраснением – это пораженная апокринная потовая железа.
Возможно, многие скажут: “Да, у меня такое было, я помазал спиртом/перекисью/кремом от прыщей и всё прошло”.
Действительно, в начале заболевания можно снять воспаление при помощи спиртовых салфеток или антисептика. И большинству людей, которые следят за чистотой тела и имеют хороший иммунитет, эти меры могут помочь.
Если же ничего не предпринимать, гнойник увеличится в размере до 10-15 см в диаметре. Воспалятся соседние железы, образуя болезненные узлы разной плотности. При этом боль при прикосновении только усилится.
Затем появится отёк, и мелкие воспалённые узелки сольются в один болезненный инфильтрат. Цвет кожи в области воспаления становится тёмно-красным. Боль становится всё сильнее, и не прекращается даже в покое. А при движениях в плечевом суставе и если прижать руку к телу, становится невыносимой.

Гидраденит
Чем больше воспаление, тем сильнее проявляются симптомы общей интоксикации организма:
- поднимается температура;
- появляется слабость;
- головная боль;
- озноб и т.п.
Если не оказать помощь в этот момент, то в течение недели гнойник вскрывается самостоятельно и из него выделяется густой гной, часто с кровью. При этом пациент может почувствовать временное облегчение, но инфекция будет распространяться и может привести к опасным осложнениям – вплоть до сепсиса и летального исхода.
Особенности лечения гидраденита
К счастью, в наше время до этого не доходит. Мы все люди сознательные и вовремя обращаемся за медицинской помощью. На ранних этапах поможет дерматолог, а в период гнойного воспаления придётся обратиться к хирургу.
В случае развития абсцесса или флегмоны может потребоваться не только медикаментозное, но и хирургическое лечение. А в послеоперационном периоде понадобятся бактерицидные раневые повязки с хорошей впитывающей способностью, такие как ТайдиСорб Пови, ДжеллеСорб с ионами серебра или АкваДжелль с ионами серебра. Конкретные средства подберёт лечащий врач.
Гидраденит не заразен и пациент не представляет опасности для окружающих. Лечится болезнь в среднем полторы-две недели. При адекватном лечении на месте гнойника образуется рубец.
Одна из неприятных особенностей этого заболевания – частые и болезненные рецидивы. Поэтому не нужно заниматься самолечением и доводить до развития осложнений. Своевременная адекватная профилактика и лечение на ранних этапах помогут этого избежать.
Что категорически нельзя делать при гидрадените
Ни в коем случае не пытайтесь выдавить воспалённые узелки – это опасно!
Порой можно услышать советы прикладывать к воспалённой области компрессы с водкой, ихтиоловой мазью или мазью Вишневского. Этого тоже нельзя делать. Такие меры могут значительно усилить гнойное воспаление и привести пациента на операционный стол!
В то время, как при грамотном лечении под присмотром врача можно отделаться курсом антибиотиков и применением местных бактерицидных средств.
Вы всегда можете получить бесплатную консультацию специалиста, заполнив форму на сайте КАМА.
Будьте здоровы!
Товары упомянутые в статье:
Нужно больше информации?
Задайте вопрос эксперту!
Борисов Валерий Сергеевич
Хирург-комбустиолог, кандидат медицинских наук, старший научный сотрудник.
Информация
Время чтения статьи:
5 мин
Автор:
Борисов Валерий Сергеевич. Хирург-комбустиолог, к.м.н., старший научный сотрудник
Отправить статью на почту
Успешно
Ваше сообщение успешно отправлено. Ответ поступит на указанную вами почту в течение 24 часов
На нашем веб-сайте используются файлы cookie, предназначенные для персонализации рекламы, изучения ваших предпочтений, предложения вам оптимальных пользовательских впечатлений и ведения статистики. Подробнее о том, как мы используем файлы cookie, вы можете узнать здесь: Политика в отношении файлов cookie.
Источник
Гидраденит – гнойный воспалительный процесс, происходящий в апокриновых потовых железах при проникновении в них стафилококковой инфекции. В большинстве случаев происходит поражение апокриновых желез подмышечных впадин. Но может встречаться гидраденит околопупочной области, паховых складок, ануса, мошонки, больших половых губ. Диагностика гидраденита осуществляется по характерной для него клинической картине. Для адекватного подбора антибиотикотерапии производится посев отделяемого с антибиотикограммой. Гидраденит опасен гнойными осложнениями вплоть до развития сепсиса. Его своевременное и правильное лечение позволяет избежать подобных осложнений, однако не исключает повтора заболевания.
Общие сведения
Гидраденит никогда не наблюдается у детей и людей пожилого возраста. Это связано с тем, что функционирование апокриновых потовых желез начинается только к пубертатному периоду и угасает в пожилом возрасте. Большая часть заболеваний гидраденитом (около 85%) приходится на женщин в возрасте от 16 до 55 лет. Наиболее часто гидраденит возникает в период полового созревания, при возникновении гормонального дисбаланса и в климактерическом периоде. В основе гидраденита лежат различные факторы, приводящие к развитию в апокриновой потовой железе инфекционно-воспалительного процесса.
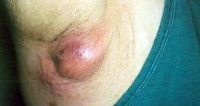
Гидраденит
Причины гидраденита
Гидраденит является гнойным заболеванием потовых желез и относится к пиодермии. Чаще всего причиной гидраденита является золотистый стафилококк. Возбудитель проникает в апокриновые железы непосредственно через их выводящие протоки или по лимфатическим путям через повреждения поверхностного слоя кожи. Повреждения кожи могут возникать во время бритья, при проведении эпиляции или при расчесывании кожи по причине зудящих дерматозов. Постоянное мокнутие и мацерация кожи из-за повышенной потливости также приводит к снижению ее барьерной функции и проникновению микроорганизмов.
Развитие инфекционного процесса в апокриновой железе происходит при ослаблении защитных сил организма. Возникновению гидраденита способствуют: смещение рН пота в щелочную сторону, пренебрежение правилами гигиены, эндокринные заболевания (нарушения со стороны половых желез, сахарный диабет, ожирение), хронические воспалительные процессы.
Симптомы гидраденита
В большинстве случаев гидраденит бывает односторонним, но встречаются и двусторонние поражения. В начале развития гидраденита (стадия инфильтрации) в коже появляются отдельные плотные узелки небольшого размера. Они сопровождаются зудом и легкой болезненностью, увеличивающейся при надавливании на узелок. Узелки быстро увеличиваются в размерах и превращаются в большие (до 1,5 см) плотные спаянные с кожей узлы грушевидной формы. Они выступают над поверхностью кожи, напоминая соски. Кожа в месте образования узлов приобретает красно-синий цвет, возникает отечность, отмечается сильная болезненность. Увеличиваясь, отдельные узлы гидраденита могут сливаться друг с другом, образуя разлитой инфильтрат плотной консистенции, имеющий дискообразную форму и схожий с картиной флегмоны. При этом сильная боль отмечается не только при движении пациента, но и в покое. Описанная клиническая картина соответствует стадии созревания гидраденита. Она сопровождается общими нарушениями: недомоганием, повышением температуры тела, выраженным болевым синдромом.
В дальнейшем происходит постепенное размягчение центральной части узлов и вскрытие гидраденита с выделением гноя, по своей консистенции напоминающего густую сметану. Гнойные массы могут содержать примесь крови. Особенностью, отличающей гидраденит от фурункула, является отсутствие некротического стержня. Вскрытие узла гидраденита обычно происходит через 7-10 дней после его возникновения и сопровождается улучшением общего состояния и уменьшением болезненности. На месте вскрывшегося узла образуется язва, которая затем заживает, оставляя после себя втянутый рубец.
Полный цикл развития гидраденита занимает примерно 2 недели. Но на ряду с уже рубцующимися образованиями, могут нагнаиваться вовлеченные в воспалительный процесс рядом расположенные потовые железы. Гидраденит принимает затяжное или хроническое рецидивирующее течение, при котором обострения могут возникать десятки раз. Это чаще наблюдается при несвоевременном или неадекватном лечении, несоблюдении личной гигиены и у пациентов с сопутствующими заболеваниями, снижающими иммунитет.
Осложнения гидраденита
При гидрадените осложнения возникают в основном у ослабленных пациентов или при отсутствии лечения. Распространение гнойного процесса на окружающие мягкие ткани без адекватного дренирования гнойного очага приводит к образованию абсцесса или развитию флегмоны. В далеко зашедших стадиях гидраденита гноеродная инфекция может попасть в кровоток и разноситься по всему организму – возникает сепсис.
Диагностика гидраденита
Диагностика проводится по характерной клинической картине гидраденита. В клиническом анализе крови отмечаются признаки воспаления: ускорение СОЭ, повышенное содержание лейкоцитов. Для адекватной антибиотикотерапии гидраденита делают бакпосев отделяемого с определением чувствительности к антибактериальным препаратам. При затяжном и рецидивирующем течении гидраденита проводят исследование иммунной системы организма – иммунограмму.
Дифференцировать гидраденит необходимо от фурункула, лимфаденита, туберкулеза подмышечных лимфатических узлов, лимфогранулематоза.
Лечение гидраденита
Больные гидраденитом должны соблюдать специальную диету. В течение 3-х месяцев им необходимо воздерживаться от острых блюд, алкоголя, приправ, следует ограничить потребление сладостей. В тоже время, питание должно быть направлено на повышение защитных сил организма. Рекомендована витаминизированная пища, богатая фосфором и железом: яблоки, морковь, ягоды, капуста, цитрусовые, миндаль, грецкие орехи, шиповник и т. п. Укреплению иммунитета способствует прием внутрь поливитаминных препаратов, сока подорожника или алоэ, настойки женьшеня или элеутерококка.
Для предупреждения распространения инфекции на другие потовые железы кожу вокруг очагов гидраденита 3-4 раза в день необходимо протирать салициловым, борным или камфорным спиртом. Поскольку вода также может способствовать распространению инфекции, то купаться лучше под душем, предварительно закрыв место гидраденита повязкой с пластырем.
Общая терапия гидраденита проводится по принципам лечения пиодермии, в основном антибиотиками (доксициклин, эритромицин и др.) При рецидивах гидраденита показано иммуностимулирующее лечение, которое назначается только по данным иммунограммы. При подтверждении стафилококковой природы гидраденита может применяться специфическая иммунотерапия: стафилококковый гамма-глобулин, стафилококковая вакцина.
В стадии инфильтрации гидраденита показана консервативная терапия. В зоне поражения и вокруг нее выстригают волосы. Производят обработку кожи над инфильтратом антисептиками: 3% раствор бриллиантового зеленого, 96% этиловый спирт, 2% спиртовой раствор салициловой кислоты, 5% йодная настойка и др. Если имеется большой по площади инфильтрат с выраженной болезненностью, то производят его обкалывание 0,5-1% раствором новокаина с антибиотиками.
Первые 3-5 дней гидраденита рекомендованы полуспиртовые влажно-высыхающие повязки. Применение повязок с мазями может вызвать мацерацию кожи и способствовать распространению процесса. Лечение гидраденита различного рода компрессами противопоказано. Оно усиливает инфильтрацию и ускоряет нагноение. В лечении может использоваться только сухое тепло: нагретое утюгом махровое полотенце, 5-ти минутные прогревания синей лампой на расстоянии 15-20 см, солнечные прогревания в теплое время года (от 10 до 30 минут в зависимости от интенсивности солнечных лучей).
Созревший (размягчившийся) гидраденит подлежит хирургическому лечению. Обычное вскрытие и дренирование гидраденита не дает положительного результата, поскольку его инфильтрат представлен множеством микроабсцессов, которые при таком лечении остаются в очаге, продолжают созревать и продуцировать гной. Вскрытие гидраденита проводят широким разрезом, проходящим через инфильтрат до здоровых тканей. После эвакуации гноя производят удаление всей инфильтрированной жировой клетчатки.
При повторяющихся рецидивах гидраденита производят его радикальное хирургическое лечение. Оперативное вмешательство состоит из 2 этапов. На первом этапе гнойный очаг широко вскрывают и иссекают всю воспаленную клетчатку. Заживление раны проходит в открытых условиях и с обязательной антибиотикотерапией. После стихания воспалительных процессов и появления грануляций проводят второй этап оперативного лечения – полное удаление кожи и подкожной жировой клетчатки пораженной гидраденитом зоны. Закрытие образовавшегося дефекта проводится перемещенными лоскутами собственной кожи пациента (аутодермопластика). Проведение радикального хирургического лечения гидраденита одномоментной операцией не целесообразно по причине частого нагноения послеоперационной раны после таких вмешательств и ее длительного заживления с образованием грубого рубца.
Из физиотерапевтических методов лечения по назначению физиотерапевта в стадии инфильтрации гидраденита возможно применение УВЧ, СМВ-терапии, локальной УФО-терапии. Однако некоторые авторы не рекомендуют проведение каких-либо физиотерапевтических процедур в начале заболевания. После оперативного лечения используют локальное инфракрасное облучение, УФО-терапию, лазеротерапию и магнитотерапию. При лечении рецидивирующих и затяжных форм гидраденита назначают ультразвуковую терапию, электрофорез с дионином, кодеином или унитиолом.
При упорном, многократно повторяющемся течении гидраденита может применяться рентгенотерапия, в ходе которой происходит разрушение потовых желез.
Источник
